异型淋巴细胞增多两例并文献复习
2024-01-05单亚鑫黄走方
单亚鑫,李 晶,杨 翔,李 林,黄走方
1赣南医学院第一临床医学院,江西赣州 341000 2赣南医学院第一附属医院血液内科 江西省地方病(地中海贫血)临床医学研究中心,江西赣州 341000
异型淋巴细胞是病毒感染、免疫反应等诱因引起的淋巴细胞形态改变,主要见于传染性单核细胞增多症(infectious mononucleosis,IM),也可见于淋巴瘤、风疹、病毒性肝炎、冠状病毒感染、登革热等疾病,其本质多为T淋巴细胞,通常T淋巴细胞>5%时具有病理生理意义,有时T淋巴细胞甚至可高达20%或更高,根据异型淋巴细胞的形态学特点将其分为3型:Ⅰ型为泡沫型,Ⅱ型为不规则型,Ⅲ型为幼稚型[1]。异型淋巴细胞百分比增高多对诊断IM有价值,但判读准确度依赖于阅片经验丰富的操作人员,因此,结果具有较强主观性,可能会错误判读为淋巴瘤细胞、原始幼稚淋巴细胞、正常成熟淋巴细胞等,或这些细胞误判为异型淋巴细胞。利用流式细胞术检测血液细胞类型已经被广泛应用,可以弥补形态学判读的不足,但若前期样本处理不当,抗体、荧光有质量问题或选择不当,设门、圈门不准,均可能导致错误解读而造成误诊[2]。即使判读准确,形态学发现的异型淋巴细胞也是一组免疫表型完全不同的细胞群体,仅凭形态学和流式免疫分型均无法确定细胞来源和良恶性,需要结合病史和多种检查综合判断。本文通过对两例异型淋巴细胞病例的深入分析,说明不能简单地依靠细胞形态学判断异型淋巴细胞性质,需要结合患者的临床症状、体征、影像学检查、细胞免疫表型、疾病转归等综合诊断。
临床资料
病例1患者,男,19岁,因咳嗽伴乏力1周入院。患者入院1周前无明显诱因出现咳嗽,呈持续性干咳,无痰,夜间咳嗽明显,伴有乏力、纳差、头痛、咽部不适,无呼吸困难、咯血、胸痛,无发热、畏寒。自行口服阿莫西林及止咳糖浆,症状未见好转。到当地卫生院就诊,行胸部X线片示:支气管炎表现。2022年2月26日就诊于赣南医学院第一附属医院,血常规:白细胞15.82×109/L,淋巴细胞比例0.90,中性粒细胞比例0.088,红细胞6.6×1012/L,血红蛋白141 g/L,血小板198×109/L。既往史、个人史无特殊。查体:体温36.0 ℃,脉搏102次/min,呼吸20次/min,血压135/80 mmHg(1 mmHg=0.133 kPa),颈部、锁骨下、腋窝、腹股沟可触及多枚肿大淋巴结,无压痛,可推动,最大2.0 cm×1.0 cm(左侧颈部),扁桃体Ⅱ度肿大,咽部稍充血水肿,双肺呼吸音清,未闻及干湿啰音,心前区无隆起,心率102次/min,心脏各瓣膜听诊区未闻及杂音,肝肋下未触及,脾肋下1 cm可触及。入院诊断:(1)淋巴细胞增多原因:急性淋巴细胞白血病?IM?(2)上呼吸道感染。入院后辅助检查:C-反应蛋白4.52 mg/L,谷丙转氨酶130 U/L,谷草转氨酶125 U/L,白蛋白36.1 g/L,乳酸脱氢酶626 U/L,巨细胞病毒-DNA(-),EB病毒-DNA:1.68×105copies/ml;浅表淋巴结超声:双侧颈部、腋窝、腹股沟及左侧锁骨下淋巴结增大(左侧颈部淋巴结最大,约2.55 cm×0.98 cm)。腹部超声:脾肿大(长径13.5 cm、厚径4.2 cm)。胸部CT平扫:(1)左肺下叶少许炎症;(2)右肺下叶慢性炎症;(3)纵隔内、双侧锁骨上窝、双侧腋下多发小淋巴结。血涂片:异型淋巴细胞占0.22,未见幼稚细胞(图1)。骨髓象:(1)骨髓增生轻度减低;(2)淋巴细胞比例增高,异型淋巴细胞占6.0%。流式细胞学:淋巴细胞占64.6%,比例增高,CD3+T淋巴细胞占淋巴细胞的91.6%,比例增高,其中CD3+ CD4+ T淋巴细胞占CD3+淋巴细胞的9.5%,CD3+ CD8+ T淋巴细胞占CD3+淋巴细胞的74.4%,CD4/CD8比值为0.12,比值异常,CD34+细胞比例不高,T淋巴细胞中CD3+ CD4+细胞比例减少,CD3+ CD8+细胞比例增高,CD4/CD8比值异常,此类细胞CD3+ CD8+细胞不表达CD7,表达CD5、CD38,人类白细胞DR抗原表型异常,提示可能为T细胞淋巴瘤。淋巴结(左侧颈部)活检病理:淋巴组织增生性病变。免疫组织化学:CD3(T细胞+)、CD5(T细胞+)、CD10(-)、Bcl-2(部分细胞+)、Bcl-6(散在少许细胞+)、CD20(B细胞+)、CD79a(B细胞+)、原位杂交EBER(-)、Ki-67(60%+)。外周血染色体分析:未见异常。T系基因重排:基因重排-T细胞抗原受体β、基因重排-T细胞抗原受体γ、基因重排-T细胞抗原受体D均阴性。T细胞抗原受体Vβ检测:CD34+淋巴细胞未见异常单克隆增生。结合患者有典型咽痛、咳嗽、淋巴结肿大、脾大、肝功能损害、淋巴结病理,诊断为:(1)IM;(2)肺部感染;(3)肝功能不全。予糖皮质激素、异甘草酸镁护肝降酶等治疗后,患者体温恢复正常,于2022年3月8日出院。2022年4月20日随访,出院后无不适,复查肝功能正常。
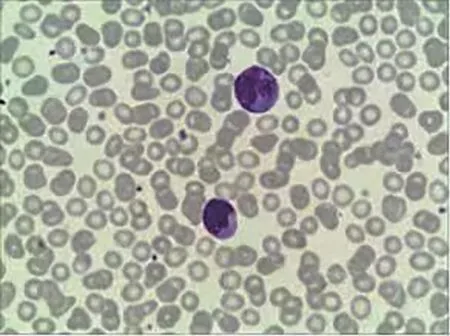
图1 病例1传染性单核细胞增多症血涂片
病例2患者,女,66岁,因全身乏力10 d入院。患者10 d前无明显诱因出现全身乏力,伴胸痛、胸闷、活动后气促,无头晕头痛、恶心呕吐,就诊当地镇医院,予对症治疗后无好转,于2021年12月26日就诊当地县医院。颅脑磁共振提示皮层下动脉硬化性脑病;肝功能:白蛋白 31.30 g/L,谷丙转氨酶97 U/L,谷草转氨酶151 U/L,脑钠肽2382.3 pg/ml;血钾:2.58 mmol/L。予对症支持治疗,症状无改善,复查血钾:2.53 mmol/L,2022年1月2日就诊于赣南医学院第一附属医院,门诊拟“电解质紊乱查因”收入内分泌科。既往2011年车祸致右手、右腿骨折,行手术治疗,已恢复。查体:神志清楚,对答反应迟钝,颈部、锁骨下、腋窝可触及多枚肿大淋巴结,无压痛,可推动,最大1.6 cm×1.5 cm(右侧腋窝),心、肺、腹查体无明显异常,双下肢轻度水肿。左上肢肌力4级,右上肢肌力3级,双下肢肌力3级,四肢肌张力正常。入院诊断:(1)低钾血症查因;(2)皮层下动脉硬化性脑病;(3)面神经炎;(4)低蛋白血症。入院后辅助检查,凝血分析:纤维蛋白原0.84 g/L,凝血酶时间25.4 s,D-二聚体14.4 mg/L;血常规:白细胞20.35×109/L,淋巴细胞比例0.164,中性粒细胞比例0.479,单核细胞比例0.351,中性粒细胞 9.76×109/L,淋巴细胞3.33×109/L,单核细胞7.14×109/L,血红蛋白107 g/L,血小板37×109/L;生化检查:谷丙转氨酶175 U/L,谷草转氨酶377 U/L,白蛋白24.7 g/L,乳酸脱氢酶1995 U/L,甘油三酯2.69 mmol/L,铁蛋白22 556 ng/ml;EB病毒-DNA:3.80×107copies/ml;血浆鱼精蛋白副凝固实验(-),k抗人球蛋白实验(-),乙肝五项、血管炎三项自身抗体正常。浅表淋巴结超声:双侧颈部、腋窝及右侧锁骨下淋巴结增大(右侧腋窝淋巴结最大,达16.4 mm×13.8 mm)。胸腹CT平扫:(1)双肺少许感染;(2)双侧胸腔少量积液,心包积液;(3)纵隔及双侧腋窝多发肿大淋巴结;(4)肝右叶钙化灶,脾大;(5)胆囊结石并胆囊壁水肿,胆囊窝积液;(6)盆腔少量积液;(7)L5椎体平面右侧椎管及L5/S1右侧椎间孔内软组织影,性质待定(图2);血涂片:异型淋巴细胞占0.36(图3)。2022年1月8日转入血液内科,转入时有发热,体温最高39.0℃。骨髓细胞学提示:(1)外周血及骨髓易见异型淋巴细胞,涂片中易见异型淋巴细胞,占37.0%。(2)IM;(3)巨核细胞成熟障碍,血小板少见;(4)淋巴瘤有待排除。外周血流式细胞学提示:在CD45/SSC点图上设门分析,可见一群异常细胞占淋巴细胞的86.2%,占有核细胞的34.5%,此类细胞主要表达CD56、HLA-DR,不表达CD38、CD34、CD19、CD10、CD7、CD117、CD5、CD20、CD22、CD23、m-IgM、CD25、Bcl-2、CD13、CD33、CD123、FMC7、CD11c、λκ、CD3、CD2、CD4、CD8,系一群NK细胞,CD19+的B淋巴细胞占0.80%,比例明显减少,κ/λ比值为3.06,CD3+的T淋巴细胞占淋巴细胞的10.6%,CD4/CD8比值为1.30,流式细胞术结果考虑:NK细胞淋巴瘤。家属拒绝行骨髓活检病理、淋巴结病理及T细胞抗原受体重排等检查,结合患者胸部及全腹CT、淋巴结肿大、脾大、肝功能损害、血涂片等,拟诊:(1)侵袭性NK细胞白血病;(2)噬血细胞综合征;(3)肺部感染;(4)EB病毒感染;(5)低纤维蛋白原血症;(6)低钾血症;(7)营养不良;(8)低蛋白血症;(9)多浆膜腔积液(胸腔、腹腔、心包积液);(10)胆囊结石;(11)肝功能不全;(12)动脉硬化性脑病;(13)面神经炎。转血液内科后予以抗感染、补钾、护肝、输冷沉淀、补钙、补充白蛋白、利尿、营养支持等处理,仍反复发热,入血液内科第3天出现嗜睡,家属拒绝进一步诊疗,自动出院。出院后发热持续,意识不清,2022年1月16日死亡。

箭头:肿大淋巴结
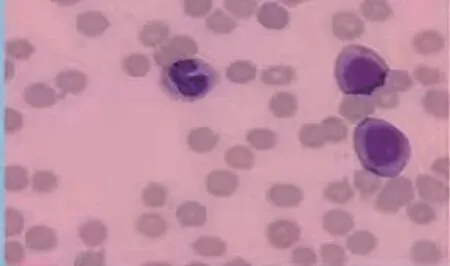
图3 病例2侵袭性NK细胞白血病血涂片
讨 论
异型淋巴细胞指形态变异的淋巴细胞,正常的血涂片中偶可见到,一般在2%以下[1]。异型淋巴细胞常见于血液系统或感染性疾病。异型淋巴细胞主要是T淋巴细胞,T细胞异常抗原表达是诊断T细胞淋巴瘤的重要线索,但也可以在很多良性病变中出现,并不具有特异性,因此,仅凭流式免疫分型难以诊断T细胞淋巴瘤[3-4]。此外,形态学判断的异型淋巴细胞实际上可能是一组具有不同性质的细胞群体,而并非单一的反应性淋巴细胞,T细胞抗原受体基因重排有助于确定其克隆性,克隆性T细胞群只应表达许多种β链可变区(vβ)表型中的一种[2-8]。但是T细胞抗原受体重排依然不能绝对确定T细胞是否单克隆恶性增殖,从而为确诊淋巴瘤带来困难。大多数异型淋巴细胞的T细胞表面标志物不同于正常淋巴细胞,其他可作为补体的受体等标志物也有所不同,具体因疾病种类有所差异,表明形态学判定的异型淋巴细胞由多种细胞类型组成[1]。异型淋巴细胞在流式免疫分型上可以不属于均一性的一群反应性淋巴细胞,导致良恶性鉴别困难,有研究表明异型淋巴细胞的出现可能代表对抗原刺激的多克隆免疫反应[9]。
IM是由EB病毒引起的单核-巨噬细胞系统急性增生性自限性传染病,通常表现为发热、咽喉痛、淋巴结肿大、肝脾肿大和肝功能受损[10]。肿大淋巴结是B细胞为主的非肿瘤性淋巴组织增生性病变[11]。外周血涂片淋巴细胞及单核细胞≥0.50,异型淋巴细胞≥0.10是IM的诊断依据之一,一般情况下异型淋巴细胞比例越高,表明感染程度越严重,但也有例外,有时异型淋巴细胞百分比和临床症状严重程度并不一致[1,9]。在IM中,外周血异型淋巴细胞比例往往高于骨髓,形态学特征为不规则形、浆细胞型及幼稚型,且在同一病例中可见到细胞成分复杂而不是单形性的异型淋巴细胞[3]。病例1的血涂片提示异型淋巴细胞占22%,骨髓象示淋巴细胞比例增高,异型淋巴细胞占6%,外周血染色体、T系基因重排、T细胞抗原受体Vβ检测均未见明显异常,结合患者有典型咽痛、咳嗽、淋巴结肿大、脾大、肝功能损害、淋巴结病理、疾病转归等指标,诊断IM成立。流式细胞学检查时,EB病毒感染所致IM的异型淋巴细胞主要是CD8阳性T细胞,也可能会有少量B细胞,但总体上属于不均一的一群反应性淋巴细胞[2-4],其克隆性检测为多克隆。IM异型淋巴细胞的免疫表型会随着时间发生变化,在EB病毒感染急性期,病毒扩增导致EB病毒特异性细胞毒性CD8+T细胞数量和活性增加。同时,CD4+T细胞在控制和清除EB病毒感染的B细胞过程中,因参与细胞免疫反应的调控而被大量消耗,导致CD4+细胞降低,CD4+/CD8+比值下降[10]。
病例1流式细胞免疫表型显示CD4/CD8比值异常,表达CD5、CD38、HLA-DR,但不表达CD7,这种异常表型提示需要排除T细胞淋巴瘤的可能性。T细胞肿瘤的免疫表型主要表现为以下几个方面[12]:(1)抗原表达强度的改变:≥1个的泛T细胞抗原表达强度改变,CD3、CD5、CD7表达异常较为常见,CD2则较少见;(2)T细胞群体中某些抗原表达异常升高:如CD16、CD56、CD57、CD25、HLA-DR、CD279等;(3)伴有异常抗原表达:如CD13、CD33、CD10、CD20、CD30、CD103等;(4)CD4/CD8比例失衡:>10∶1或<1∶10,但病毒感染时也可见CD4-CD8+T细胞的大量扩增,需注意鉴别;(5)CD4+CD8+或CD4-CD8-细胞群比例升高;(6)T细胞抗原受体α/β+T细胞呈克隆性增生,T细胞抗原受体γ/δ+T淋巴细胞表达T细胞抗原受体Vδ1为主。几乎所有肿瘤性T细胞都有流式免疫分型的克隆性增生,但其特异性不如浆细胞中的κ、λ轻链,既存在假阳性,也存在假阴性,即某些反应性T细胞也可以出现克隆性增殖,而大量正常T细胞中包含少量肿瘤细胞时可能造成漏检,此时,设门抗体的选择至关重要[2,8]。此外,良性增生的T细胞也会出现某些抗原表达强度改变,因此,不能根据单一异常诊断淋巴瘤[12]。传染性单核细胞增多症中异型淋巴细胞的免疫分型构成情况:IM患者异型淋巴细胞免疫表型CD2、CD3、CD5 及 CD7的表达较为一致,仅CD8 强表达,CD4表达明显减低甚至缺失,CD4+/CD8+比值倒置[3]。本文病例1的流式细胞学结果提示T细胞表型异常,不表达CD7,从而成为拟诊淋巴瘤的主要依据,但是,病例1的流式细胞学阴性对照的本底较低,故CD7可能是弱阳性,而不是阴性表达,推测与抗体太少、设门欠准确有关,据此诊断淋巴瘤依据不足。综上,仅凭异型淋巴细胞出现流式细胞学免疫分型异常不能确诊淋巴瘤,需要结合活检、免疫组织化学及T细胞抗原受体基因重排等多种检查综合判断。
关于NK细胞表型的传染性单核细胞增多症中异型淋巴细胞的报道较少。反应性NK与克隆性NK疾病的差异:正常成熟NK细胞表达CD2和CD7,部分表达CD8,不表达sCD3、CD4和T细胞抗原受体,多数情况下不表达CD5(部分NK细胞亚群表达CD5),NK细胞特征性地表达CD16、CD56、CD94、CD161和颗粒酶B,或多或少表达CD57,均一性表达CD45RA,杀伤细胞免疫球蛋白样受体系列抗原表达呈现多克隆性分布[4,13]。外周血中存在两个NK细胞亚群,绝大多数为CD56弱表达CD16+NK细胞,杀伤活性较强,少数为CD56强表达CD16弱表达或阴性NK细胞,主要功能是分泌细胞因子。NK细胞肿瘤与EB病毒感染高度相关,其免疫表型可以表现为NK细胞标志物(CD16、CD56、CD57和CD94等)的异常表达,也可出现CD2和/或CD7表达减弱或缺失,少数病例可获得CD5的表达。侵袭性白血病表型者多为CD3-CD16-CD56强表达,NK细胞慢性淋巴细胞增殖者细胞表型为CD3-CD56弱表达CD16+,表型更为成熟,而结外鼻型NK/T淋巴细胞淋巴瘤典型表型为sCD3-cCD3(+/-)CD2+CD56+,其他NK相关抗原通常为阴性[4,13-14]。但是,免疫表型异常的NK细胞克隆性增生并不等同于肿瘤,需要结合临床和随访进行综合诊断[4,13]。
侵袭性NK细胞白血病主要表现为高热、乏力、肝脾肿大、肝功能衰竭和全血细胞减少,多数患者呈侵袭性、暴发性的临床过程,短期内可出现肝功能衰竭、弥散性血管内凝血和噬血细胞综合征,恶性NK细胞最常累及的髓外脏器为脾、肝脏,淋巴结肿大及皮肤累及不常见[15-17]。病例2血涂片异型淋巴细胞占36%,流式细胞学免疫表型为NK细胞恶性克隆,结合患者临床症状、体征、影像学、实验室检查、疾病转归等,患者诊断为侵袭性NK细胞白血病,目前侵袭性NK细胞白血病公认的诊断标准[14]为:(1)常有发热,肝、脾和淋巴结肿大,多累及外周血和骨髓;(2)中性粒细胞减少、血小板减少和贫血,淋巴细胞比例增高,可见大颗粒性淋巴细胞;(3)骨髓涂片和活检均可见到较多的大颗粒细胞浸润;(4)符合NK细胞免疫表型;(5)EB病毒抗体阳性;(6)无特异的细胞遗传学改变,较常见的染色体异常为del(6)(q21q25);(7)排除其他大颗粒性淋巴细胞增殖性疾病。本例最终确认为NK细胞肿瘤诊断依据为:(1)患者系老年人,呈侵袭性临床过程,有明显的发热、脾大、腹腔积液,肝功能提示严重的肝功能障碍;(2)外周血淋巴细胞增多,伴贫血及血小板减少,免疫表型提示为异常的克隆性NK细胞;(3)有EB病毒血症。由此可见,形态学符合异型淋巴细胞者流式细胞学可以表现为异常NK细胞克隆,即NK肿瘤细胞形态学上可以表现为典型的异型淋巴细胞[13,15],如果不结合免疫分型等进行综合判断,仅凭异型淋巴细胞就确定为良性病变可能导致漏诊。
综上,形态学判断的异型淋巴细胞,实际上是一组具有不同性质的细胞群体,并非单一的淋巴细胞,仅凭形态学判断细胞来源并确定疾病的良恶性难免导致误判,因此,结合流式细胞免疫分型等新技术,对异型淋巴细胞进行科学客观地分析,才有可能明确其具体来源及疾病本质。
