耳后发际入路完全腔镜下颌下腺切除术的临床分析∗
2023-12-08何佳潞陈塑杨帆王晓毅张壮李春洁李龙江朱桂全
何佳潞,陈塑,杨帆,王晓毅,张壮,李春洁,李龙江,朱桂全
610041 成都,口腔疾病防治全国重点实验室, 国家口腔医学中心, 国家口腔疾病临床医学研究中心, 四川大学华西口腔医院 头颈肿瘤外科
下颌下腺是三大唾液腺之一,位于下颌骨下缘、二腹肌前腹与后腹围成的下颌下三角内[1]。常见的下颌下腺疾病包括涎石病、炎症、肿瘤等,其中良性肿瘤更为常见,如多形性腺瘤[2]。下颌下腺切除术是治疗下颌下腺肿瘤、慢性阻塞性下颌下腺炎等疾病的主要术式。常规下颌下腺切除多采用颈侧入路的开放手术,手术简单易行、术野开阔[3]。这种开放术式不可避免会遗留较为明显的面颈部瘢痕,甚至形成瘢痕增生,影响患者生活质量。尤其是对于年轻女性,术后美观效果正逐渐成为患者越来越关注的内容[4]。因此,如何在彻底切除病变的同时提高美观效果成为了头颈外科医生常常考虑的问题。
除了常规颈侧入路外,陆续出现了多种改善美观效果的术式,如经口入路下颌下腺切除、经颏下舌骨水平入路或耳后发际入路的下颌下腺切除术等[5-7]。与口外入路对比,口内入路虽然不会在体表留下明显瘢痕,但术野不佳,出血、血肿、感染风险较大,也可能存在舌神经麻痹和由瘢痕挛缩引起的舌运动受限等并发症。此外,在慢性阻塞性下颌下腺炎时,腺体与周围组织严重粘连,很难从口内进行分离,最终可能会转为常规开放手术[8]。
近30 年来,以腔镜为代表的微创外科在我国得到了迅速发展。腔镜的局部放大与照明功能使重要解剖结构更加可视化,从而提高了手术精确度并减少手术创伤,提高了手术美观效果[9]。但由于下颌下区解剖的复杂性及术式局限,腔镜下颌下腺切除术仍处于探索阶段。本研究旨在评估耳后发际入路单孔免充气完全腔镜下颌下腺切除术的可行性、安全性与美观效果。
1 资料与方法
1.1 患者资料
研究纳入了2021 年4 月9 日至2022 年12 月2 日期间在四川大学华西口腔医院头颈肿瘤外科接受耳后发际入路单孔免充气完全腔镜下颌下腺切除的46 例患者。纳入标准:(1)在研究期间,经影像学检查或细针穿刺活检诊断为下颌下腺肿瘤性病变或慢性阻塞性下颌下腺炎,有下颌下腺切除指征者;(2)对于术后美观效果有较高要求者;(3)无颈部既往手术史、放疗史等;(4)术前无面神经功能障碍者;(5)自愿签署知情同意书,同意提供研究需要的资料,并能完成随访者。 排除标准:(1)影像学或病理报告提示高转移潜能的恶性肿瘤(如低分化粘液表皮样癌,导管癌者);(2)既往颈部手术史;(3)既往放疗史;(4)复发性肿瘤;(5)术前存在面神经麻痹。该手术获得四川大学华西口腔医院临床技术管理委员会授权(编号:WCHS-APP-2020-0015),并通过四川大学华西口腔医院伦理委员会审查(编号:WCHSIRB-D-2020-311-R1)。
1.2 手术方法
1.2.1 术前准备与切口设计 所有患者术前均完善CT 和下颌下腺超声检查,明确病变大小范围及与周围组织的关系,排除手术禁忌症和全身麻醉禁忌证。沿耳后发际线备皮,经鼻气管插管全身麻醉,患者取仰卧位,为了使下颌角不影响器械进入或操作过程,应垫肩使头后仰并向健侧偏斜约75°,神经监测仪放置在口轮匝肌和胸骨体对应部位,当探头触及神经时肌肉电信号发生变化(图1A、B)。标记切口与下颌下腺体表投影位置(图1C),为使术后瘢痕隐蔽,切口设计在发际线处。切口长度约5 cm,避免“筷子效应”(多器械间相互干扰的现象)[10],常规消毒铺巾后做手术切口。配合甲状腺拉钩,用电刀切开皮肤及皮下组织(图1D)。
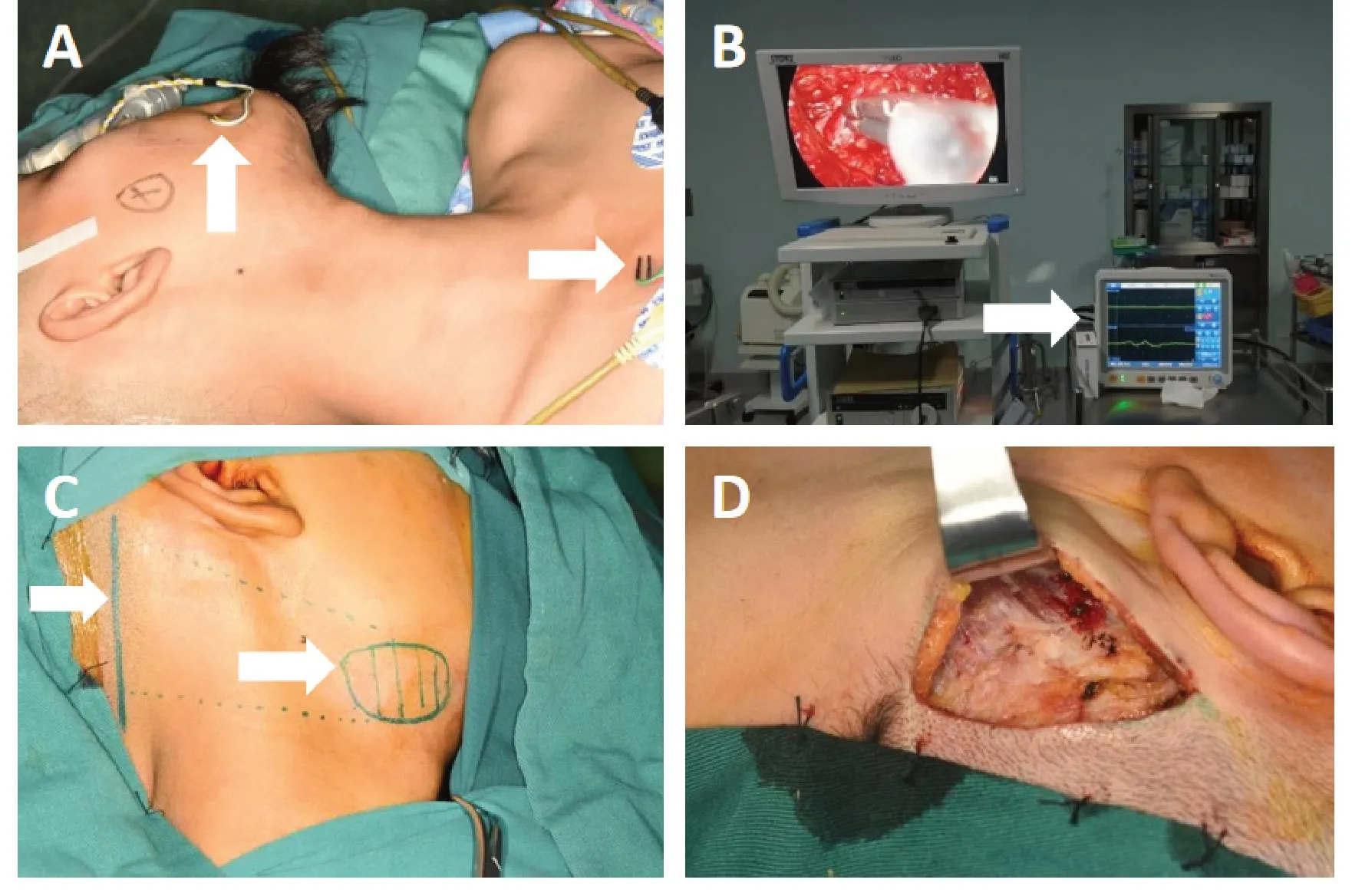
图1 术前准备与切口设计Figure 1.Preoperative Preparation and Incision Design
1.2.2 建腔过程 按照术前标记的切口切开皮肤与皮下组织后,使用牵开器(外科牵开器,成都五义)提拉皮瓣,沿胸锁乳突肌浅面用高频电刀分离肌肉与皮下脂肪间隙后置入腔镜器械(直径5 mm 枪式器械,康基)与超声刀(5 mm×36 cm,锐奇),于鼻内镜(0°,4 mm,Storz)下扩大手术操作空间。耳大神经是颈丛皮神经的最大分支,为了减少术后耳廓区麻木,使用超声刀分离胸锁乳突肌前界时必须特别注意识别保护耳大神经(图2A)和颈外静脉[11],也应尽可能减少对胸锁乳突肌的损伤,避免术后运动障碍。建腔过程中在腮腺下极附近可以看到淋巴结(图2B),有助于术中空间定位。最后,沿颈阔肌深面分离,直至达到下颌下腺前缘。建腔时应注意使手术腔保持恒定宽度,窄腔隙易形成锥体结构,影响后续手术视野,而宽腔会增加手术创伤,可能延长患者康复时间。
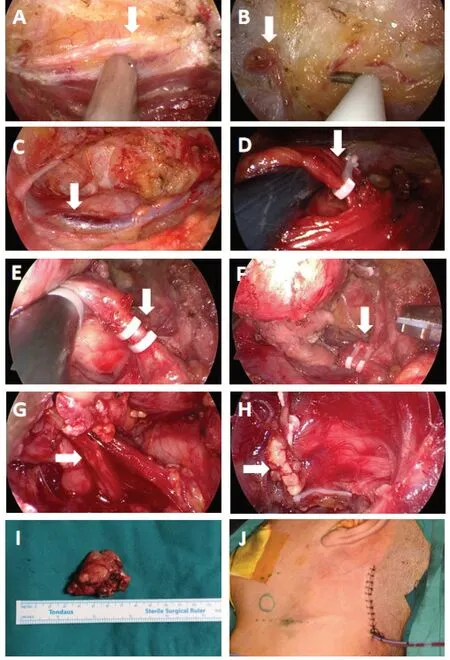
图2 术中图像Figure 2.Intraoperative Images
1.2.3 下颌下腺的定位 面静脉与下颌下腺解剖关系密切,走行于颈阔肌深面和颊肌、咬肌的浅面,穿过颈深筋膜浅层后,向后下斜行穿过下颌下腺浅表层,因此常以面静脉为参考来定位下颌下腺(图2C)。在面静脉表面筋膜做钝性分离时注意操作轻柔,避免损伤面静脉,随后可见下颌下腺的深层包膜。
1.2.4 暴露下颌下腺后下缘 使用血管夹夹闭面静脉(图2D),其近心端用超声刀凝断。下颌下腺的后下边界被膜致密,界限清晰,无重要解剖结构,可在附近进行锐性和钝性分离,直至能看到底部的二腹肌后腹,应注意保护二腹肌及邻近结缔组织。
1.2.5 暴露下颌下腺上缘 下颌下腺上缘存在一些重要的解剖结构,如面神经下颌缘支,分离时需加以辨别、保护。当我们的探头触及神经时,在神经监测仪上可以观察到肌肉电信号变化,同时出现提示音。注意不要将超声刀加热部位靠近神经。在处理好重要血管神经后,分离下颌下腺上缘余留的结缔组织。
1.2.6 暴露下颌下腺深面 由后向前将下颌下腺抬起,使其深面暴露。分离筋膜组织时,可以看到腺体深面最重要的结构:面动脉。先将面静脉周围组织完全分离,充分暴露面动脉后用血管夹夹闭,将其近心端凝断(图2E、F)。
1.2.7 暴露下颌下腺前表面 下颌下腺前份可见下颌舌骨肌覆盖,轻轻牵开下颌舌骨肌,暴露深面的舌神经和下颌下腺导管。随后夹闭、切断下颌下腺导管(图2G、H),防止术后涎瘘。过程中注意保护舌神经。之后从下颌舌骨肌浅面至深面缓慢分离剩余组织,将腺体完整切除(图2I)。使用大量生理盐水冲洗术腔,彻底止血,然后使用神经监测仪探头检查是否有面神经损伤。仔细检查术腔和周围结构后,缝合关闭切口并放置负压引流管(图2J),加压包扎。
1.3 观察指标
观察指标包括纳入患者的性别、年龄、病理诊断、手术时间、切口长度、术中出血量、术后并发症(如血肿、神经损伤、瘢痕增生、伤口感染等)、住院时间、患者对术后美观效果的满意度等。采用11 点数字刻度法[12]来评估术后满意度,即患者根据对术后瘢痕的满意程度进行评分,分值范围为0~10 分,将其分为“非常满意”(9~10 分)、“满意”(7~8 分)、“一般”(5~6 分)、“不满意”(3~4 分)、“非常不满意”(0~2 分)。
1.4 术后随访
纳入研究的所有患者定期于门诊复查(术后1周、1 月、3 月、6 月、1 年、2 年进行随访),检查耳后发际切口的愈合情况,记录有无瘢痕增生、血肿形成及伤口感染等并发症,并行影像学检查如下颌下腺彩超,检查有无复发征象。
1.5 统计学方法
采用SPSS 26.0 版进行数据分析。连续变量采用均数±标准差(±s)表示,分类变量采用频数和百分比表示。
2 结 果
46 例患者平均年龄(31.3±11.7)岁,男女比例为8∶15。46 例手术均顺利完成,无中转开放手术。病例中多形性腺瘤占比最高,共25 例(54.3%),慢性阻塞性颌下腺炎16 例(34.8%),腺样囊性癌3 例(6.5%),其它2 例(4.3%)。切口长度为4~6 cm,平均(4.7±0.4)cm。手术时间70~215 min,平均(110.5±29.2) min。术中出血5~25 mL,平均(13.6±5.8) mL。住院时间4~11 d,平均(6.8±1.8)d。随访时间4~24 个月,平均(12.7±5.5)月。有1 例患者出现瘢痕增生,其余均未出现明显术后并发症(如血肿、伤口感染、纤维化、神经损伤、脱发等),均未出现复发(表1)。由于手术切口位于耳后发际线处,术后瘢痕位置隐蔽(图3),患者对术后美观效果满意度较高,平均评分为(8.9±1.2)分(表2)。此外,我们发现随着手术例数增加,经验不断积累,手术时间呈缩短趋势(图4)。

表1 患者临床信息分析Table 1.Clinical Information of Patients

表2 患者对术后美观效果的满意度统计Table 2.Patients’ Satisfaction to Postoperative Cosmetic Results
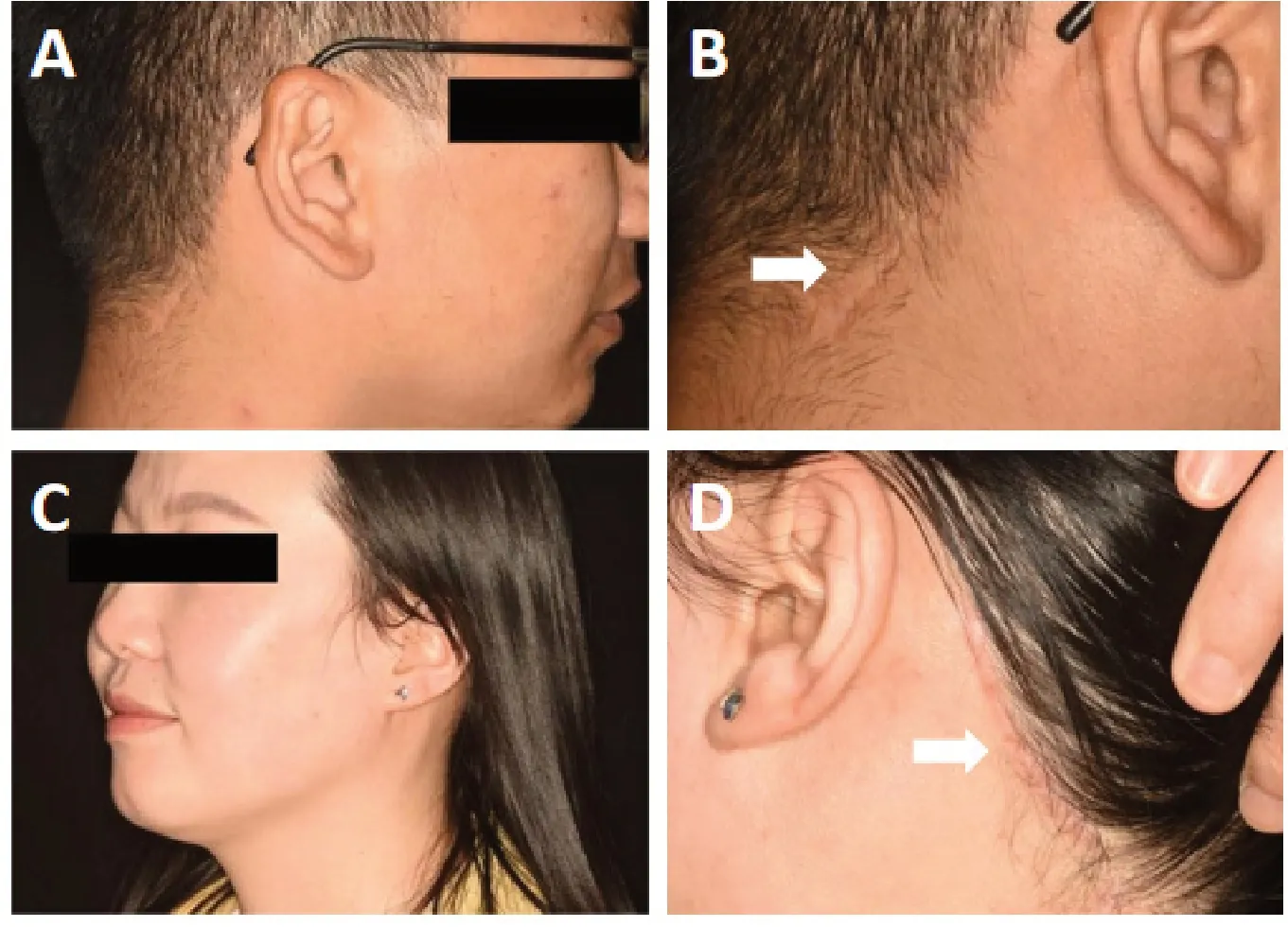
图3 术后美观效果Figure 3.Postoperative Cosmetic Results

图4 手术时间学习曲线Figure 4.Learning Curve of Operation Duration
3 讨 论
目前,对于下颌下腺切除术临床上采用最广泛的仍是颈侧开放入路,但会遗留明显的颈部瘢痕,美观效果不佳。近年来,经口内入路切除下颌下腺的报道逐渐增多,虽然切口隐蔽,实现了体表无瘢痕,但切口位于有菌口腔环境,感染概率增加,并存在瘢痕挛缩、舌体运动受限等并发症[13]。有学者尝试经发际线或耳后入路的开放术式[14],但存在手术视野狭窄、入路较长的局限。Terris 等[15]提出了机器人系统辅助切除下颌下腺的可行性,可实现术野三维放大和远程操作,提高了手术精度。Yang 团队[16]将达芬奇机器人系统应用于临床,在其辅助下顺利完成发际线入路的下颌下腺切除术,并证明其安全可行,然而高昂的手术成本、技术敏感性等限制了机器人技术在临床的广泛应用[17]。同时,机器人辅助的下颌下腺切除术的切口较长,建腔范围大,因而创伤较大。
近年来,人们越来越关注术后的美观效果与生活质量。以腔镜技术为主流的微创外科迅速发展,腔镜最初仅用于躯体的自然腔道如胸腔、腹腔、盆腔等,在口腔颌面外科领域的起步相对落后,尚未得到广泛的临床应用[18]。随着技术进步与器械的更新完善,使得完全腔镜下的下颌下腺切除术成为可能[19]。2002 年,Monfared 团队[20]经3 个颈部小切口,在腔镜辅助下成功完成了猪的12 例下颌下腺切除术,证明此术式的可行性;2006 年,Meningaud 等[21]首次经改良颈部短切口采用腔镜技术切除下颌下腺,6 例手术均顺利完成,随之逐渐出现多种腔镜技术结合美观入路的术式,如经口、锁骨周、胸壁、腋下、耳后入路等[22-24]。我们的耳后发际入路免充气完全腔镜的下颌下腺切除术具有几个明显优势:(1)瘢痕隐藏在发际线后方,术后美观效果好;(2)提供清晰的局部放大视野和照明效果,精确识别并保留病灶包膜,防止肿瘤破裂;(3)减少出血与组织创伤,有效保护重要解剖结构;(4)使用免充气完全腔镜,避免了在建腔时或术中发生CO2注入相关并发症,如皮下气肿、高碳酸血症、CO2栓塞、气胸等[25];(5)术中使用神经监测仪,可以识别和保护神经;(6)与复杂的机器人系统相比操作更简便,易于临床推广。但这项技术目前仍处于探索阶段,存在局限主要为手术时间比开放术式长,是因为手术团队需要时间适应新的设备与技术,以及缺乏触觉反馈,在未来有望通过结合虚拟手术培训手段,使更多的外科医生熟悉手术流程,突破技术瓶颈,缩短学习曲线[26]。此外,相比于常规开放术式,于腔镜下切除下颌下腺时更应该控制术中出血,避免出现术野模糊,而超声刀的使用可以有效减少术中出血,并减少对重要结构的损伤[27]。
对于腔镜下经发际入路切除下颌下腺的适应症,目前仍存在争议。有学者认为,该技术适用于下颌下腺良性肿瘤、部分涎石症或涎腺炎病例,然而对于严重的下颌下腺炎症、大体积肿瘤或恶性病变,尤其是需行根治性颈淋巴清扫术的病例,采用腔镜辅助或非腔镜的耳后发际入路切除下颌下腺需要慎重,应首先保证完整切除病变,不可为了追求更好的美观效果而影响肿瘤精准切除[21,28]。当然,经耳后发际入路单切口完全腔镜下也可以完成颈淋巴清扫术,但需要大量的手术病例的积累方可进行术式的拓展[29]。Roh 等[30]认为当术中冰冻活检诊断为恶性肿瘤或发现颈部淋巴结转移时,可将发际切口延长至下颈部,转为开放入路。在我们的研究中,多形性腺瘤患者最多,共25 例(54.3%),慢性阻塞性下颌下腺炎16 例(34.8%),腺样囊性癌3 例(6.5%),46 例手术均顺利完成,未中转常规开放术式。腺样囊性癌无需行预防性颈淋巴清扫,因此对于N0分期的病例,完整切除下颌下腺和肿瘤,行术后补充放疗即可。
本报道存在一定局限,如纳入研究的患者数量相对少,因为下颌下腺肿瘤发病率相对较低,且完全腔镜辅助下切除下颌下腺的术式仍处于起步阶段,在临床上尚未得到广泛推广;另外,患者随访时间相对较短,无法确定是否存在肿瘤复发以及其他远期并发症,有文献报道多形性腺瘤可能于初次手术后3~9 年复发[28]。我们的所有患者将继续定期随访,未来更大样本量的随机性、前瞻性对照研究是必要的,以进一步探索该术式的临床疗效与安全性。
4 结 论
本文首次报道了一种完全腔镜下的下颌下腺切除术,手术采用耳后发际入路,单孔免充气的建腔方式。这是一种安全可行的术式,瘢痕位置隐蔽,患者美观满意度高,且术中出血少,无需注入气体就可以完整切除下颌下腺,没有发生传统入路常见的术后并发症。我们相信通过手术经验积累和腔镜器械与技术的不断改进,手术时间会进一步缩短,该术式具有临床推广价值。
作者声明:本文全部作者对于研究和撰写的论文出现的不端行为承担相应责任;并承诺论文中涉及的原始图片、数据资料等已按照有关规定保存,可接受核查。
学术不端:本文在初审、返修及出版前均通过中国知网(CNKI)科技期刊学术不端文献检测系统的学术不端检测。
同行评议:经同行专家双盲外审,达到刊发要求。
利益冲突:所有作者均声明不存在利益冲突。
文章版权:本文出版前已与全体作者签署了论文授权书等协议。
