重度颅脑创伤患者临床输血预测模型构建*
2023-11-30吴承高刘强熊伟乐爱平刘威
吴承高 刘强 熊伟 乐爱平 刘威△
(南昌大学第一附属医院1.输血医学科;2.江西省输血医学重点实验室,江西 南昌 330006)
近年来,创伤已成为除心血管疾病和肿瘤外的造成全球患者死亡的第三大原因,其中颅脑创伤(traumatic brain injury, TBI)是造成创伤患者中青壮年死亡和残疾的主要原因[1]。 TBI 是患者脑内组织以及头皮颅骨遭受外部压力造成的损伤,虽然颅脑损伤的临床诊治及相关基础研究均取得了许多进展,但其仍严重影响我国居民生命安全[2]。 TBI 患者多合并出血,持续出血可导致患者重度贫血、凝血功能障碍,甚至失血性休克,影响患者救治与预后转归。 输血是临床上纠正患者严重贫血和凝血功能障碍的重要手段,科学有效地输注血液成分有助于改善脑组织氧供、纠正凝血功能障碍,为患者救治和避免继发性脑损伤提供支持,改善患者的预后[3-5]。
目前,已有诸多研究采用机器学习算法进行患者临床输血预测,具有良好的预测效果[6-7],但由于TBI 患者的个体化和病情差异,针对重度TBI 患者的临床输血预测研究仍较少,因此,精准评估重度TBI 患者输血指征与临床症状,选择最佳的输血策略,为重度TBI 患者的临床治疗及预后改善提供最可靠、获益最大的保障,具有重要的临床价值。 我们拟对本院收治的重度颅脑创伤患者输血病例资料进行回顾性分析,挖掘出重度TBI 患者临床输血的独立危险因素并构建其临床输血预测模型,以指导重度TBI 患者输血决策。
1 材料与方法
1.1 患者纳入与筛选 回顾性收集本院2015 年1 月1 日至2021 年6 月30 日收治的重度颅脑创伤患者756 名,纳入标准:1)诊断为颅脑创伤;2)格拉斯哥昏迷评分(GCS)≤8 分。排除标准:1)年龄<18 岁;2)孕产妇;3)病例资料缺失>70%;4)超过24 h 入院或转入院患者。 病例筛选流程见图1。 本研究经本院医学研究伦理委员会批准[(2018)医研伦审第(51)号)]。

图1 病例筛选流程图
1.2 患者病例资料 包括患者入院时年龄、性别、受伤原因、GCS、体温、心率(HR)、收缩压(SP)、舒张压(DP)、休克指数(SI)、呼吸频率(RR)、临床诊断、治疗方式、血液输注量、血型、红细胞计数(RBC)、血红蛋白浓度(Hb)、红细胞比积(Hct)、血小板计数(Plt)、凝血酶原时间(PT)、活化部分凝血酶原时间(APTT)、国际标准化比值(INR)、钾(K)、钠(Na)、氯(Cl)、钙(Ca)等。
1.3 临床预后转归评价指标 包括院内死亡、并发症、呼吸机使用、是否入住ICU、90 d 内再次住院、住院时间。
1.4 统计学处理 采用R 语言(V 4.2.2)统计软件进行数据分析,计量资料以±s或中位数和四分位数间距表示,比较用t检验或Mann-Whitney U 检验;计数资料以相对数构成比(%)或率(%)表示,比较采用χ2 检验,理论频数<5 时改用Fisher 确切概率法。 缺失数据采用随机森林回归插补进行填充,将数据集以7 ∶3的比例分为训练集和测试集,分别用于模型构建和模型验证。 患者输血相关危险因素采用Logistic 回归算法的逐步回归法进行筛选,并利用列线图进行模型构建,使用受试者工作特征(ROC)曲线分析模型预测价值并进行模型校准曲线和决策曲线分析。 以P<0.05 为差异具有统计学意义。
2 结果
2.1 患者基本资料比较 本研究共纳入756 名重度颅脑创伤患者,根据是否输血分为输血组(n=354)和未输血组(n=402)。 与未输血组相比,2 组患者性别、年龄、体温、受伤原因、ABO 血型、Rh 血型、Na 和K 间差异不具有统计学意义(P>0.05),HR、SP、DP、SI、RR、GCS、临床诊断、治疗方式、颅骨骨折、其他部位骨折、失血性休克、Cl、Ca、RBC、Plt、Hb、Hct、PT、APTT、INR 指标间均具有统计学意义(P<0.05,表1)。
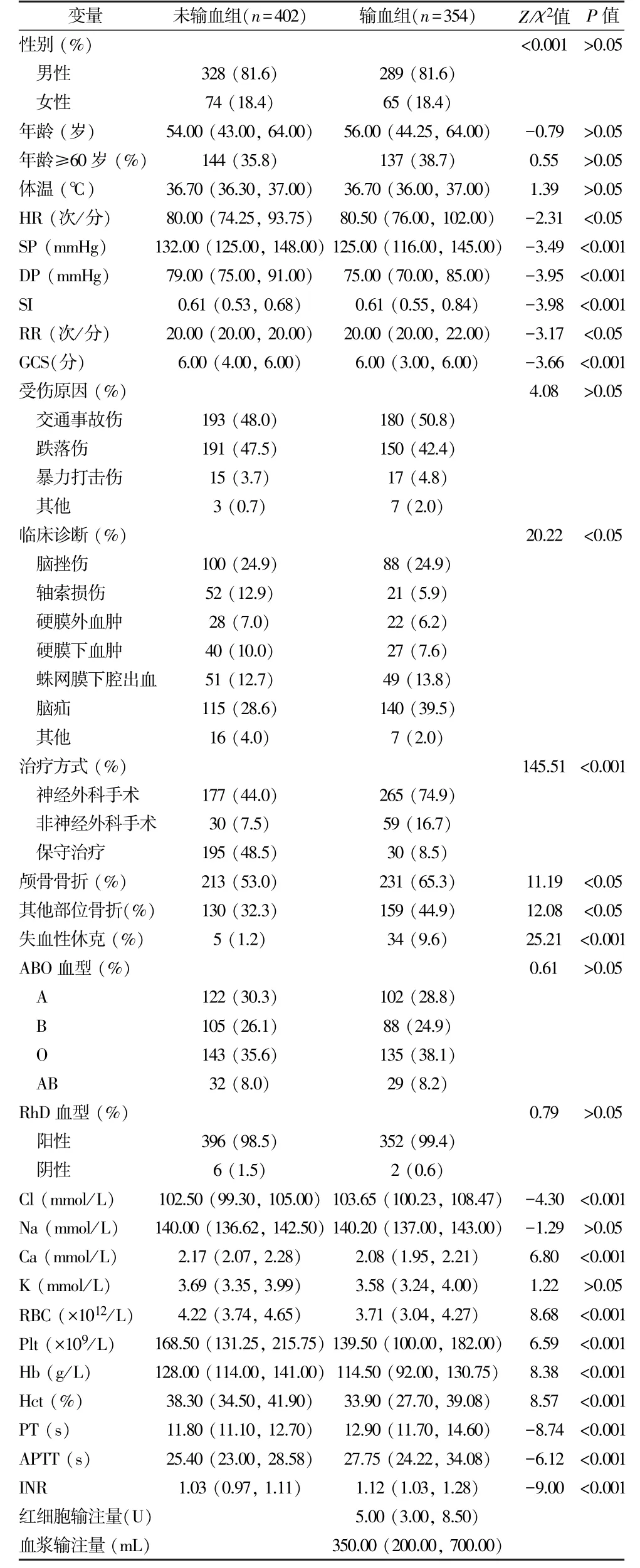
表1 重度颅脑损伤患者临床基本资料比较(n =756)(M/P25, P75, %)
2.2 患者预后指标比较 输血组住院时间、并发症发生率、呼吸机使用率、入住ICU 率、90 d 再入院率均显著高于未输血组(P<0.05);2 组患者院内死亡率间无显著差异(P>0.05),见表2。
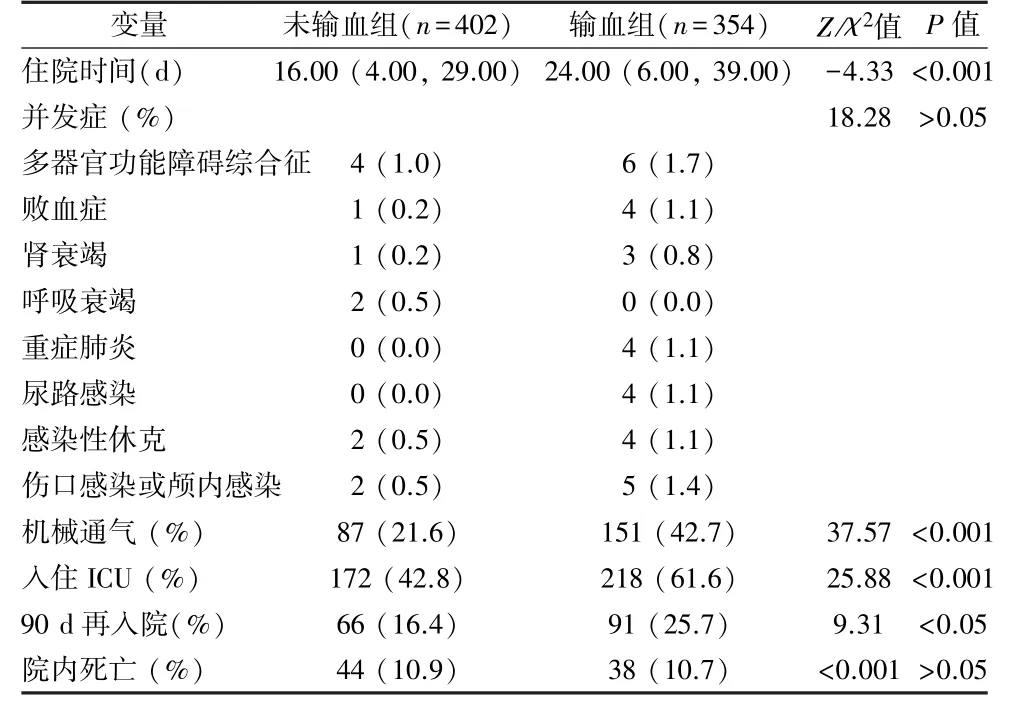
表2 重度颅脑损伤患者临床预后资料比较(n=756)(M/P25, P75, %)
2.3 重度颅脑创伤患者输血影响因素分析与模型构建 采用Logistic 回归算法对输血与未输血患者间具有差异的临床输血影响因素进行多因素分析,多因素Logistic 回归分析结果显示:手术治疗、颅骨骨折、失血性休克、Plt 降低、Hct 降低、INR 升高是患者输血的独立危险因素,见表3。 利用列线图对重度颅脑创伤患者院内输血的危险因素进行模型构建,见图2。

表3 重度颅脑创伤患者输血多因素Logistic 回归分析

图2 预测重度颅脑损伤患者输血列线图
2.4 模型应用性能评价 采用ROC 曲线分析预测模型性能,结果显示预测模型训练集和测试集ROC 曲线下面积(AUC)分别为0.819(95% CI:0.784 ~0.854)和0.866(95%CI:0.818~0.910),见表4、图3。
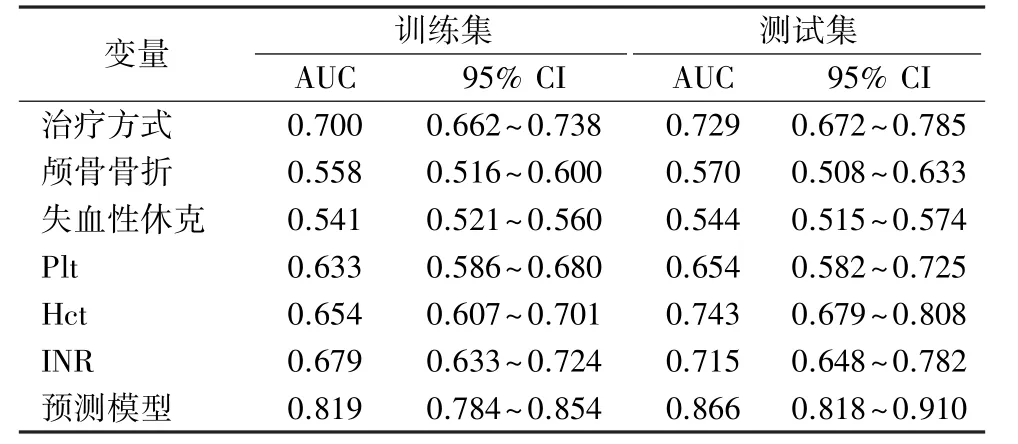
表4 不同指标预测重度颅脑损伤患者输血的ROC 曲线下面积
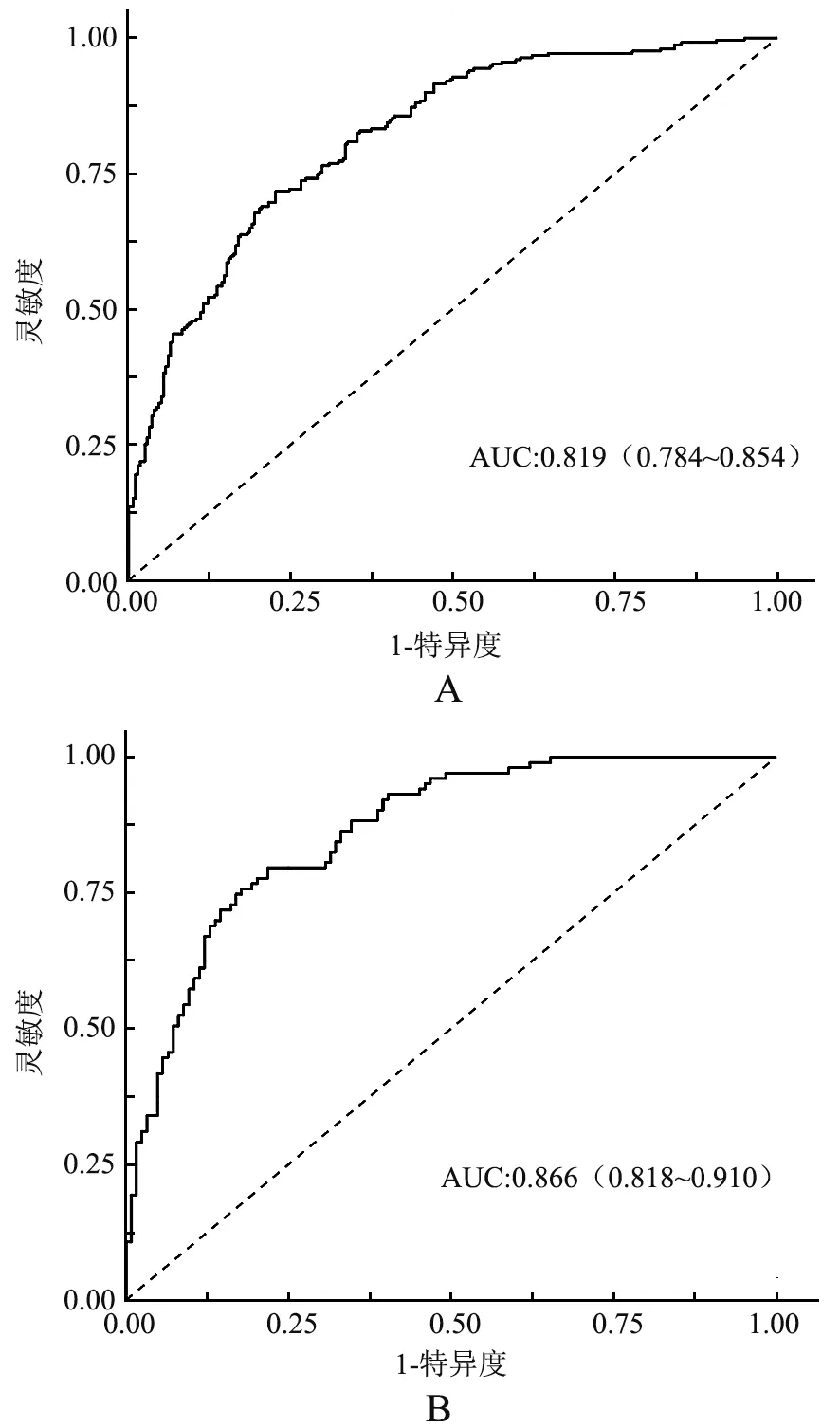
图3 列线图模型的ROC 曲线
校准曲线重复抽样1 000 次结果亦显示:2 组中预测曲线与实际曲线重合度高,表明预测模型具有良好的预测性能,决策曲线显示该风险模型的净获益在训练集和测试集中均显著高于“全部输血”和“不输血”曲线,提示该模型具有临床实用性,能为临床输血决策提供帮助,见图4。
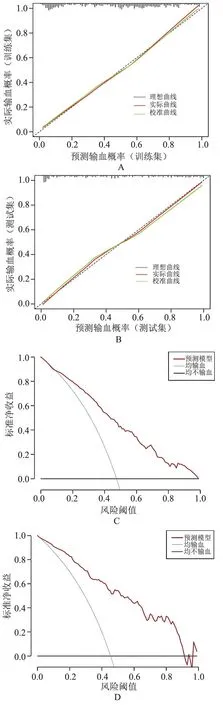
图4 列线图模型的预测验证校准曲线和决策曲线
3 讨论
重度颅脑创伤因颅脑骨折、脑组织挫裂伤、血肿形成等引起急性颅内压升高,脑组织供血丰富、止血较困难,多数需要紧急手术和输血以避免继发性脑损伤,导致损伤严重患者输血需求明显增高。 科学安全有效输血对改善患者预后,避免不必要输血,节约血液资源具有重要意义。 在本研究中,我们回顾性分析了重度颅脑创伤输血与未输血患者病例资料,2 组患者入院时生命体征、实验室检测及临床预后间均存在明显差异,而且颅骨骨折、其他骨折、失血性休克比例更高,GCS 评分更低(P<0.05),说明了输血组患者损伤程度明显高于未输血组。 虽然,输血组与未输血组患者院内死亡率间无明显差异,但输血组患者住院时间、并发症、机械通气、入住ICU、90 d 再入院高于未输血组(P<0.05),尤其是感染并发症,这可能与红细胞输注相关免疫调节存在一定联系,现有诸多研究[8-10]也显示红细胞输注与免疫抑制相关,增加感染风险,影响患者预后。
我们通过对20 个单因素进行多因素逻辑回归筛选,筛选出治疗方式、颅骨骨折、失血性休克、Plt、Hct、INR 共6 个独立危险因素,其中失血性休克、Hct 和INR 提示红细胞丢失和凝血功能异常是患者输血重要影响因素。 亦有指南和研究[11-12]将Hct 和INR 作为创伤患者输血指导及预测模型的重要指标,具有良好的指导和预测效果。 诸多研究显示25%~40%创伤患者入院时就存在凝血功能障碍,且凝血功能障碍与患者输血量增加明显相关[13-14]。 Vasudeva 等[15]研究发现创伤相关凝血功能障碍(INR>1.5)与低钙血症明显相关,低钙血症创伤患者死亡率明显高于正常血钙患者,且大量血液输注可能会进一步加重患者低钙血症发生[16],均提示早期纠正凝血功能障碍和低钙血症对减少患者输血和改善预后有重要价值。
在本研究中,我们在训练集上对建立了列线图预测模型,并通过测试集进行了评价,结果显示模型在训练集和测试集上ROC 曲线下面积分别是0.819 和0.866,校准曲线也显示该列线图输血预测模型具有良好的预测效果。 但本研究仍存在一些局限性:1)本研究为单中心回顾性研究,训练集与测试集数据来自本中心,未使用其他医院数据验证,后续需进行多中心研究对结果进行验证与优化,提升模型性能与应用范围;2)其次是本研究仅纳入PT、APTT、INR,未纳入Fbg 及其裂解产物,未能全面分析创伤性凝血病(trauma-induced coagulopathy, TIC)对患者输血的影响;3)最后未纳入腹部创伤及创伤严重度评分等合并伤分析,后续应加大样本量予以完善。
综上所述,治疗方式、颅骨骨折、失血性休克、Plt、Hct、INR 是重度颅脑损伤成年患者院内输血的6 个独立危险因素,构建的重度颅脑创伤患者输血预测模型,能较好的预测患者输血需求,具有较高的应用价值。
利益冲突:所有作者均声明不存在利益冲突。
