基于临床病情评估工具的医保支付方式研究
——以脓毒症为例
2023-11-20莫淑然
乐 煦 莫淑然
(广州市医疗保险服务中心 广州 510000)
1 研究背景和方法
目前,在全国推行的DRG/DIP支付方式改革以疾病诊断和手术操作作为分组和支付的主要依据,相比传统的按项目付费更加符合疾病诊疗的实际资源消耗,在推动合理诊疗、提高基金使用效率、保障群众获得优质医药服务等方面发挥了积极作用。但从国际经验教训及地方试点实践看,DRG/DIP付费可能存在的系统性风险,主要包括医疗不足、转嫁费用、过度医疗、欺诈骗保四种形式[1]。社会上有一种观点认为,DRG/DIP受限于ICD诊断编码的细分程度,无法进一步区分同一诊断疾病的严重程度,会导致危、重病人支付不足,甚至促使医院推诿病人。
2022年某地市(以下简称G市)深化DIP改革,完善了高费用病例的特例单议机制,引入了年龄、疾病严重程度、监护病房住院天数等辅助分型,进一步提升了精准支付水平,较好支持危、重病的收治。但数据分析发现,仍有个别内科疾病特别是危、重症病种,存在支付水平相对不足的情况。本文基于G市DIP支付的真实世界数据进行描述性分析,评价相关病种的支付情况,确定研究病种。通过访谈研究,收集市内具有代表性的三级医疗机构在病种病案管理、临床治疗、医保管理等方面的研究信息,使用SPSS27 软件对研究病种医疗费用的影响因素进行相关性分析,选择显著相关因素进行多元线性回归,得出基于关键影响因素的支付模型,并对回归方程进行F检验。
2 疾病费用分析及病种选择
医疗资源消耗可以侧面反映疾病严重程度。本文根据ICD-10疾病亚目对2020年至2022年G市某辖区定点医疗机构DIP全量数据按照次均医疗总费用从高到低排序,剔除床日付费病例,剔除例数不足300例的疾病编码亚目,次均费用排名前10的疾病亚目见表1,主要集中在恶性肿瘤、循环系统疾病、感染性疾病3类。

表1 2020年—2022年G市某辖区疾病亚目次均费用情况
进一步分析上述3类疾病的诊疗情况和支付情况(见表2),前两者(恶性肿瘤、循环系统疾病)以手术(含介入)治疗为主,支付水平相对较高;后者(感染性疾病)以内科治疗特别是ICU治疗为主,支付相对不足,其中脓毒症(疾病编码A41.9)较为突出,故选择其作为研究病种。
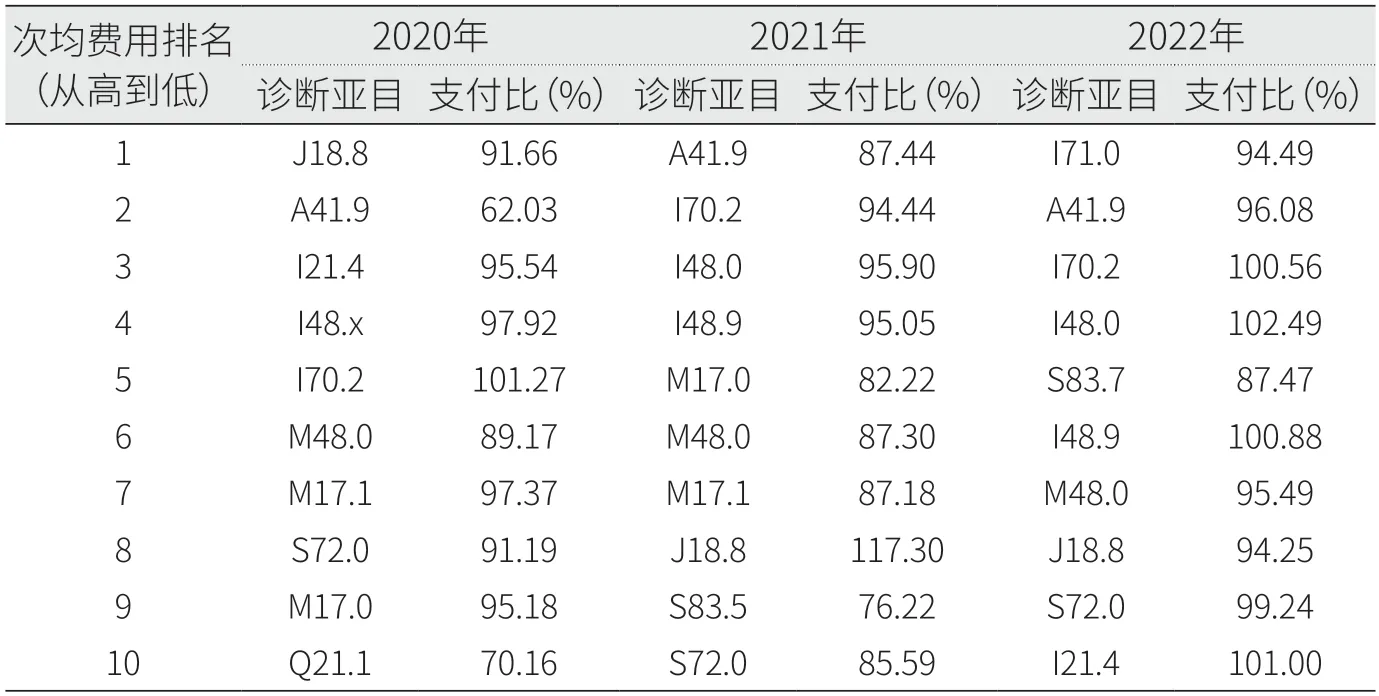
表2 2020年—2022年G市某辖区部分疾病亚目支付比
这3类疾病支付情况存在差异,通过专家访谈发现,主要原因是外科(含介入)病种临床路径更加清晰,诊疗同质化程度相对较高,因此DIP通过疾病诊断加手术操作进行分组,能够较好实现精准支付,而内科病种同一疾病的严重程度相差极大,尽管通过细分病种的方式能够加以识别和区分(例如呼吸机辅助通气、CRRT),但效果相比外科(含介入)病种仍欠理想。按照费用分布进一步分析脓毒症病例支付情况,发现低费用组略有结余,高费用组超支较为明显;2022年相比2020年、2021年极高费用病例的超支情况有一定改善。
综上所述,DIP付费下大部分病种支付充足,个别病种超支;G市DIP新一轮改革措施高度契合临床实际,绝大部分病种支付更加精确,通过构建多重补偿机制,内科严重疾病也能获得合理支付,医疗不足、推诿危重病人的系统性风险较小。但考虑到个别高费用的危、重患者仍存在支付不足的情况,有必要根据疾病诊疗特点进一步分析超支原因,并结合疾病的预后和社会价值,研究优化以脓毒症为代表的严重内科疾病医保支付方式的必要性和可行路径。
3 脓毒症诊疗特点
3.1 脓毒症的定义
脓毒症(sepsis)是机体因感染而失控的宿主反应所致的危及生命的器官功能障碍[2],是常见的严重内科感染疾病,迄今仍然是世界范围内非心脏病重症监护患者的首位死亡原因[3],也是严重的公共卫生负担[4]。2017年,全球脓毒症发病4890万例,其中有1100万例死亡,占全球当年度总死亡人数的19.7%[5]。
尽管研究表明,部分脓毒症患者出院后可能出现认知功能障碍等后遗症,但与恶性肿瘤这类严重疾病不同,通过早期对其进行识别和干预,可以挽救大部分脓毒症患者的生命,并获得相对良好的预后。因此,从卫生经济学角度来看,加大对脓毒症诊疗的支持力度具有很大的社会价值。
3.2 脓毒症的诊断
《拯救脓毒症运动:脓毒症与感染性休克治疗国际指南》迄今完成了第5版的修订,其2021版明确,对于感染或疑似感染的患者,当相关序贯器官衰竭估计评分(sequential organ failure assessment,SOFA)(见表3)较基线上升≥2即诊断为脓毒症。
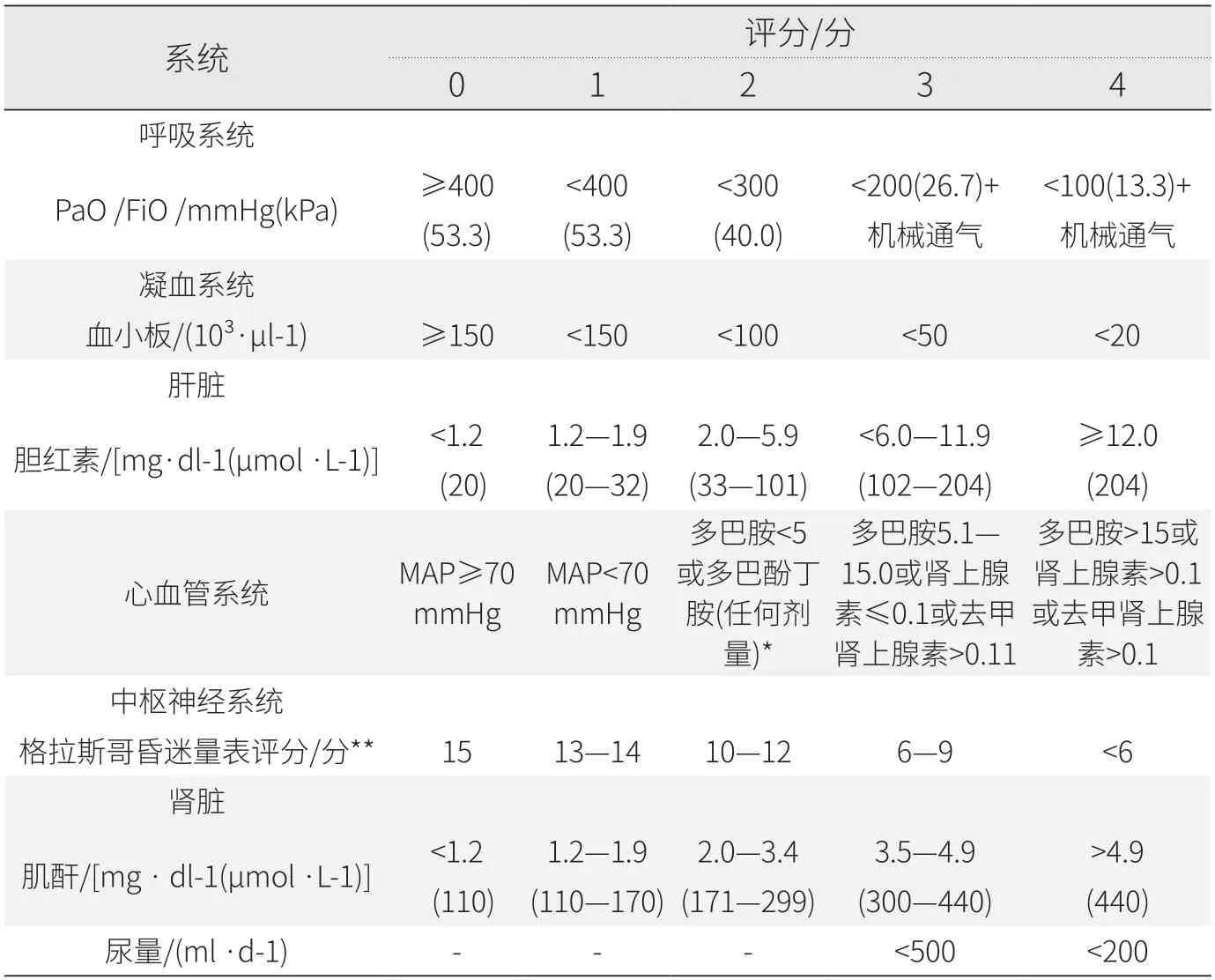
表3 SOFA 评分标准
SOFA评分满分为24分,从呼吸、凝血、肝脏、心血管、中枢神经、肾脏系统共六个方面对器官功能进行进展判断,能评价从轻微的功能障碍到重度衰竭的程度,同时兼顾特异性和敏感性,具有客观、简单、可靠的特点[6]。得益于上述优点,SOFA评分作为临床病情评估工具,已被临床特别是重症医学科充分肯定并广泛运用,使医师得以更准确判断危重病人器官功能障碍的发生及严重度,做出最佳的治疗方案[7],并对预后情况进行评估[8]。
3.3 严重脓毒症支付不足的原因分析
SOFA评分时,单个项目2分即提示出现器官衰竭或明显功能障碍,4分则提示重度衰竭,而SOFA评分较基线上升≥2即诊断为脓毒症。这也意味着在确诊脓毒症的患者中,其疾病严重程度差异非常大,这必将导致基于诊断制定支付标准时,低费用组出现结余,高费用组支付不足。以某省DRG权重设置为例,A41类目下的诊断作为主要诊断时均入组SR1败血症组,伴严重并发症与合并症组权重为2.08,不伴并发症与合并症组为1.29,两者差距不大,伴严重并发症与合并症组的权重与临床实际资源消耗极不匹配。
王力鹏等研究指出,急诊重症患者的病死率随着SOFA评分的升高而升高,SOFA评分为0分—3分和4分—7分的患者病死率分别为3.75%和5.50%;以8分为分界点病死率急剧上升,SOFA评分为8分—12分和>12分的患者病死率分别为72.73%和83.33%[9]。SOFA评分8分,提示4个器官出现明显功能障碍或2个器官出现重度衰竭,此时一般需要转入ICU,并及时采取体液复苏、辅助机械通气、CRRT、输血、抗炎、营养支持等对症诊疗措施,此时医疗费用也将相应大幅增加,而DRG组/DIP病种往往无法全面反映干预措施,因此出现支付不足。反观SOFA评分,恰恰能够体现器官衰竭的数量和程度,从而侧面反映支持措施(医疗资源消耗)的水平。因此,假如分析表明SOFA评分与医疗费用具有显著相关性,可以探索基于SOFA评分完善脓毒症甚至ICU相关病种的医保支付政策,进一步提升DRG/DIP支付内科疾病的科学性和精准性。
4 脓毒症费用影响因素及回归分析
筛选G市某辖区2022年度含有A41.9诊断的病例共2086例,选择辖区医疗水平较高、收治脓毒症患者较多的4家三甲定点医疗机构,结合病案首页填写质量,共筛选出156例发送给有关医院协助补充信息,最终收回113例。收集的变量信息主要包括住院天数、年龄、总费用、SOFA评分分数、APACHEII评分、抗生素治疗天数、是否脓毒症休克、是否呼吸衰竭或其他器官衰竭、是否气管插管、是否CRRT、是否ECMO、离院方式(是否死亡);对于住院期间未进行SOFA评分的,由专家根据病历信息补充评分。受填写质量影响,仅对样本量大于20的变量使用SPSS27软件进行双因素相关分析(见表4)。考虑样本量有限,如选择多个变量将影响建模的拟合度,因此选择相关系数大于0.5,显著性<0.001,样本量大于100的变量(即SOFA评分和住院天数),使用SPSS27软件进行多元线性回归分析(见表5)。

表4 影响脓毒症总费用因素的相关性分析

表5 影响脓毒症总费用因素的多元回归分析
模 型1、2 均具有统计学意义(F1=179.795,P1<0.001;F2=153.793,P2<0.001);模型1、2调整后R2分别为0.615、0.732,模型2的拟合度更好;模型2的VIF为1.550,不存在明显共线性,表明SOFA评分与住院天数是相对独立的影响因素;德宾-沃森值为0.993,样本独立性欠理想,预计原因是仅选择了4家定点医疗机构的数据,诊疗过程具有一定的同质性(见表5、表6)。

表6 影响脓毒症总费用因素的多元回归分析模型摘要
5 基于SOFA评分的脓毒症DIP支付设计
如上所述,SOFA评分与脓毒症医疗费用具有显著相关性,线性回归模型具有较好的模型拟合度,提示可以根据SOFA评分制定脓毒症支付标准。
5.1 应用SOFA评分需综合考虑的问题
5.1.1 手术等病例的排除。2022年G市某辖区DIP住院病例中诊断含A41.9的共有2086例,但以A41.9作为主要诊断的仅有1000例。经随机调阅部分病历并访谈临床、编码专家,有关病历未以A41.9作为主要诊断的原因主要是患者存在比脓毒症更加严重的疾病,且该疾病为本次住院的原因。此时手术或者化疗药物可能是主要的费用,脓毒症可以作为附加支付因素。
5.1.2 诊疗时间。进院后短期内死亡或转院的病人可能未及时诊断为脓毒症或未进行SOFA评分,因此基于SOFA评分付费时,病人应经过相对完整的诊疗过程。
5.1.3 规避道德风险。无论从理性人的选择,还是从防御性医疗角度出发,如果医院发现医保基金会为某些额外的医疗行为“买单”,则一定程度上会增加这些医疗行为的发生概率[10],患者会否从中获益则不确定。因此,尽管模型2的R2更高,但不建议直接把住院天数作为支付变量。
5.1.4 引导价值医疗。从未来发展趋势看,医保支付方式改革有必要在精准支付的基础上推行价值付费。具体到脓毒症支付,应当更加关注患者的预后,除了是否死亡外,入、出院SOFA评分的减分值为严重脓毒症患者治疗效果的评价提供了精准的工具。同时,监测出院SOFA评分,也有助于加强对出院标准的监管,杜绝所谓“被出院”问题。
5.2 基于SOFA评分的脓毒症DIP支付方式设计
综上,基于SOFA评分的脓毒症DIP支付方式建议设计如下。
(1)启用条件。医保结算清单诊断编码中包含“A41.9”,操作编码不含手术或介入类编码,重症监护室天数大于4天。同时符合以上条件时启用SOFA评分支付,否则按原DIP病种支付。
(2)支付标准。综合考虑道德风险和残差分布情况,选择线性回归模型1 作为支付方程。基于SOFA 评分的脓毒症分值
(3)加成支付。根据启用SOFA评分支付病例的SOFA评分平均减分值和总医疗费用,计算每分减分值的平均费用。对SOFA评分平均减分值高于同级平均水平,且每分减分值的平均费用低于同级平均水平的定点医疗机构予以加成支付。病种病死率则可作为质控指标,对高于同级平均水平的定点医疗机构予以适当负向加成。
6 讨论及下一步建议
6.1 讨论
本文提出的基于SOFA评分的脓毒症DIP支付方式,符合脓毒症疾病发展规律和临床资源消耗的内在逻辑,便于医务人员理解和支持,且基于单一影响因素进行支付调整,避免了同时使用年龄、手术操作、并发症与合并症等多种补偿机制,减少了制度的复杂性,有利于执行实施。此外,由于SOFA评分采用的项目多为载入病历的客观指标,可以有效降低医院多编操作或多用操作的道德风险。在知网、PubMed以相关关键词进行文献调查发现,本文基于临床病情评估工具进行医保支付的方法,在国内、国外暂未见先例,具有原创性和一定先进性,对完善我国DRG/DIP对严重内科疾病支付的方法学提出了有益探索和补充。对比在疾病严重程度评价方面较为领先的澳大利亚DRG,其采用的ECC模型能够量化评价各次要诊断对费用的影响[11],泛用性较强,但原理仍是基于医疗费用的统计学差异,对特定病种支付的精准性和科学性不及本方法。
需要指出的是,尽管R2提示回归模型的拟合度相对理想,但受样本数量和理论水平的限制,本文建模的残差仍然较大,不能完美解释临床真实的资源消耗情况,特别是在极高费用段。原因主要包括两方面:一是SOFA评分的最大值为24分,因此单变量模型的因变量存在上限,总费用超过46.68万元时不适用模型;二是极高费用段的主要影响因素可能发生变化,限于样本量本文未做进一步相关分析,但根据经验判断应为住院时间,1000例主诊断为脓毒症病例的平均住院时间为15.25天,而总费用超过46.68万元病例的平均住院时间为53.75天。此外,临床进行SOFA评分的时机也对回归方程实际应用时的准确性有极大影响,例如在入院、入ICU、病情最严重时进行SOFA评分,分值差异会非常大,应用时有必要加以统一。本文旨在提出一种新的支付方法,通过更大范围、更大样本的研究相信可以建立更加精准的支付模型。
6.2 下一步建议
6.2.1 研究完善DIP对脓毒症早期识别的支持。本文提出的方法主要聚焦于提升医保对严重脓毒症的支付力度,但是正如国际和国内指南所指出的,脓毒症的早期识别和干预是防止发展为多脏器功能障碍综合症(MODS)、脓毒性休克甚至多器官衰竭和死亡的关键措施之一。流行病学研究和专家访谈表明,在基层医院,脓毒症的早期识别和干预仍未得到足够重视,后续可以考虑对感染性疾病设置多诊断病种,对于有A41.9次要诊断和SOFA评分的病例,基于SOFA评分相关检查、化验项目成本和后续节约的医疗资源消耗,予以适当加成。节约的医疗资源消耗可以根据本地区严重脓毒症发病率降幅进行测算。
6.2.2 研究使用病情评估工具对其他严重内科疾病支付的可行性。部分访谈专家提出,ICU收治的病人大致分为两类,即手术后需要严密监护的病人和出现器官功能障碍或衰竭的病人,后者的病情严重程度均可以采用SOFA评分进行评价,并据此进行医保支付,并不局限于脓毒症。也有部分专家认为,目前在ICU使用的病情评估工具主要是APACHEII评分(急性生理学与慢性健康状况评分系统Ⅱ),SOFA还是以脓毒症患者使用为主,两者有重叠也有差异。还有研究指出,MEWS评分(改良早期预警评分)也可用于潜在危重患者的病情评估和危险分层[12]。后续可以对SOFA评分、APACHEII评分或其他临床广泛认可的病情评估工具与严重内科疾病的费用相关性进行分析,并选择最优的评分工具设计支付方式。
6.2.3 进一步丰富多元复合式医保支付方式。21世纪以来,美国在DRG付费的基础上积极推进“以价值为本的医疗服务购买项目”,这些项目关注特定疾病、医疗行为或医疗模式的特点,并通过小切口进行试点,例如“肿瘤照护模式项目”“以患者为中心的肿瘤支付模式”等,并对DRG付费形成了良好的补充[13]。这也提示由于疾病和医疗行为的复杂性,很难采用一种“大一统”的方法或模式进行付费,有必要根据疾病和医疗行为的特点构建多元复合式医保支付方式。例如,本文提出的基于临床病情评估工具的支付方式,即可以作为严重内科疾病医保支付的有益补充,后续对于其他总体医疗资源消耗较大的病种也可开展类似研究,聚焦临床路径和病情疗效,逐步丰富和完善具有中国特色的多元复合式医保支付方式。
