最小量外路手术与玻璃体切割术治疗孔源性视网膜脱离的对比研究
2023-11-01张翠文谢林英刘琳琳吴维霖蒋贻平
张翠文,谢林英,刘琳琳,吴维霖,蒋贻平
(1. 赣南医学院第一临床医学院;2. 赣南医学院第一附属医院眼科,江西 赣州 341000)
最小量外路手术是指用硅胶等材料填充于裂孔位置相对应的巩膜板层,通过外加压形式减少玻璃体对裂孔的牵引作用,使脱离的视网膜复位[1]。玻璃体切割术是通过切除患眼内玻璃体后,填充注入硅油或气体[2],支撑视网膜神经上皮与色素上皮贴附使视网膜周边形成瘢痕从而使视网膜复位[3]。由于气体在玻璃体腔内会逐渐被吸收,对视网膜顶压时间较短,可导致视网膜再次脱离;而硅油无色、透明,性质与玻璃体更接近,对视网膜具有较强的支撑作用,在临床上仍为常用眼内填充物[4]。本文通过对比研究518 例(518 眼)孔源性视网膜脱离(Rhegmatogenous retinal detachment,RRD)患者采用最小量外路手术和玻璃体切割伴硅油填充术治疗的预后,探讨两种视网膜脱离复位术的优缺点。
1 材料与方法
本临床研究属于回顾性队列研究。收集赣南医学院第一附属医院眼科2011 年1 月至2016 年12月就诊的RRD(黄斑裂孔除外)患者,所有患者入院后给予裂隙灯联合前置镜、眼底照相、双目间接检眼镜、光层相关断层扫描及眼部超声检查。
1.1 纳入标准术前视力:手动/眼前~0.3;按照美国视网膜协会1983年PVR分级标准:PVR A、B、C级;孔数量1~3个且最大裂孔<4 PD。
1.2 排除标准视力>0.3;裂孔位于后极部及黄斑部;按照美国视网膜协会1983 年PVR 分级标准:PVR D级;屈光间质混浊眼底窥不入的患者。
1.3 临床资料连续纳入所有符合上述标准的RRD 患者共518 例,其中258 例行最小量外路手术(外路组);260 例行玻璃体切割伴硅油填充术(玻璃体切割组)。患者充分了解两种手术方式并签署知情同意书后行手术治疗。外路组中男136例,女122例,年龄19~74岁,平均(46.65±5.02)岁,PVR 分级A 级50 例,B 级205 例,C 级3 例;玻璃体切割组中男141 例,女119 例,年龄18~71 岁,平均(45.78±5.16)岁,PVR 分级A 级51 例,B 级205 例,C 级4 例。两组患者性别、年龄、裂孔部位、形态等一般资料比较,差异无统计学意义(P>0.05)。
手术主刀由高年资经验丰富医生执行。分别于术前1天及术后1个月、3个月、6个月测术眼视力以及观察患者白内障和眼底情况,术前1天及术后1天、3 天、6 天、1 个月、3 个月、6 个月测术眼眼压。术后随访比较两组视网膜复位率、最佳矫正视力以及并发症情况等。
1.4 最小量外路手术在双目间接检眼镜直视下进行视网膜变性区及裂孔区外巩膜冷冻,观察冷冻反应至中度冷冻即可,并行裂孔外巩膜定位,在裂孔外巩膜处预置硅海绵,收紧预置缝线,使裂孔在加压嵴上闭合良好。当裂孔数量大于3个或合并大量视网膜变性时预置环形硅胶带。最小量外路手术尽可能避免放液,节段性加压,中度冷凝,尽量小的结膜切口,只做裂孔相应象限的直肌牵引线,尽可能地减少手术创伤。
1.5 玻璃体切割术通过三通道切口行玻璃体切割术,切除玻璃体后,引流视网膜脱离区视网膜下液,行气液交换,在裂孔周边行激光或冷冻后玻璃体腔注入硅油。
1.6 术后视力改善幅度标准明显改善:术后视力较术前提高4行以上;改善:术后视力较术前提高2~4行;无明显改善:提高不足2行或视力下降。
1.7 统计学方法数据采用SPSS 22.0 软件进行分析。计数资料行χ2检验或Fisher 确切概率法,等级资料比较采用非参数秩和检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组视网膜复位情况比较行一次最小量外路手术或一次玻璃体切割伴硅油填充术且术后6个月内复查视网膜复位成功患者视为首次手术视网膜复位成功患者。外路组258 例,首次手术视网膜复位成功250 例,占96.90%;玻璃体切割组260 例,首次手术视网膜复位成功243 例,占93.46%。外路组与玻璃体切割组首次手术视网膜复位成功率比较,差异无统计学意义(P>0.05),见表1。
2.2 两组术后视力改善情况比较术后1、3、6 个月外路组手术患者视力改善幅度均较玻璃体切割组大,差异有统计学意义(P<0.05),见表2。

表2 两组术后视力改善情况比较/n(%)
2.3 两组术后并发症发生情况比较外路组5 例出现一过性高眼压,均在1 周内缓解;复查6 个月内无1例出现白内障或原有白内障加重。玻璃体切割组68例1周内出现高眼压,232例6个月内发生白内障患者或原有白内障加重。玻璃体切割组术后高眼压以及白内障发生率均显著高于外路组,差异有统计学意义(P<0.05),见表3。
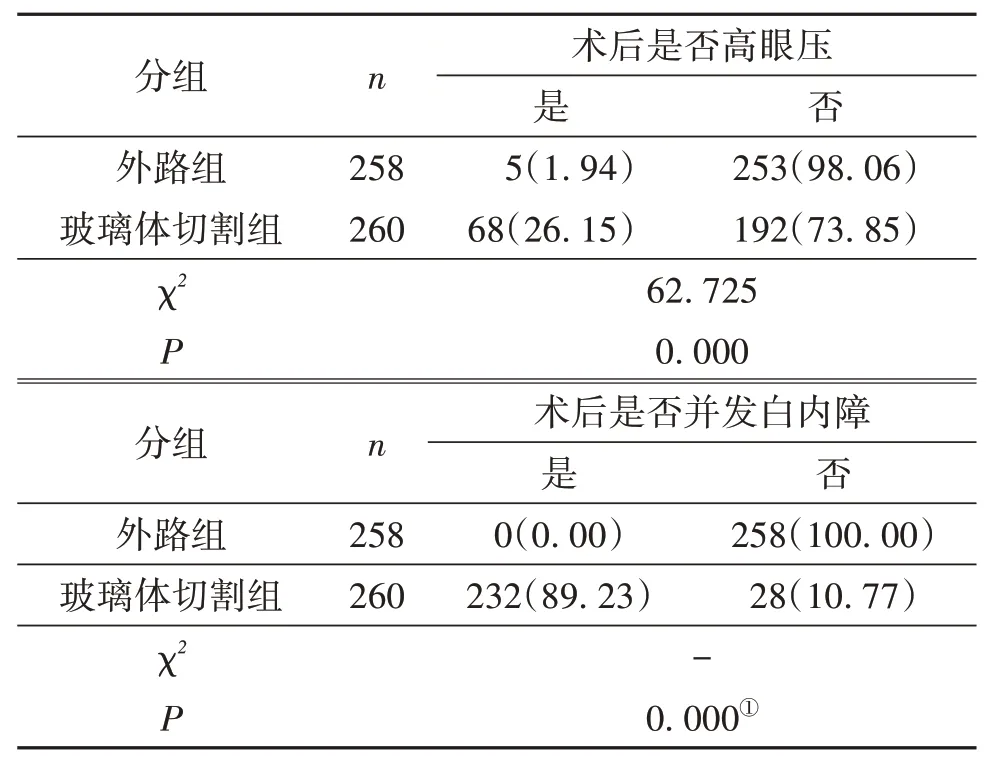
表3 两组术后并发症发生情况比较/n(%)
3 讨论
随着现代眼科显微技术的快速发展,微切口玻璃体切割术伴硅油填充术和最小量外路手术均为目前治疗RRD 的主流手术方式。最小量外路手术通过给眼球外壁施加压力封闭视网膜裂孔,使脱离的视网膜复位,该手术无需进入眼内,对眼球结构无破坏,可以以较小的损伤完成手术。玻璃体切割伴硅油填充术不仅会对眼内结构产生巨大破坏,且注入硅油将成为高眼压及白内障形成的高风险因素。本研究中高眼压发生率在玻璃体切割组为26.15%,显著高于外路组的1.94%,差异有统计学意义。行玻璃体切割伴硅油填充术患者术后短期内高眼压主要是由于硅油充填过量或体位改变导致硅油向前顶压使房角机械性关闭以及反应性睫状体水肿等引起[5];外路手术术后高眼压主要与巩膜外机械性压迫[6]有关。玻璃体切割组术后6 个月内,89.23%的患者出现白内障或原有白内障加重,而外路组中同时期内并未发现有患者出现白内障或原有白内障加重。有研究[7-8]认为,白内障与硅油填充后晶状体内环境及营养代谢受到影响可导致白内障,另外玻璃体切割术中负压、光导纤维照明的光毒性、眼内氧含量增加等均为白内障形成的可能因素。玻璃体切割伴硅油填充术术后发生青光眼、白内障的比例显著高于外路手术[9-10],与本研究结果相符。
两组首次手术视网膜复位成功率差异并无统计学意义,但术后1、3、6 月外路组手术患者视力改善幅度均较玻璃体切割组大,差异有统计学意义,这说明外路组患者术后视力改善更显著。有研究[11-12]表明,硅油对视神经具有毒性作用,使视网膜神经纤维层变薄,这可能是玻璃体切割组术后视力提升幅度不及外路组的原因之一;玻璃体切割组术后发生白内障的比例较高,本研究随访6 月内患者均未行白内障手术,这也会影响部分患者视力的提升,两种手术影响患者视力的具体原因有待进一步研究。玻璃体切割组患者术后2 周必须严格面部向下行俯卧位,由于硅油在眼内时间越长对眼睛的损害越大,因此绝大多数患者会在术后3个月至2年内去除硅油,这就需要再次进行取油手术;而外路组患者术后第2天即可下床做轻微的活动,无需俯卧位,除极少数患者术后排斥反应需二次手术取出硅海绵外,首次手术成功后一般无需再次手术。除此以外,外路手术使用设备及材料简单,耗材主要为硅海绵以及硅胶带,相比于玻璃体切割术所需的硅油要廉价许多,可减轻患者的经济负担,基层医院也可开展。由于玻璃体切割术的微创化发展迅速,虽然其对患者术后日常生活有很多不利影响,但由于玻璃体切割术学习曲线相对较短,手术难度相对较小,很多年轻医师依赖于选择玻璃体切割术治疗所有类型的视网膜脱离,使学习曲线略长的最小量外路手术的发展受到限制[13]。目前对于治疗RRD 手术方式的选择仍存在争议,虽然对于复杂性RRD,玻璃体切割术可提供更安全有效的治疗,但对于裂孔位于极周边部的RRD、青少年RRD 等临床上倾向于使用外路手术。即使外路手术后视网膜未复位成功也可行玻璃体切割术再次进行治疗[14]。
综上所述,最小量外路手术与玻璃体切割伴硅油填充术治疗RRD 的复位成功率差异并无统计学意义,但行最小量外路手术的患者相较于行玻璃体切割伴硅油填充术的患者视力提升幅度更大,术后并发症更少,护理更简单,有利于降低医疗费用。医院应积极开展外路手术的培训,使能行最小量外路手术的患者获益。
