重度子痫前期患者产后高血压危险因素分析
2023-10-30刘涛李兰钟黎王毅徐月芳
刘涛 李兰 钟黎 王毅 徐月芳
子痫前期(preeclampsia,PE)指妊娠>20 周出现新发高血压,同时伴蛋白尿、多器官功能损害为特征的妊娠期特发性疾病,重度PE 是PE 严重阶段,可对孕妇机体各器官系统和胎儿造成不良影响,严重威胁母婴安全,是导致孕产妇、围生儿死亡的主要因素之一。PE 产后3 ~6 d是产褥期血压高峰期,产妇存在器官功能损害、血压升高情况,甚至加剧,之后血压会随时间推移而逐渐降低,少数产妇产后高血压会持续数周甚至数月[1]。研究指出,重度PE 产后易并发高血压,而高血压作为远期心血管疾病高危因素,严重影响产妇预后[2]。目前,临床关于重度PE 的研究多集中在妊娠阶段,缺乏对重度PE 产后高血压的相关因素研究。鉴于此,本研究收集200 例重度PE 患者进行观察分析,旨在了解出现产后高血压的危险因素,为今后临床制定科学、有效的防治措施提供参考。
1 资料与方法
1.1 一般资料
选择2020 年1 月—2023 年1 月贵州中医药大学第一附属医院收治的重度PE 患者200 例,产妇年龄26 ~37 岁,平均(31.52±3.19)岁;孕周30 ~37 周,平均(33.52±4.19)周;产次1 ~2 次,平均(1.34±0.68)次。本研究经医院医学伦理委员会批准。
纳入标准:(1)符合重度PE 诊断标准[3]。(2)年龄20 ~40 岁。(3)均为自然受孕。(4)单胎妊娠。(5)已婚孕妇,孕前无糖尿病、高血压及甲状腺疾病。(6)均在贵州中医药大学第一附属医院进行产前检查。(7)临床资料完整。排除标准:(1)存在其他妊娠并发症。(2)存在认知或精神障碍。(3)合并恶性肿瘤、血液系统疾病。(4)怀疑胎儿异常。(5)近期服用过影响血压药物。
1.2 方法
于产后4 个月,在未服用任何影响血压的药物情况下检测血压,记录非同日2 次血压值,将舒张压≥90 mmHg和(或)收缩压≥140 mmHg 归入高血压组,共72 例,其余产妇归入非高血压组,共128 例。
1.3 观察指标
记录两组年龄、产次、孕次、孕周、术中出血量、术后24 h 出血量、血常规、肾功能指标、肝功能、血压、脂代谢指标。
1.4 统计学方法
采用SPSS 24.0 统计分析软件进行分析,计量资料行Shapiro-Wilk 正态检验,满足正态分布的采用(x-±s)进行描述,经t检验;采用多因素Logistic 回归分析产后高血压的影响因素。检验水准α=0.05。P<0.05 为差异有统计学意义。
2 结果
2.1 高血压组与非高血压组一般资料比较
两组产次、孕次、白细胞、红细胞、血小板、尿素氮、谷丙转氨酶和总胆红素指标比较,差异无统计学意义(P>0.05);高血压组年龄、术中出血量、术后24 h 出血量、血红蛋白、肌酐、尿酸、24 h 尿蛋白定量指标与非高血压组相比更高,血白蛋白与非高血压组比较更低(P<0.05),见表1。
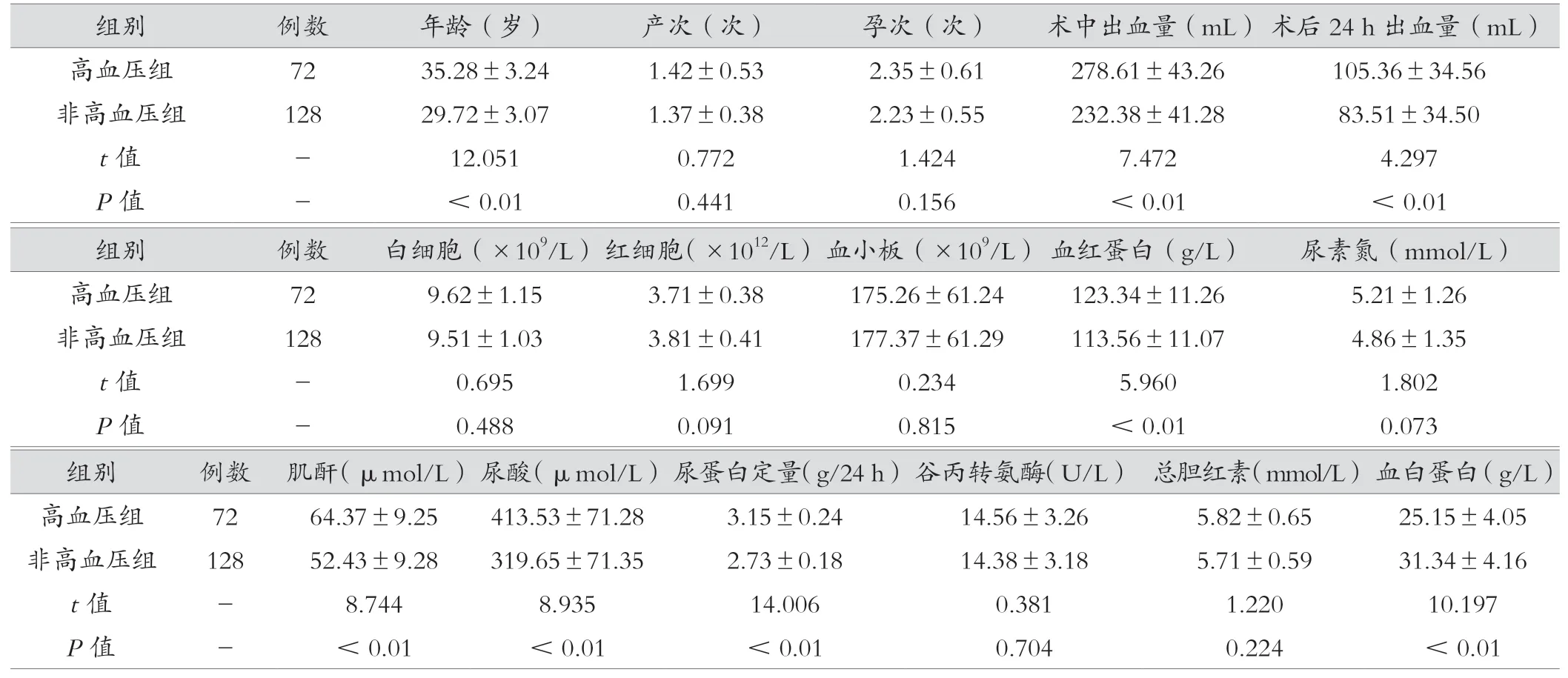
表1 高血压组与非高血压组一般资料比较 (x- ±s)
2.2 高血压组与非高血压组血压与脂代谢指标比较
两组低密度脂蛋白胆固醇(low-density lipoprotein cholesterol,LDL-C)水平比较,差异无统计学意义(P>0.05);高血压组产前和产后收缩压、舒张压与非高血压组相比更高(P<0.05);高血压组总胆固醇、三酰甘油与非高血压组相比更高,高密度脂蛋白胆固醇(high density lipoprotein cholesterol,HDL-C)指标与非高血压组相比更低(P<0.05),见表2。

表2 高血压组与非高血压组血压和脂代谢指标的比较 (x- ±s)
2.3 重度PE 产后高血压多因素分析
将产后高血压作为因变量,将差异有统计学意义的因素作为自变量,采用Logistic 多因素回归分析法,结果显示,血红蛋白升高、血白蛋白降低、24 h 尿蛋白定量升高、产前和产后收缩压与舒张压、产前三酰甘油上升是重度PE 产后高血压的危险因素(P<0.05),见表3。
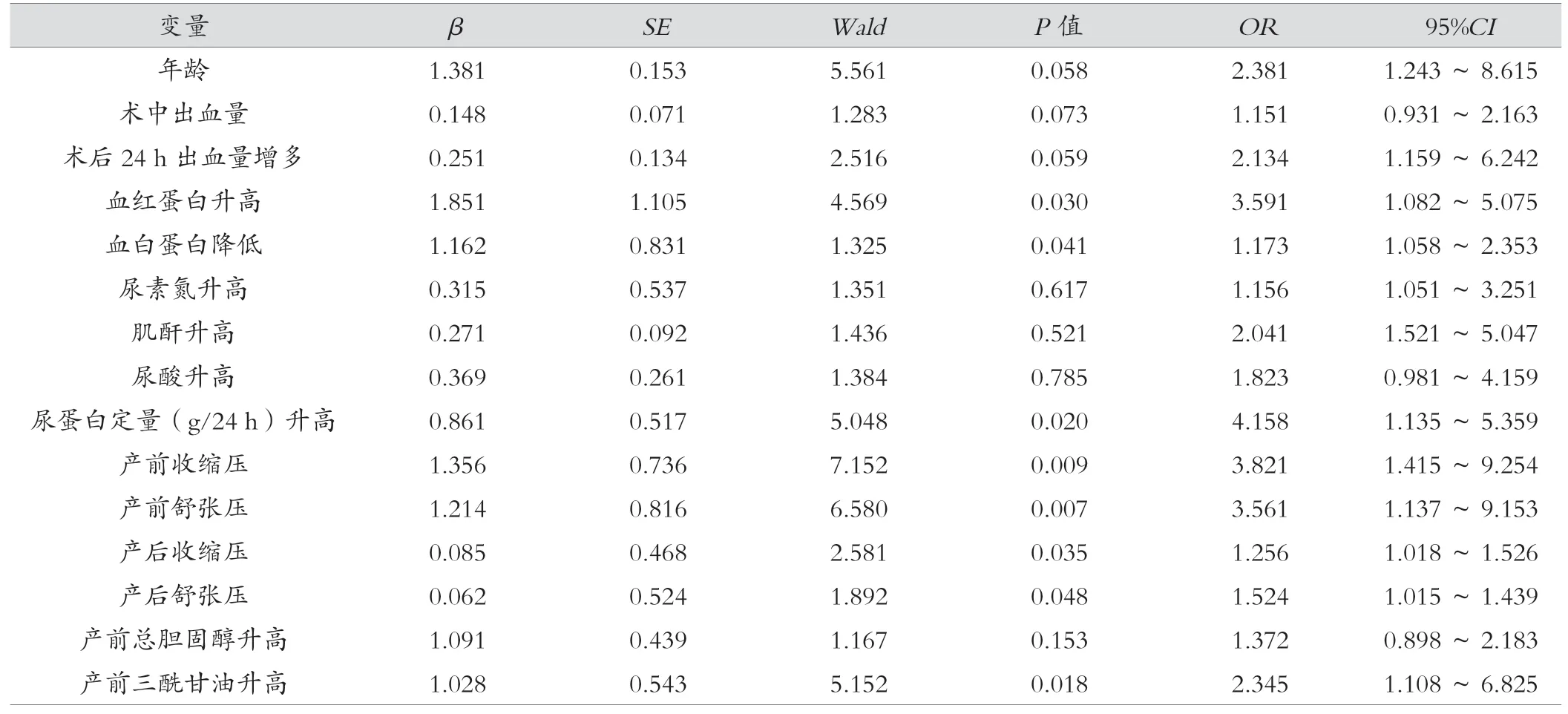
表3 重度PE 产后高血压多因素Logistic 回归分析
3 讨论
PE 孕妇产后高血压发生率较高,与血压正常孕妇相比,PE 孕妇心脑血管疾病风险显著增加,而因心脑血管疾病死亡的概率是正常孕妇的2 倍[4]。重度PE 作为PE较为严重的一个阶段,其与产后高血压相关。相关数据调查显示,PE 产后高血压发生率是正常孕妇的5.28 倍,轻度PE 产后高血压发生率是正常孕妇的3.52 倍,重度PE 产后高血压发生率是正常孕妇的6.08 倍[1]。可见,随着PE 病情加重,产后高血压风险随之提高;而产后高血压发病率升高会增加远期心血管疾病风险。因此,如何预防重度PE 产后高血压,减少心血管疾病发生是妇产科研究热点问题。为此,本研究以200 例重度PE 作为观察对象,通过分析其相关危险因素,为指导临床防控产后高血压提供理论依据。
妊娠高血压疾病根据国际分类法可分为子痫、先兆子痫、妊娠期高血压、原发高血压并妊娠,子痫根据病情严重程度可分为轻度子痫前期与重度子痫前期。妊娠高血压疾病孕妇在分娩后血压呈下降趋势,大部分孕妇产后血压可恢复正常,但仍有部分产妇产后血压水平较高。原因是产妇妊娠期机体已经建立了高血压始动机制,即便部分产妇产后血压恢复正常,但存在妊娠期高血压疾病病史产妇体内的“应激” 反应可能推迟至中老年,随着产妇年龄增加,“应激”反应逐渐减弱。另外,产妇年龄增长,体内雌激素水平降低致血管收缩,增强了血管紧张素活性,产后高血压风险增加。研究证实,妊娠高血压疾病产后高血压发生与高龄、高血压家族史、肥胖程度等相关[5]。妊娠期高血压疾病产妇出血风险是正常妊娠孕妇3~6 倍,出血量也显著高于正常妊娠产妇[6]。付昕[7]研究证实,重度PE 患者出现产后高血压症状时,24 h 出血量增多。PE 患者存在全身小动脉痉挛,且随着病情进展,肾脏血流减少继而出现肾小球滤过率降低,继而导致血压升高,肾功能损害。由此可推测重度PE 患者存在肾功能损害,但PE 产妇肾功能损害在产后3 ~6 个月即可恢复,即便是重度PE 产妇尿蛋白也可在分娩后数月内转阴[8]。目前,重度PE 发病机制尚未完全明确,其发生与全身小血管痉挛相关,其可造成组织器官缺血缺氧,进一步加重组织器官功能障碍。肝脏作为解毒器官,随着PE 病情进展,血液供应减少,继而出现多脏器功能紊乱,尤其肝肾功能损害较突出。研究显示,与正常妊娠孕妇比较,重度PE 孕妇谷丙转氨酶呈高表达,总胆红素和血白蛋白呈低表达[9]。PE 常存在脂代谢紊乱,表现为三酰甘油(triacylglycerol,TG)、LDL-C 升高,HDL-C降低,高TG 是PE 首要危险因素[10-11]。由上可知,高龄、术后出血量、肝肾功能异常及脂代谢紊乱与重度PE 存在相关性,但其是否与产后高血压相关尚不明确。
本研究中,两组产次、孕次、产前血常规、产前谷丙转氨酶、总胆红素、血白蛋白、产前低密度脂蛋白胆固醇差异无统计学意义(P>0.05),高血压组年龄、术中出血量、术后24 h 出血量、产前血红蛋白、肌酐、尿酸、24 h尿蛋白定量与非高血压组相比更高,且差异有统计学意义(P<0.05)。研究还发现,高血压组产前与产后的收缩压、舒张压均显著高于非高血压组,产前总胆固醇、三酰甘油指标显著高于非高血压组,HDL-C 指标显著低于非高血压组,而两组产前LDL-C 指标比较无明显差异,观察两组产后脂代谢指标发现,两组产后总胆固醇、三酰甘油、HDL-C 和LDL-C 指标相似,提示年龄、术中和术后24 h 出血量、产前脂代谢紊乱、产前肾功能指标异常以及血压升高可能与重度PE 产后高血压相关。多因素Logistic 回归分析结果显示,血红蛋白降低、24 h 尿蛋白定量升高,产前收缩压和舒张压、产后收缩压、产前三酰甘油升高是重度PE 产后高血压的危险因素,血红蛋白降低引起内环境改变,循环血流量增加,致使心脏和血管功能发生改变,继而诱发高血压。值得注意的是,重度PE 产前均存在明显血压升高,但其升高程度并不完全与病情严重程度相关,这也是单纯检测产前、产后血压不足以预测产后高血压的原因。产前收缩压≥160 mmHg和血红蛋白≥123 g/L 是PE 远期遗留高血压的危险因素[12]。本研究结果证实,产前收缩压升高、血红蛋白升高是重度PE 产后高血压的危险因素,原因是血红蛋白指标升高可促进红细胞生成素生成,其能诱导内皮细胞释放血清内皮素-1,使血管收缩,血压升高,通过该途径诱发高血压。高TC 使机体出现氧化应激反应,引起血管内皮受损,刺激促炎因子表达,增加产后高血压风险。
综上所述,影响重度PE 产后高血压因素复杂,产前血压、血红蛋白升高、24 h 尿蛋白定量升高,血白蛋白降低以及高TC 是重度PE 产后高血压危险因素,临床应当加强对重度PE 患者血压、肝肾功能、血脂的检测,给予针对性干预,降低产后高血压发生率。
