颅脑损伤患者血肿清除联合去骨瓣减压术治疗预后的影响因素
2023-09-18张健强王骥阮琦
张健强 王骥 阮琦

【摘要】 目的 分析颅脑损伤患者血肿清除联合去骨瓣减压术治疗预后的影响因素。方法 以2018年1月—2020年12月于德兴市人民医院行血肿清除联合去骨瓣减压术的73例颅脑损伤患者为研究对象,术后均随访3个月,采用格拉斯哥预后评分(GOS)作为评估患者预后的标准,分为预后良好组(GOS 3~5级)与预后不良组(GOS 1~2级)。对比2组基线资料,通过Logistic回归分析,找出颅脑损伤患者血肿清除联合去骨瓣减压术治疗预后的影响因素。结果 73例颅脑损伤患者术后均随访3个月,其中,5例死亡,17例植物生存,预后不良发生率为30.14%(22/73);预后不良组瞳孔散大发生率高于预后良好组,脑中线结构移位大于预后良好组,血肿量多于预后良好组,术前格拉斯哥昏迷量表(GCS)评分低于预后良好组,受伤至手术时间长于预后良好组,差异有统计学意义(P<0.05);Logistic回归分析结果显示,瞳孔散大、中线结构移位大、血肿量多、术前GCS评分低、受伤至手术时间长可能是颅脑损伤患者血肿清除联合去骨瓣减压术治疗预后不良的独立危险因素(P<0.05)。结论 颅脑损伤患者血肿清除联合去骨瓣减压术治疗預后不良发生率较高,可能与瞳孔散大、脑中线结构移位大、血肿量多、术前GCS评分低、受伤至手术时间长有关。
【关键词】 颅脑损伤;血肿清除;去骨瓣减压术;预后;影响因素
中图分类号:R651.1+5 文献标识码:A
文章编号:1672-1721(2023)04-0139-03
DOI:10.19435/j.1672-1721.2023.04.044
颅脑损伤在创伤患者中所占比重较大,也是造成昏迷的重要原因之一[1]。颅脑损伤患者病情进展快,可能会引起脑疝、脑水肿等,具有较高的致残率和病死率,增加家庭与社会的负担。临床针对颅脑损伤患者主要通过手术治疗,其中血肿清除联合去骨瓣减压术较为常用,能有效缓解脑组织水肿、降低颅内压,但目前其预后结局依然不容乐观,仍有较多患者遗留感觉、运动等功能障碍。因此,应早期预测颅脑损伤患者预后情况,及时进行分层管理。临床已有研究分析接受血肿清除联合去骨瓣减压术治疗的颅脑损伤患者预后的影响因素,如刘龙等[2]研究证实,颅脑损伤患者标准去骨瓣减压术后的预后情况不佳,且与蛛网膜下腔出血、瞳孔散大、损伤严重程度评分等因素有关,但是各研究结果并未形成统一共识。本研究对颅脑损伤患者血肿清除联合去骨瓣减压术治疗预后的影响因素进行了分析,报道如下。
1 资料与方法
1.1 一般资料 以2018年1月—2020年12月于德兴市人民医院接受血肿清除联合去骨瓣减压术的73例颅脑损伤患者作为研究对象,男41例,女32例;年龄28~67岁,平均年龄(45.72±5.39)岁;体重指数18.8~27.6 kg/m2,平均(23.37±1.81)kg/m2;致伤原因:交通事故43例,外物击伤21例,高空跌落9例。
1.2 入选标准 (1)纳入标准:①符合《临床诊疗指南——神经外科学分册》[3]中颅脑损伤诊断标准;②CT确诊;③脑组织有水肿;④入院时格拉斯哥昏迷量表(Glasgow coma score,GCS)[4]评分≥3分;⑤受伤4 h内入院;⑥临床资料与影像学资料均完整。(2)排除标准:①双侧颅脑损伤;②合并其他部位骨折;③合并恶性肿瘤;④合并严重全身性疾病;⑤合并其他重要脏器损伤史;⑥合并颅脑感染。
1.3 方法
1.3.1 资料收集方法 记录患者的基线资料,包括年龄、性别、体重指数、心率(入院时)、呼吸频率(入院时)、体温(入院时)、致伤原因(交通事故/外物击伤/高空跌落)、损伤部位(额叶/颞叶/基底节)、高血压、糖尿病、高脂血症、冠心病、吸烟史、饮酒史、瞳孔大小[瞳孔散大(瞳孔直径>5 mm)/瞳孔正常(瞳孔直径2~5 mm)]、中线结构移位(头颅CT检查测量)、血肿量(头颅CT检查测量)、术前GCS评分(GCS总分3~15分,评分越高表示昏迷程度越严重)、受伤至手术时间等。
1.3.2 治疗方法 参考《中国颅脑创伤外科手术指南》[5]的标准,对患者实施血肿清除联合去骨瓣减压术治疗。
1.3.3 预后评估方法 全部患者术后均随访3个月,采用格拉斯哥预后评分(Glasgow outcome scale,GOS)[6]作为评估患者预后的标准,分为预后良好组(GOS 3~5级)与预后不良组(GOS 1~2级)。
1.4 统计学方法 采用SPSS 20.0统计学软件进行数据处理,计量资料以x±s表示,行t检验,计数资料以百分比表示,行χ2检验,多因素检验采用Logistic回归分析,P<0.05为差异具有统计学意义。
2 结果
2.1 预后评估结果 73例颅脑损伤患者术后均随访3个月,其中,5例死亡,17例植物生存,预后不良发生率为30.14%(22/73)。
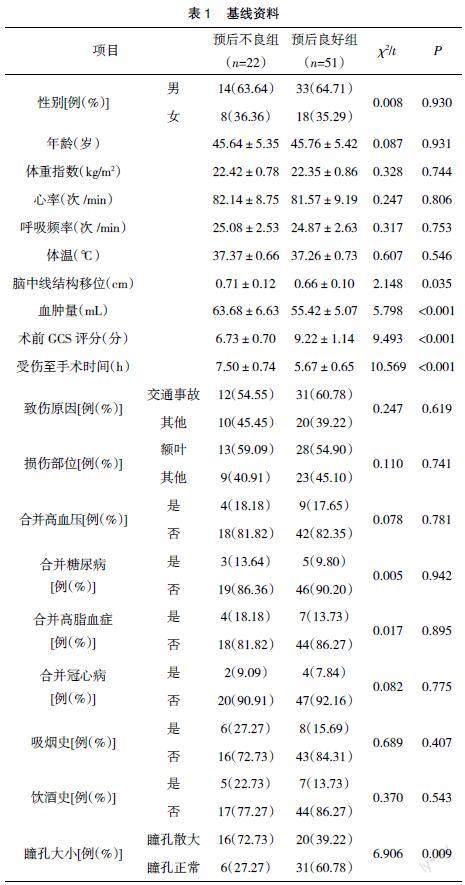
2.2 基线资料 预后不良组瞳孔散大发生率高于预后良好组,脑中线结构移位大于预后良好组,血肿量多于预后良好组,术前GCS评分低于预后良好组,受伤至手术时间长于预后良好组,差异有统计学意义(P<0.05),见表1。
2.3 颅脑损伤患者血肿清除联合去骨瓣减压术治疗预后的多因素Logistic分析 将颅脑损伤患者血肿清除联合去骨瓣减压术治疗预后情况作为因变量(1=预后不良,0=预后良好),见表2。将基线资料中差异有统计学意义的变量作为自变量。Logistic回归分析结果显示,瞳孔散大、中线结构移位大、血肿量多、术前GCS评分低、受伤至手术时间长可能是颅脑损伤患者血肿清除联合去骨瓣减压术治疗预后不良的独立危险因素(P<0.05),见表3。
3 讨论
颅脑损伤是常见的急危重症,临床多采用血肿清除术、去骨瓣减压术等治疗,均能起到降低颅内压和清除血肿、调节脑血流灌注等作用,效果较好[7]。但是,目前颅脑损伤患者预后情况不甚理想,仍有较多的患者难以恢复正常生活,给家庭和社会带来沉重的负担。因此,有必要分析颅脑损伤患者预后的影响因素。
本研究结果显示,73例颅脑损伤患者术后预后不良发生率为30.14%(22/73),说明颅脑损伤患者预后情况有待改善。Logistic回归分析发现,瞳孔散大、脑中线结构移位大、血肿量多、术前GCS评分低、受伤至手术时间长是颅脑损伤患者血肿清除联合去骨瓣减压术治疗预后的独立危险因素。分析原因可能为:(1)观察颅脑损伤患者瞳孔大小是判断颅内压升高情况的有效方式,简单且迅速。瞳孔散大患者挫伤性脑血管增大相对严重,往往存在弥散性脑损伤,患者病情更严重,预后情况相对更差。瞳孔散大提示脑干受压或受损严重,颅内压升高,而且可能形成脑疝,而脑疝的发生会影响脑部代谢,造成颅内高压,增加并发症发生率,从而影响预后。研究证实,瞳孔直径增大和颅脑损伤患者预后具有直接联系,入院时瞳孔散大会增加颅脑损伤患者早期死亡风险[8]。(2)中线移位是常用于预测颅脑损伤患者预后情况的影像学征象。中线移位越明显,脑干受压越严重,患者意识障碍程度越深,预后情况相对更差。由于人体体温调节中枢的位置处在下丘脑前内侧,脑中线结构较为重要,若出现移位可能会引起中枢性高热,增加脑损伤,从而影响颅脑损伤患者预后[9]。在解剖学中,呼吸的幅度、节律、频率等均与脑中线结构有紧密联系,若中线结构破坏可能会造成呼吸异常,桥脑、中脑受损容易造成丛集式呼吸,而间脑发生损伤容易引起潮式呼吸,当延髓破坏时可能造成长吸式呼吸,甚至导致呼吸暂停,从而影响患者预后情况。(3)血肿量多表明颅脑损伤患者的脑水肿严重,脑部受损范围相对较大,周围脑组织受到明显压迫,病情发展更迅速,增加治疗难度,因而预后情况也相对更差。颅内血肿量越多,颅内压升高,对脑灌注压造成影响,促使脑血流减少,打破脑血流量、细胞代谢的稳态,引起继发性脑损伤,如脑疝,增加预后不良的可能[10]。(4)GCS是颅脑损伤患者重要的测评指标,和患者预后情况具有一定的关联。昏迷程度严重的颅脑损伤患者通常病情较为严重,脑血管受压更严重,脑脊液循环通路受阻,脑神经可能会受到牵拉,增加潜在病理改变的可能,影响预后情况[11]。GCS评分越低,意识障碍程度更严重,患者发生肺部感染、泌尿系统感染等并发症的风险相对更高,不利于预后。(5)颅脑损伤患者病情发展迅速,手术时机是影响治疗效果的重要因素。受伤至手术时间越长,患者病情发展越严重,出血量增加,减少脑组织的血流灌注和氧气转运量、代谢物质,不仅会加重脑组织缺血缺氧,增加治疗困难,还可能造成脑组织中代谢毒物、废物的堆积,引起脑组织继发性损伤,影响预后情况。研究表明,早期手术是提高脑损伤患者预后的重要措施,有利于降低病死率[12]。因此,对于出现瞳孔散大和脑中线结构移位明显的颅脑损伤患者应引起高度重视,同时加强对患者血肿量的测量,应用GCS评分评估昏迷程度,适量应用脑保护剂、呼吸机辅助等,积极改善患者意识状态,并及时安排手术治疗,缩短受伤至手术时间,阻断颅脑损伤持续发展,尽可能改善预后。
综上所述,颅脑损伤患者血肿清除联合去骨瓣减压术治疗预后不良发生率较高,瞳孔散大、脑中线结构移位大、血肿量多、术前GCS评分低、受伤至手术时间長为高危因素,临床应予以高度重视。
参考文献
[1] 刘玲,谢宗新.着力部位硬膜外血肿清除联合去骨瓣减压术治疗重型对冲性颅脑损伤患者的临床研究[J].中国药物与临床,2022,22(1):78-81.
[2] 刘龙,王德辉.重型颅脑损伤标准去骨瓣减压术后30 d内死亡的危险因素分析[J].中国临床神经外科杂志,2021,26(2):92-94.
[3] 中华医学会,赵继宗,周定标,等.临床诊疗指南——神经外科学分册[M].北京:人民卫生出版社,2013:5-6.
[4] 朱政鸣,程凯敏,方波.简明损伤定级标准(AIS)与格拉斯哥昏迷计分(GCS)对颅脑损伤严重度评定的比较[J].创伤外科杂志,2000,2(4):201-203.
[5] 中国医师协会神经外科医师分会,中国神经创伤专家委员会.中国颅脑创伤外科手术指南[J].中华神经外科杂志,2009,25(2):100-101.
[6] MCMILLAN T,WILSON L,PONSFORD J,et al.The Glasgow Outcome Scale - 40 years of application and refinement[J].Nat Rev Neurol,2016,12(8):477-485.
[7] 贺亚龙,刘文博.颅脑创伤后加重继发性脑损伤的危险因素防治专家共识[J].临床神经外科杂志,2020,17(3):241-249,253.
[8] 李春梅,苏裕茗,黎婵波,等.颅脑损伤患者早期死亡情况及危险因素分析[J].华南预防医学,2021,47(7):872-874.
[9] 陈卉,李秋霖,张正辉,等.急性严重型颅脑损伤早期死亡的预测因素[J].创伤外科杂志,2021,23(4):263-265.
[10] 张斌,黄武,于震男,等.急性颅脑创伤患者颅内血肿体积的影响因素分析[J].中华神经外科杂志,2020,36(12):1256-1260.
[11] 尹文国,翁山山,赖仕宇,等.联合GCS评分、CT评分与血清S100B蛋白可评估急性颅脑创伤患者损伤程度及早期预后[J].南方医科大学学报,2021,41(4):543-548.
[12] 汤汉心,林喜客,陈锦镜.不同时机手术治疗开放性颅脑损伤的效果[J].广西医学,2018,40(24):2965-2967.
(收稿日期:2022-11-12)
