多节段脊髓型颈椎病两种椎管扩大成形术比较△
2023-09-15鲁玉州王金国张守翠王雨吴亚东吴成强丁林秦东赵龙晓
鲁玉州,王金国,张守翠,王雨,吴亚东,吴成强,丁林,秦东,赵龙晓
(山东第一医科大学附属日照市中医医院脊柱骨科,山东日照 276800)
脊髓型颈椎病主要因颈椎间盘退变导致,脊髓致压因素包括颈椎间盘突出、黄韧带肥厚、钩椎关节增生、后纵韧带骨化、椎体后缘骨刺等,对于多节段(≥3 节段)脊髓型颈椎病(multilevel cervical spondylotic myelopathy,MCSM)的治疗,手术解除脊髓压迫是治疗本疾病的关键[1],前路减压融合手术通过切除前方致压物使脊髓获得直接减压,但前路手术存在椎动脉损伤、脊髓损伤、硬膜囊撕裂及术后血肿压迫等风险[2];后路减压手术目前最为常用的术式为单开门椎管扩大减压术,该手术从后方打开椎板扩大椎管容积,借助“弓弦效应”使脊髓向后漂移,受压脊髓因此获得间接减压[3]。但常规单开门手术对颈椎后方韧带复合体损伤较大,本院在常规单开门手术基础上进行部分改良,现回顾性分析本院2018 年3 月—2021年9 月治疗的65 例多节段脊髓型颈椎病患者,对改良组和常规组的术后临床疗效比较,为临床术式选择提供参考,报道如下。
1 资料与方法
1.1 纳入与排除标准
纳入标准:(1)符合脊髓型颈椎病的诊断标准[4];(2)影像学显示颈椎多节段(≥3 个节段)脊髓受压(图1a,1b;图2a,2b);(3)经保守治疗无效且症状持续加重者。
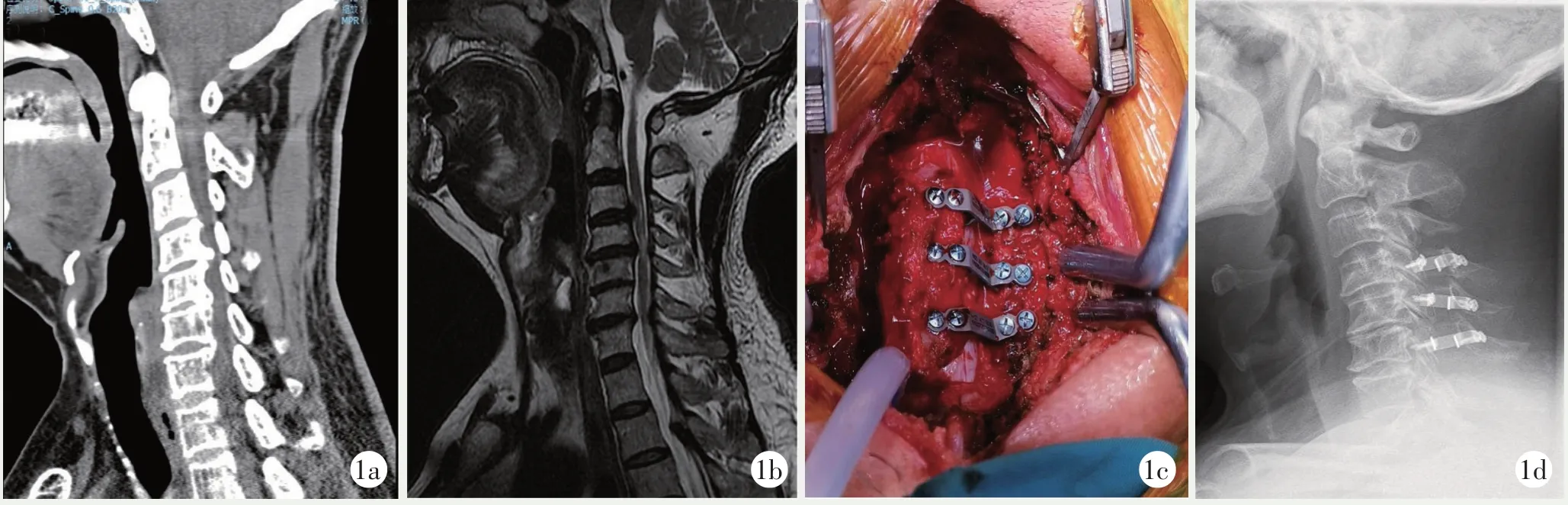
图1 患者,男,61 岁,四肢麻木9 个月,加重伴走路不稳10 d,行改良颈椎后路C4~6单开门椎板成形术。1a: CT 显示C3/4、C4/5、C6/7椎间隙后方骨赘增生;1b: MRI 显示C3/4、C4/5、C6/7脊髓水肿高信号,受压严重;1c: 术中给予C4~6单侧椎板开门,侧块-椎板钛板固定;1d: 术后12 个月复查见钛板位置良好。
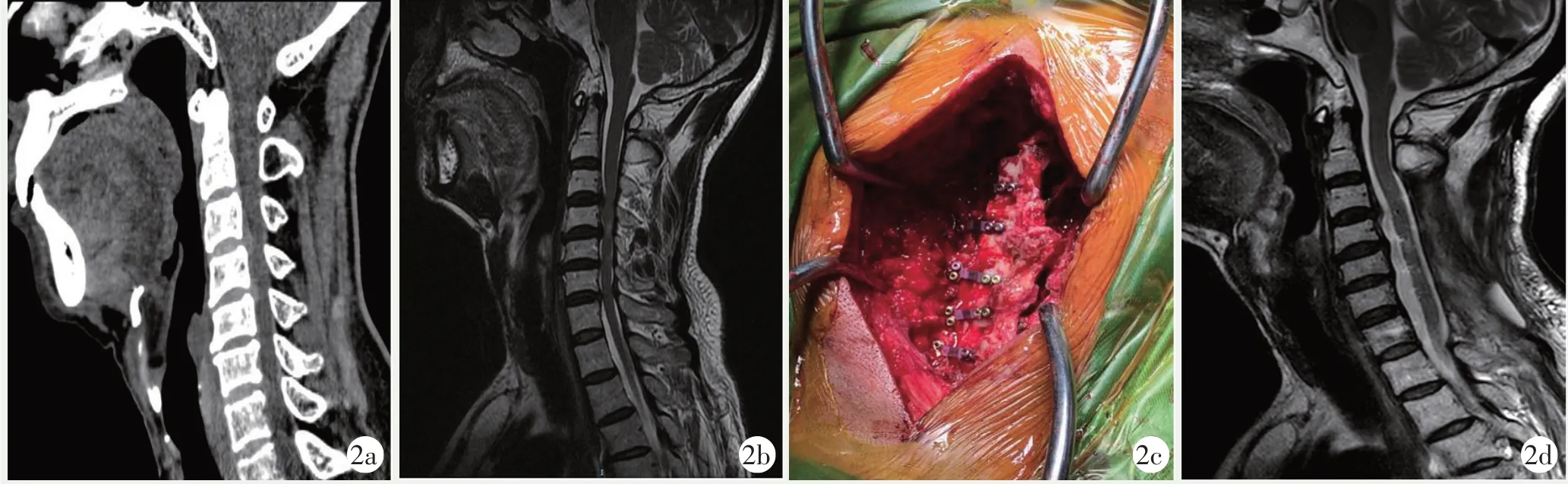
图2 患者,男,55 岁,双手麻木8 个月伴行走不稳20 d,行常规颈椎后路单开门椎管扩大成形术。2a,2b: 术前CT、MRI显示C3/4、C4/5、C6/7 椎间盘突出,C3/4、C4/5、C6/7 脊髓水肿高信号,受压严重;2c: 术中给予C3~7 单侧开单,侧块-椎板钛板固定;2d: 术后12 个月复查MRI 见椎管内脊髓水肿高信号消失,减压效果满意。
排除标准:(1)颈椎曲度后凸畸形患者;(2)由颈椎肿瘤、骨折及其他因素引起的颈椎病;(3)影像学过屈过伸位显示颈椎不稳者。
1.2 一般资料
回顾性分析2018 年3 月—2021 年9 月于本院就诊的脊髓型颈椎病患者的临床资料,共65 例符合上述标准,纳入本研究。按医患沟通结果,32 例行改良单开门椎管扩大成形术(改良组),33 例行常规单开门椎管扩大成形术(常规组)。两组患者一般资料比较见表1,两组性别、年龄、BMI、病程、病变节段数的差异均无统计学意义(P>0.05),本研究得到医院伦理委员会批准,所有患者均知情同意。
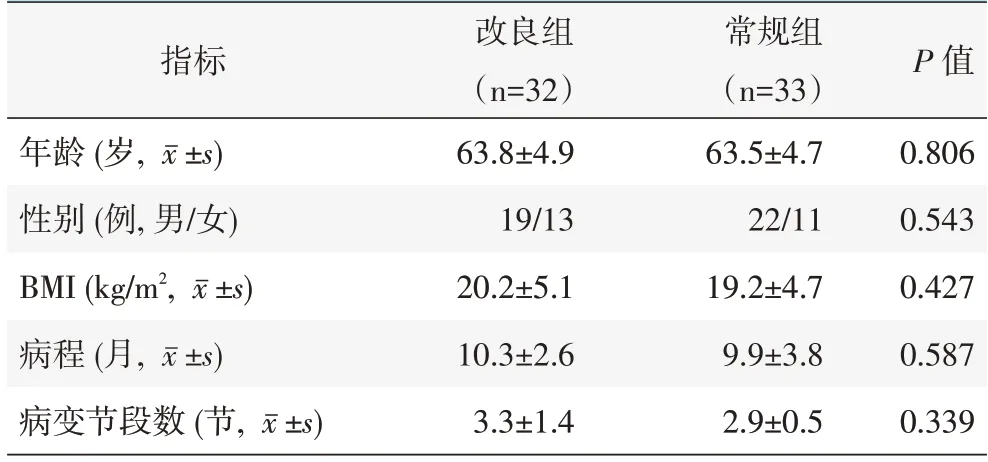
表1 两组患者一般资料与比较
1.3 手术方法
全麻后,患者取俯卧位,双肩和髂骨部位垫高,保持颈椎中立位并轻度屈曲,将手术床调至头高脚底位,用宽胶带固定头部。术区消毒铺巾,显露颈背部,行后正中切口,电刀依次分离皮肤、皮下筋膜,显露棘突尖端,用Cobb 骨膜剥离器从棘突和椎板向两侧分离颈旁肌。
改良组:显露C4~6椎板及关节突关节,避免损伤小关节关节囊。用枪钳咬除C3/4和C6/7水平的棘间韧带、黄韧带。高速磨钻在C4~6椎板与关节突交界处开门,选择症状较重侧为开门侧,磨透全层骨质,在门轴侧磨除C4~6椎板背侧皮质,保留深层腹侧皮质。用4 mm 钻石钻头穹顶式磨除C3椎板下方部分腹侧皮质,用5 mm 高速磨钻头磨除C7椎板的上方1/3~1/2,扩大减压范围。自开门侧缓慢掀起椎板,充分减压,用螺钉将3 枚单开门钛板两端分别固定在C4~6侧块和椎板,保持椎板张开减压位置(图1c)。
常规组:显露C3~7椎板及关节突关节,同上方法行椎板与关节突交界处C3~7开槽。咬除C2/3、C7~T1椎板之间的棘间韧带、黄韧带。缓慢掀起椎板,充分减压,分别用5 枚钛板固定在C3~7的侧块和椎板,保持椎板张开减压位置(图2c)。
置入1 根引流管,逐层缝合皮肤,颈托固定,给予消肿止痛、营养神经等药物对症治疗,常规抗生素48 h,根据引流情况于术后24~48 h 后拔除引流管,术后3 d 佩戴颈托下地活动。
1.4 评价指标
记录围手术期资料。采用疼痛视觉模拟评分(visual analogue scale,VAS)、日本骨科学会(Japanese Orthopaedic Association,JOA)评分、颈椎功能障碍指数(neck disability index,NDI)评价临床效果。行影像检查,测量颈椎前凸角(C2~7Cobb 角)和矢状位垂轴距离(C2~7sagittal vertical axis,C2~7SVA)。
1.5 统计学方法
采用SPSS 22.00 软件对数据进行统计学分析。计量数据以±s表示,资料呈正态分布时,两组间比较采用独立样本t检验,组内时间点比较采用单因素方差分析;资料呈非正态分布时,采用秩和检验。计数资料采用x2检验或Fisher精确检验,等级资料两组比较采用Mann-whitneyU检验,组内比较采用多个相关资料的Friedman检验。P<0.05 为差异有统计学意义。
2 结 果
2.1 围手术期情况
两组患者均顺利完成手术,术中均未出现脊髓神经损伤、脑脊液漏。两组患者围手术期资料见表2。改良组手术时间、术中出血量、切口长度和术后引流量均显著优于常规组(P<0.05),两组术中透视次数、下地行走时间、切口愈合情况及住院时间的差异均无统计学意义(P>0.05)。所有患者术后均未出现下肢深静脉血栓、切口感染等早期并发症。
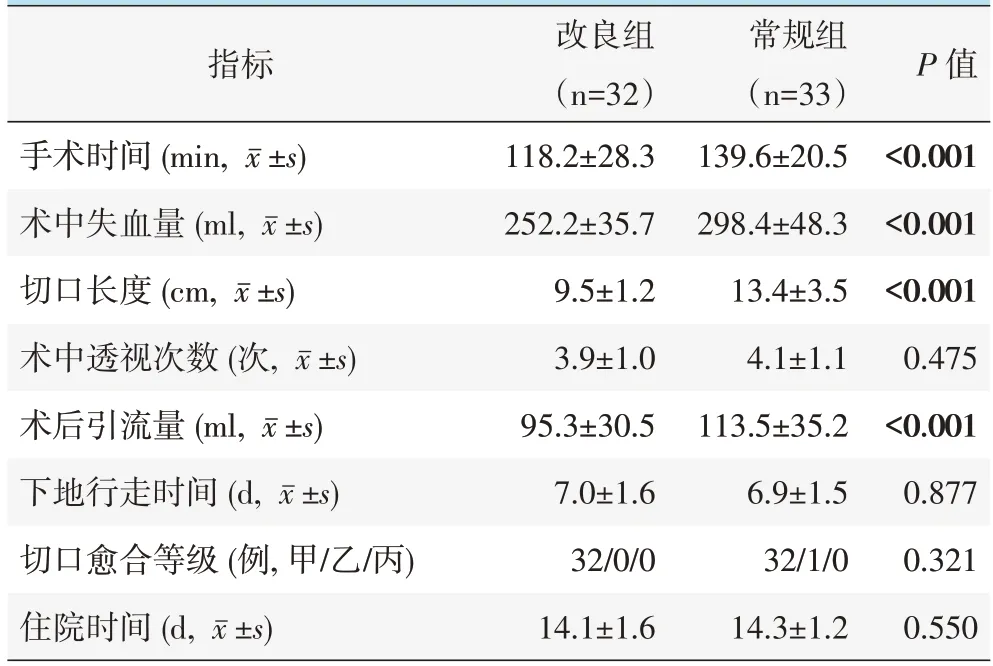
表2 两组患者围手术期资料与比较
术后颈部轴性症状改良组2 例,常规组4 例,表现为颈肩部疼痛及发紧感,给予针灸理疗、醋氯芬酸分散片、盐酸乙哌立松片对症处理,症状缓解。C5神经根麻痹改良组2 例,常规组3 例,表现为单侧三角肌力量减弱及肩部皮肤感觉轻度减退,给予针灸理疗,口服甲钴胺片对症治疗,3 个月后复查症状均明显好转。
2.2 随访结果
所有患者均获随访10~12 个月,平均(11.3±1.8)个月。随访资料见表3,两组恢复完全负重活动时间的差异无统计学意义(P>0.05)。随时间推移,两组术后VAS、NDI 评分显著减少(P<0.05),JOA 评分显著增加(P<0.05),术前两组VAS、JOA、NDI 评分的差异均无统计学意义(P>0.05),术后3、6、12个月,改良组上述指标均显著优于常规组(P<0.05)。
表3 两组患者随访资料(±s)与比较

表3 两组患者随访资料(±s)与比较
指标完全负重活动时间(d)VAS 评分(分)时间点术前术后3 个月术后6 个月术后12 个月P 值术前术后3 个月术后6 个月术后12 个月P 值术前术后3 个月术后6 个月术后12 月P 值P 值0.622 0.718<0.001<0.001<0.001 JOA 评分(分)0.449 0.009 0.008<0.001 NDI 评分(%)0.083<0.001 0.002<0.001改良组(n=32)79.6±5.3 6.4±1.1 3.4±1.2 2.6±0.7 1.5±0.5<0.001 11.3±2.6 12.8±3.0 14.0±4.3 15.8±6.7<0.001 40.8±5.3 27.6±7.7 20.5±9.6 14.3±6.2<0.001常规组(n=33)80.9±14.2 6.5±0.5 4.5±1.2 3.6±1.4 2.5±0.8<0.001 10.5±5.2 11.9±3.6 12.3±3.8 13.6±2.4<0.001 41.7±7.9 31.3±9.3 24.6±5.4 18.7±9.4<0.001
随访过程中,两组均未出现神经损害或轴性症状加重,未出现进行性后凸畸形等。两组患者均无再次手术翻修。
2.3 影像评估
患者影像测量结果见表4,与术前相比,两组患者术后3、6、12 个月C2~7Cobb 角显著减小(P<0.05),C2~7SVA 显著增加(P<0.05)。术前及术后3个月,两组C2~7Cobb 角、C2~7SVA 的差异均无统计学意义(P>0.05),术后6、12 个月改良组C2~7Cobb 角显著大于常规组(P<0.05),而改良组C2~7SVA 显著小于常规组(P<0.05),末次随访时门轴侧骨折愈合良好。两组均未出现内置物钛板松动导致的椎板关闭、进行性后凸畸形等不良影像表现。典型影像表现见图1d,2d。
表4 两组患者影像测量结果(±s)与比较
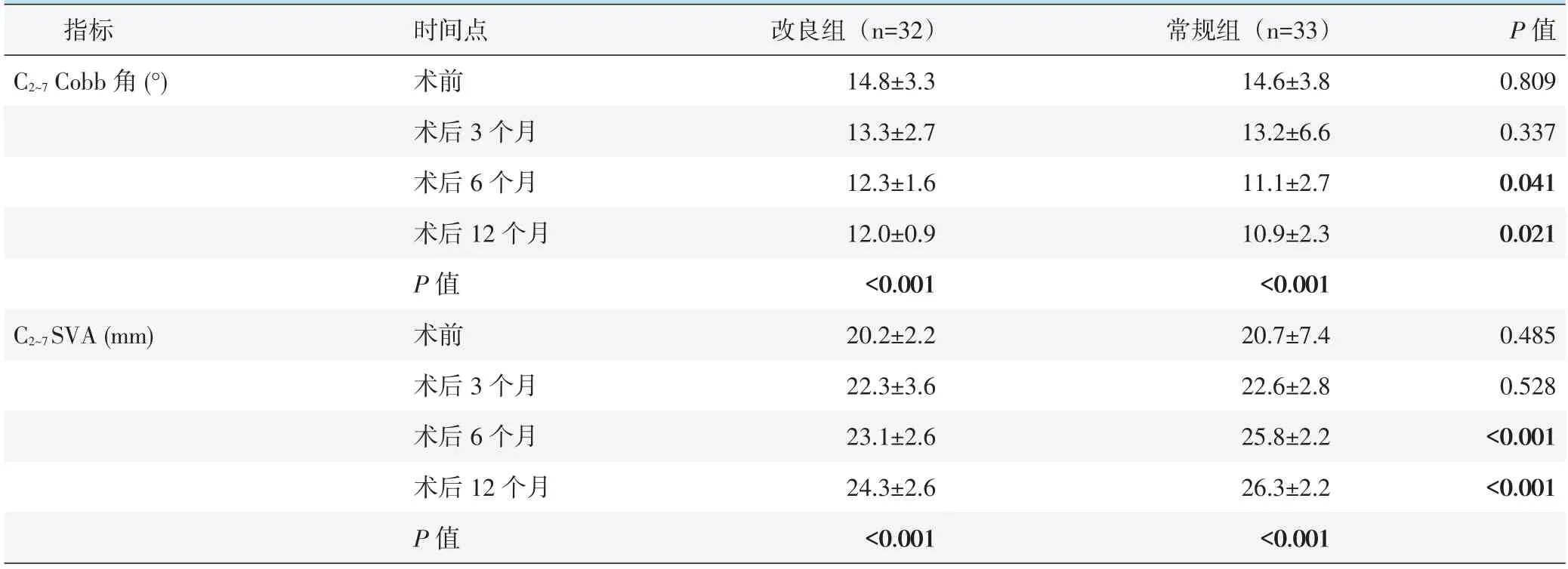
表4 两组患者影像测量结果(±s)与比较
指标C2~7 Cobb 角(°)P 值0.809 0.337 0.041 0.021 C2~7SVA(mm)0.485 0.528<0.001<0.001时间点术前术后3 个月术后6 个月术后12 个月P 值术前术后3 个月术后6 个月术后12 个月P 值改良组(n=32)14.8±3.3 13.3±2.7 12.3±1.6 12.0±0.9<0.001 20.2±2.2 22.3±3.6 23.1±2.6 24.3±2.6<0.001常规组(n=33)14.6±3.8 13.2±6.6 11.1±2.7 10.9±2.3<0.001 20.7±7.4 22.6±2.8 25.8±2.2 26.3±2.2<0.001
3 讨 论
颈椎后路单开门椎管扩大成形术通过扩大椎管容积使脊髓减压,是目前治疗MCSM 常用的手术方式[5~7]。其治疗机制为通过椎板截骨,使椎板后壁后移,从而扩大椎管的有效空间,脊髓随之向背侧漂移,脊髓因此获得间接减压,通过钛板内固定椎板能最大限度维持颈椎后柱的稳定性[8,9]。
对于MCSM,最常受累的节段为C5/6,其次是C4/5和C6/7,C3/4和C7T1很少受累,本研究中改良组手术常规打开C4、C5和C6椎板,当C3/4节段存在压迫时,常规给予C3椎板下半部分切除,用4 mm 高速磨钻钻头穹顶式磨除C3下椎板部分腹侧皮质,保留C3棘突和背侧椎板,C3椎板的保留可以避免破坏附着于C2棘突两个分支的颈半棘肌(semispinalis cervicis,SSC),有效保护颈椎后柱肌肉完整,有利于维持颈椎曲度和活动度[10]。生物力学研究发现颈椎后伸运动产生的能力有37%来自SSC,保护SSC 完整在维持颈椎前凸方面具有重要作用[11],有研究认为C2棘突上SSC肌肉-韧带附着点的损伤将严重影响颈椎的正常后伸[12,13]。李玉伟等[14]采用改良颈后路椎管扩大成型术将C2/3处C2/3棘突肌肉止点保留,保护了颈半棘肌等颈后部伸肌群,术后患者能较好地维持颈椎前凸角度,减少了颈肩部疼痛的发生率。
轴性症状(axial syndrom,AS)在颈椎后路手术中较为常见,其主要与术中对附着在项韧带、棘突和椎板上的肌肉广泛剥离,术后软组织修复过程中形成瘢痕粘连有关[15~17],有研究认为,术后AS 与颈椎节段性活动、脊神经后支损伤等有关[18]。常规颈椎管扩大成形对C2、7棘突作为颈后肌群止点的破坏会增加术后轴性症状的发生率,颈后韧带复合体被广泛破坏造成颈后方支撑力下降,甚至出现颈椎后凸畸形[19]。Riew 等[20]研究也认为保留C2和C7颈半棘肌肌肉附着点可有效预防术后颈部轴性疼痛,本研究中改良组术中切除了C3、C7部分椎板,较常规组减少了对颈后部肌肉韧带复合体的损伤,术后颈部的僵硬疼痛症状相应较轻,降低了术后AS 的发生。C5神经根麻痹的发病机制主要是“弓弦效应”使脊髓向后漂移导致的C5神经根拴系或神经孔卡压,C5节段位于减压范围中央,因此C5节段随脊髓后移程度是最大的,其次C5神经根长度较短且C4/5处关节突关节凸出较大,使C5神经根后移过程中牵拉张力更高[21-23],本研究中改良组手术扩大成形的范围为C4~6,开门范围少于常规组,减少椎板打开的数量一定程度上限制了脊髓的向后漂移程度,降低了神经根牵拉导致C5神经根麻痹的发生率。C2~7SVA 和C2~7Cobb 角是评估颈椎矢状面平衡和生理前凸的重要指标,矢状序列对维持直立姿态有重要意义[24,25],本研究中改良组手术范围小,较好地保留了C2、C7棘突,对其上附着的颈后肌群破坏少,对颈后肌肉韧带复合体破坏小,术后颈后肌群萎缩率降低,颈椎曲度得到很好保护,在维持颈椎矢状面平衡方面有重要作用。
综上所述,改良单开门椎管扩大成形术可有效扩大椎管减压,改善脊髓压迫症状,减少了对双侧颈后肌肉韧带复合体损伤,降低术后轴性症状的发生,对颈椎矢状面平衡和活动度维持具有明显优势,值得临床推广应用。
