某三甲医院新生儿败血症菌群与耐药性研究
2023-09-12项旦丹XIANGDandan张静ZHANGJing腾育芳TENGYufang王建平WANGJianping曹雪宏CAOXuehong
□ 项旦丹XIANG Dan-dan 张静ZHANG Jing 腾育芳TENG Yu-fang 王建平WANG Jian-ping 曹雪宏CAO Xue-hong
感染性疾病为新生儿常见病种,研究数据显示:在欧美发达国家新生儿感染性疾病发病率高达12%,在发展中国家这一数据更是居高不下[1-2]。新生儿败血症(neonatal sepsis)为引起新生儿致死致残的重要疾病,其发生率占活产儿0.1%~1%左右,尤其因垂直传播引起的早发型新生儿败血症死亡率高达5%~20%[3]。该疾病早期诊断困难,处理不及时可导致败血症休克(septicshock)及多器官功能不全(multipie dysfunction syndrome,MODS)。随着现代诊疗技术的发展,呼吸机、广谱抗生素的临床应用,以及极低体重儿存活率的升高,诱发新生儿败血症菌种及耐药情况均不断变迁,部分机会致病菌的感染率出现了较明显的升高。本研究对2017—2022 年我院218 例新生儿败血症临床资料进行了回顾性分析,旨在探讨本院新生儿败血症菌群分布、变迁及耐药情况,为新生儿败血症的诊疗提供临床指导。
研究对象与方法
1.一般资料。研究对象来源于2017 年1 月至2022 年12 月我院新生儿科218 例新生儿败血症患儿。纳入标准:(1)新生儿败血症诊断参考《新生儿败血症诊疗方案》[4],(患儿具备血培养、无菌体腔内培养阳性诊断支持;(2)机会致病菌需另份相同标本培养出相同菌株);(3)新生儿出生28天内。排除标准:因标本污染导致的假阳性。218 例新生儿败血症其中早发型败血症73 例;晚发型135 例。
2.研究方法
2.1 标本的采集。在患儿使用抗菌药物前采集血培养标本,严格执行手卫生,75%异丙醇酒精消毒血培养瓶橡皮塞,采血皮肤碘酊消毒,无菌操作取桡动脉或股静脉血样3~5ml注入专用血培养瓶立即送检。
2.2 细菌培养及药敏试验。全自动血培养仪为BACTEC9120(美国BD 公司),患儿标本24 ~48 小时培养,阳性样本行细菌鉴定及药敏试验,采用VITEK2Compact(法国梅里埃)全自动微生物鉴定及药敏系统,真菌鉴定及药敏分析系统为ATB-FUNGUS(法国梅里埃),结果判定参照美国临床实验室标准化协会(CLSI)标准[5]。
2.3 质控菌株。粪肠球菌ATCC 29212、金黄色葡萄球菌ATCC27923、肺炎克雷伯菌ATCC700603、大肠埃希氏菌ATCC25922、铜绿假单胞菌ATCC 27853、白假丝酵母菌ATCC90028 均购自国家卫健委临床检验中心。
3.数据分析。应用WHO-NET5.4 软件及统计学软件SPSS26.0 对药敏试验进行结果统计分析。计数资料采用卡方检验,p<0.05 有统计学意义。
结果
1.218 例新生儿败血症患儿病原菌分布情况。218 例新生儿败血症患儿病原菌分布情况详见表1,2017—2022 年革兰氏阳性菌、革兰氏阴性菌及真菌占比经卡方检验分析均有统计学意义(χ2=19.507,p=0.034);2017—2022 年革兰氏阳性菌占比分别为59.5%、62.5%、55.6%、48.6%、33.3%和28.1%,呈现下降态势,革兰氏阴性菌占比分别为38.1%、37.5%、41.7%、51.4%、60.6%和71.9%,呈现上升态势。218 例新生儿败血症患儿病原菌分布:革兰氏阳性菌以凝固酶阴性葡萄球菌、表皮葡萄球菌、金黄色葡萄球菌多见;革兰氏阴性菌以肺炎克雷伯菌、大肠埃希菌多见。见表1。

表1 新生儿败血症患儿病原菌分布情况[n(%)]
2.不同类型新生儿败血症患儿病原菌分布比较。早发型新生儿败血症与晚发型新生儿败血症患儿病原菌分布经卡方检验分析比较,差异存在统计学意义(p<0.05),早发型新生儿败血症以革兰氏阴性菌(60.3%)感染多见,晚发型新生儿败血症以革兰氏阳性菌(59.3%)感染多见。见表2。

表2 不同类型新生儿败血症病原菌分布
3. 218 例新生儿败血症感染主要菌株的耐药分析。218例新生儿败血症感染主要革兰氏阳性菌株耐药分析详见表3,其中凝固酶阴性葡萄球菌、表皮葡萄球菌、金黄色葡萄球菌、屎肠球菌对青霉素、红霉素、氨苄西林、苯唑西林耐药,对万古霉素、利奈唑胺敏感;无乳链球菌对庆大霉素、左氧氟沙星、万古霉素、苯唑西林、利奈唑胺敏感。

表3 主要革兰氏阳性菌耐药分析[n(%)]
218 例新生儿败血症感染主要革兰氏阴性菌株耐药分析详见表4,其中肺炎克雷伯菌、大肠埃希氏菌对氨苄西林、头孢噻肟耐药,对阿米卡星、左氧氟沙星、亚胺培南、美罗培南、哌拉西林舒巴坦、头孢哌酮舒巴坦敏感;嗜麦芽窄食单胞菌对左氧氟沙星敏感;阴沟肠杆菌、粘质沙雷菌对氨苄西林耐药。
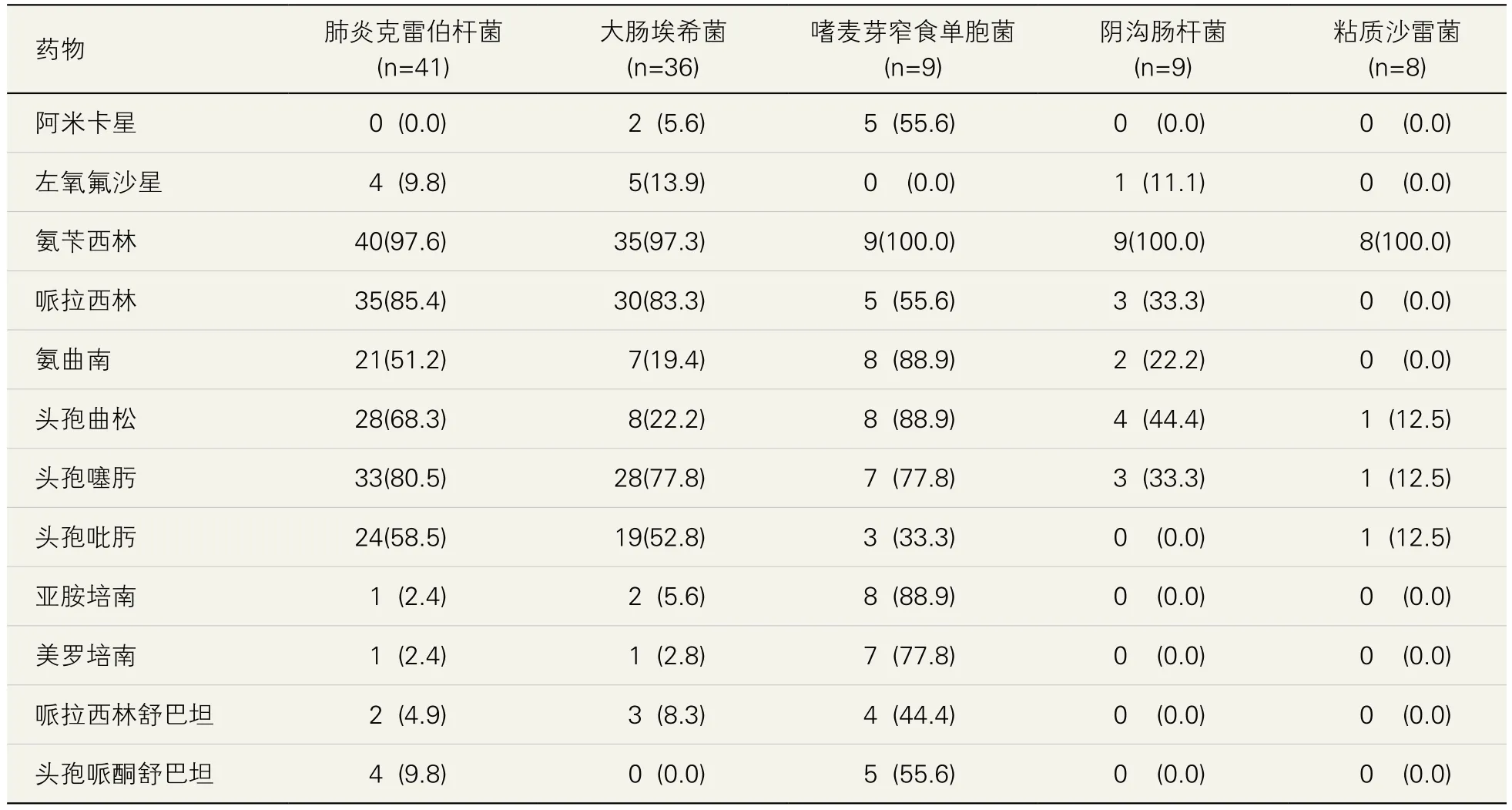
表4 主要革兰氏阴性菌耐药分析
讨论
1.2017—2022 年新生儿败血症病原菌分布。新生儿败血症为新生儿期常见重症,病情发展迅猛,常危及生命,我国新生儿败血症死亡率高达10%~20%[6]。随着广谱抗生素的广泛应用,诱发新生儿败血症的病原体及耐药均不断的变迁[7],了解新生儿败血症病原分布及耐药变迁对新生儿败血症的防治有重要的临床意义。2017—2022 年本研究新生儿败血症病原菌共检出218 株,均为单一菌株感染,其中革兰氏阳性菌、革兰氏阳性菌各107 株,检出率占比49.1%,真菌4 株,检出率占比1.8%。五年间革兰氏阳性菌检出占比出现下降,分别为59.5%、62.5%、55.6%、48.6%、33.3%和28.1%,以凝固酶阴性葡萄球菌、表皮葡萄球菌、金黄色葡萄球菌多见。有研究显示[8],在发达国家革兰氏阳性菌在新生儿败血症中检出率较高,其中尤以凝固酶阴性葡萄球菌报道较为多见,凝固酶阴性葡萄球菌主要与医疗中侵袭性操作相关,菌体分泌的黏附素增加了凝固酶阴性葡萄球菌在气管插管、动静脉置管的院内感染机率[9-10]。本研究数据显示本院凝固酶阴性葡萄球菌感染呈现下降态,革兰氏阴性菌检出率呈现上升态,分别为38.1%、37.5%、41.7%、51.4%、60.6%和71.9%,与国内研究相符[11-13],肺炎克雷伯菌、大肠埃希菌为主要检出菌株。
2.不同类型新生儿败血症病原菌分布。早发型及晚发型新生儿存在围生环境及自身免疫发育等差异[14],本研究数据显示,早发型新生儿败血症以革兰氏阴性菌(60.3%)感染多见,晚发型新生儿败血症以革兰氏阳性菌(59.3%)感染多见。国内相关研究证实[15],早发型新生儿胎膜早破、羊水浑浊、母体感染均为诱发新生儿败血症的高危因素,病原体主要源于胃肠道及产道,革兰氏阴性菌检出占比相对较高,晚发型感染多在产后以葡萄球为主。
3.新生儿败血症感染主要菌株的耐药分析。本研究中新生儿败血症常见革兰氏阳性菌诸如凝固酶阴性葡萄球菌、表皮葡萄球菌、金黄色葡萄球菌、屎肠球菌等对青霉素类及红霉素耐药较为严重。对万古霉素、利奈唑胺敏感,但毒性较大[16],对高度革兰氏阳性菌疑似感染重症新生儿需酌情选用。无乳链球菌又称B 族链球菌可导致脑积水、脑瘫等严重后遗症[17],在本院进行无乳链球菌产前监测干预后,无乳链球菌感染近年已较为少见,本研究中无乳链球菌对各种抗生素均较为敏感。革兰氏阴性菌株对青霉素类及三代头孢均呈现不同程度的耐药,因肾毒性及耳毒性抗生素诸如阿米卡星,影响软骨发育的喹若酮类抗生素在新生儿少用呈现出较好的敏感性。本研究中嗜麦芽窄食单胞菌感染增多,该菌株为重要的医源性感染菌,耐药机制复杂,可产生青霉素酶、金属锌酶、头孢菌素L2 酶呈现多重耐药,嗜麦芽窄食单胞菌对碳青酶烯类抗生素有天然耐药性[18]。发生嗜麦芽窄食单胞菌院内感染应引起临床工作者的重视。
结语
新生儿免疫系统发育不完善,免疫功能较差,且新生儿败血症病情发展较快,因病原体确诊滞后性,临床多采用经验性用药,广谱抗生素的广泛应用造成了致病病原体及耐药的变迁,研究跨时间长度的病原体分布及耐药变迁对临床新生儿败血症的防治均有重要的指导作用,对抗生素的合理应用及耐药菌株的减少均有重要的临床意义。
