前交叉韧带损伤患者胫骨平台后倾角不同测量方法比较
2023-08-28徐备田阳婧
徐备,田阳婧
(1.中南大学湘雅医院骨科,湖南 长沙 410005;2.中南大学湘雅医院精准分子医学湖南省重点实验室,湖南 长沙 410005)
前交叉韧带(anterior cruciate ligament,ACL)是维持膝关节稳定的关键结构之一,其主要作用是可以对抗胫骨前移和旋转载荷。ACL提供大约85%的前平移总约束力,它还可以防止过度的胫骨内侧和外侧旋转,以及内翻和外翻应力[1-2]。ACL损伤最常见于涉及突然停止或改变方向、跳跃和着陆的运动,如足球、篮球、足球和下坡滑雪,多见于年轻和活跃的个体,并可能对身体和心理产生长期负面影响[3]。ACL损伤时按状态可以分为接触性损伤和非接触性损伤。研究显示,非接触性损伤占ACL损伤的70%以上[4]。
既往大量的研究表明,非接触性ACL损伤的一个重要解剖性危险因素为增大的胫骨平台后倾角(posterior tibial slope,PTS)[5-7]。同时,临床和生物力学研究显示,增加PTS会显著增加天然和重建的ACL的张力,由此导致的ACL损伤及ACL重建后失效的风险也逐渐增加[8]。因此,PTS的测量对于评价ACL的损伤及重建后失效的风险有重要意义。膝关节X线检查具有方便、易得、成本低的特点,使得基于膝关节X线片进行PTS的测量成为一种值得推广的方法。PTS一般被定义为胫骨解剖轴线(tibial anatomic axis,TAA)的垂线与胫骨平台前后向切线之间的夹角。在膝关节标准侧位X线片上,PTS常用的测量方法有三种(解剖轴法、后皮质轴法和前皮质轴法),但在人工测量过程中会产生测量误差,不同方法测量过程的差异会影响测量的稳定性,比较PTS的这三种常用测量方法的稳定性,探讨其中最稳定可靠的测量方法非常有必要。
1 资料与方法
1.1 纳入与排除标准 纳入标准:完全的、单一的、非接触ACL损伤。排除标准:(1)合并膝关节其他韧带损伤;(2)伴有膝关节内骨折;(3)同时患有膝骨关节骨关节炎;(4)既往有膝关节韧带损伤史、膝关节手术史或异常的关节检查结果(符合韧带的不稳定);(5)无膝关节侧位X线片或摄片质量太低无法进行测量;(6)不能明确受伤机制;(7)不能明确受伤时的基本信息(如:身高、体重等);(8)年龄不足18周岁。
1.2 一般资料 通过电子病历系统,检索了2019年1月至2020年12月在中南大学湘雅医院骨科接受ACL重建手术的91例患者。通过病历记录和手术记录来收集患者年龄、性别、身高、体重、手术方式、ACL的受伤机制、是否完全断裂、是否合并其他韧带损伤。受伤机制若不能确定为非接触性,则通过电话询问。非接触性损伤定义为ACL损伤时膝关节没有与人或其他物体发生接触。病历资料的获取完全遵守了中南大学湘雅医院伦理委员会相关规定。
共纳入91例研究对象,其中男72例,女19例;平均年龄(29.23±7.36)岁。所有病例均经过关节镜手术确诊,一般资料比较见表1。
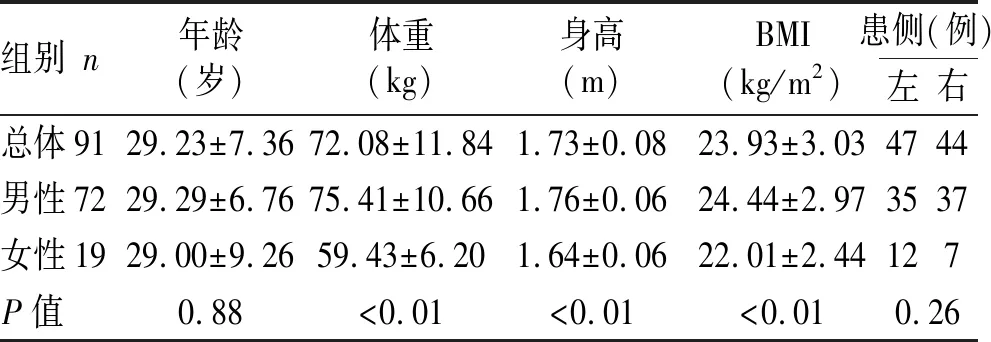
表1 一般资料比较
1.3 测量方法 所有患者均完成患侧标准膝关节侧位X线片。两名研究者分别采用解剖轴法、后皮质轴法和前皮质轴法独立测量PTS,所有测量使用本院Pacs系统完成。
解剖轴法:膝关节侧位X线片上,在胫骨近端(避开胫骨结节)和胫骨远端以胫骨前后缘为起止点做两条线段且垂直于胫骨后皮质缘,两线段的中点的连线即为解剖轴,解剖轴垂线与经过胫骨关节面切线的夹角即为解剖轴PTS(见图1)。
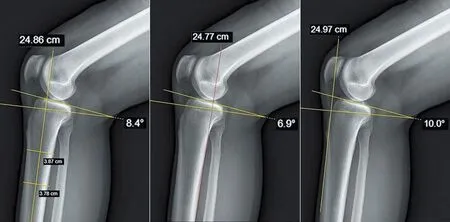
图1 解剖轴法测量示意图 图2 后皮质轴法测量示意图 图3 前皮质轴法测量示意图
后皮质轴法:膝关节侧位X线片上,首先做一条胫骨皮质后缘的切线,然后画出其垂线,最后画一条直线相切于胫骨关节面,所得夹角即为后皮质轴PTS(见图2)。
前皮质轴法:膝关节侧位X线片上,胫骨皮质前缘切线(避开胫骨结节)的垂线与经过胫骨关节面切线的夹角即为前皮质轴PTS(见图3)。
2 结 果
2.1 PTS三种测量结果 不同方法测量的PTS结果见表2。采用解剖轴法测得总体研究对象中PTS均值为(10.63±3.60) °,后皮质轴法测得PTS均值为(9.05±3.74) °,前皮质轴法测得PTS均值为(13.28±3.57) °。使用配对样本t检验比较三种测量方法结果之间的差异,结果显示三种测量方式之间的结果差异有统计学意义。使用独立样本t检验比较男女性之间的PTS差异,结果显示解剖轴法和前皮质轴法测量的PTS男女之间差异无统计学意义(P>0.05),后皮质轴法测量的PTS男女之间差异有统计学意义(P<0.05)。
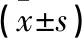
表2 采用不同方法测量的PTS结果
2.2 PTS三种不同测量方法稳定性评价 三种不同测量方法的稳定性评价见表3。后皮质轴测量PTS方法组内一致性(ICC=0.953)和组间一致性(ICC=0.882)在三种不同测量方法中最高。
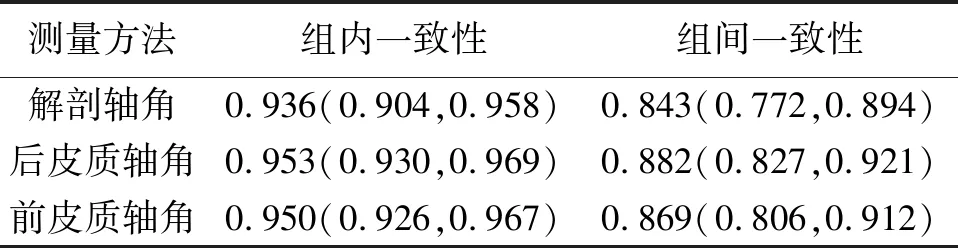
表3 PTS三种不同测量方法稳定性评价
3 讨 论
ACL损伤相关的危险因素可大致分为外在危险因素和内在危险因素。内在危险因素,如解剖结构、骨骼形态和一般韧带松弛是由遗传决定的,很难改变[9]。近年来,前交叉韧带重建(anterior cruciate ligament reconstruction,ACLR)术前规划中患者特异性骨形态的研究日益引起人们的兴趣。因此,解剖学上可变的测量被认为是ACL损伤和ACLR失效的危险因素,包括髁间切迹狭窄、股骨外侧切迹深、PTS增大和内翻对齐不良。在这些解剖学方面的考虑中,较大的PTS由于在负重活动中倾向于引起胫骨前平移,对ACL施加更大的压力而受到特别关注[10]。一项尸体研究评估了不同PTS对ACL完好膝关节的影响,发现PTS增大时外力引起的胫骨前侧平移也增大,表明了在施加轴向力、前向力和外翻力时,较大的PTS是胫骨前移位增加的危险因素[11]。此外,PTS的增加已显示出即使在日常生活活动中也会改变正常的膝关节运动,这一点在最近的一项计算机建模研究中得到了证明,该研究发现病理性PTS与胫骨前移位和模拟活动(如行走、蹲下和站立)中ACL力的增加之间存在关联[12]。
然而,关于PTS在ACL移植失败中的作用的生物力学和临床研究仍相对较新,因此,关于其作为解剖学危险因素的相对重要性仍然备受关注。PTS已被确定为ACL损伤的一个可能因素。Dejour和Bonnin研究表明[13],在ACL缺损的膝关节中,PTS每增加1 °,胫骨前平移就会增加6 mm。Giffin等[14]证明,胫骨斜率的增加会导致胫骨静止位置的前移,从而减少后交叉韧带缺损膝关节的下垂;或者在ACL缺乏的膝关节中,PTS减小是保护性的。在负重活动过程中,当关节承受较大的压缩载荷时,前向剪切矢量会向前推动胫骨。PTS越高,该矢量力就越大,如果超过ACL失效的载荷,韧带就会失效[15]。
最近,一些研究认为,PTS的增加与ACLR后的再损伤有关。Christensen等[16]将58例移植失败患者与匹配的对照组进行了比较,发现LPTS增加与移植失败风险增加相关。Webb等[17]研究表明,如果坡度超过12 °,ACLR后移植物破裂的风险增加5倍。既往研究提出[18-19],正常PTS的范围在7 °~10 °之间,外科医生在手术中应秉承尽可能保持患者原有解剖结构的理念,将其推荐为最有益于保护交叉韧带的范围。当然,最合适的PTS角度需要在临床实践中根据韧带的损伤情况、髌骨的磨损状况等进行个体化评估,参考推荐范围决定最佳值。
然而,目前对于PTS的测量尚无统一的方法,也无金标准。精确的和可重复的PTS测量对于临床决策和截骨手术的术前规划是必要的。虽然文献中描述了几种基于影像学的不同方法,但标准的膝关节外侧X线片通常用于术前规划和评估。PTS>12 °被认为是ACLR失效的危险因素[20]。因此,PTS>12 °已成为考虑ACL缺陷膝关节增加胫骨坡度矫正效用的指征,特别是在膝关节ACLR翻修手术中。
本研究基于ACL损伤患者测量PTS,使用解剖轴法测得均值为(10.63±3.60) °、前皮质轴法测得均值为(13.28±3.57) °,均高于7 °~10 °的正常范围;采用后皮质轴法测得PTS均值为(9.05±3.74) °。同时,使用配对样本t检验比较三种测量方法结果之间的差异,结果显示三种测量方式之间的结果差异有统计学意义。另外,还使用独立样本t检验比较男女性之间的PTS差异,结果显示解剖轴法和前皮质轴法测量的PTS男女之间差异无统计学意义,后皮质轴法测量的PTS男女之间差异有统计学意义。如何在临床实践中准确把握和测量PTS的角度,仍是值得探究的问题。
通过对比三种方法测量PTS所得的相关数据,本研究发现不同PTS测量方法的结果数据及稳定性差异较大。其中后皮质轴法测量PTS的组间、组内一致性最高。虽然本研究获得了一些比较有意义、有价值的结果,但是还存在一些局限性,例如没有设置健康对照组,主要原因在于本研究是对接受ACL重建术的患者进行回顾性分析,没有招募健康志愿者参与。在后续进一步的研究中,我们将招募健康志愿者参与我们的研究。
综上所述,后皮质轴法测量PTS的稳定性最高,推荐临床使用。
