前置胎盘合并胎盘植入谱系疾病对胎儿生长发育的影响
2023-08-21张娜崔张霞白梦箫
张娜,崔张霞,白梦箫
近年来,剖宫产率的迅速增加,改变了世界范围内胎盘植入谱系疾病(placenta accreta spectrum disorders,PASD)的流行病学,从一种罕见、严重的病理状态转变为越来越常见的主要产科并发症[1-2]。剖宫产后前置胎盘的风险增加,且有低/前置胎盘和剖宫产病史的妇女患PASD的风险最高[3-4]。先前剖宫产在子宫肌层下段留下的瘢痕区域的血管化和组织氧合不良与局部再上皮化和蜕膜化失败有关,这对着床和胎盘都有影响[5-6],还可能进一步影响胎盘发育以及胎儿生长[7-8]。例如,PASD患者螺旋动脉重塑减少[9-10]、不完全转化和与母体胎盘灌注不良易导致胎盘相关的妊娠疾病,如胎儿生长受限(fetal growth restriction,FGR)和子痫前期[11],这提示PASD可能对胎盘发育和功能产生更大的影响。前置胎盘和PASD都与产前和围产期孕产妇并发症的高风险相关,但关于它们可能对胎儿生长影响的可用数据有限。最近研究表明,前置胎盘与小于胎龄儿(small for gestational age,SGA)和新生儿结局不良的风险较高有关,但研究人员并未区分前置胎盘和低置胎盘,这可能对妊娠结局产生影响[12-13]。此外,前置胎盘合并PASD与SGA的关系尚未见确切证据。因此,本研究通过区分前置胎盘和低置胎盘,旨在探讨前置胎盘合并PASD与FGR之间的可能关联,以期为改善妊娠结局和新生儿状况提供更多信息。
1 资料和方法
1.1 研究对象
回顾性分析2016年3月至2021年12月陕西中医药大学第二附属医院在孕20~36周被诊断为前置胎盘的孕妇372例,根据是否合并PASD分为前置胎盘合并PASD的孕妇80例(前置胎盘-PASD组)、前置胎盘未合并PASD孕妇292例(前置胎盘组),纳入同时期低置胎盘孕妇67例(低置胎盘组)。前置胎盘-PASD组包括35例粘连性前置胎盘-PASD(粘连性PASD亚组)和45例侵入性前置胎盘-PASD(侵入性PASD亚组)。根据产妇年龄、吸烟情况、分娩胎龄按1∶2匹配后,纳入292例前置胎盘未合并PASD以及67例低置胎盘的孕妇。纳入标准:① 近6年内在孕20~36周被诊断为前置胎盘合并PASD、前置胎盘未合并PASD及低置胎盘;② 在我院进行产前检查;③ 超声和临床结果数据均可用。多胎妊娠、妊娠期糖尿病及妊娠期高血压者被排除在研究之外。在剖宫产子宫切除术治疗的PASD病例中,未报告与母体血管灌注不良相关的胎盘病变,例如母体底板梗死和螺旋动脉粥样硬化。本研究经陕西中医药大学第二附属医院医学伦理委员会批准(L2021-0281)。所有超声记录均在我院产科电子系统内进行筛查,使用标准临床审计协议收集基本临床数据,并且在提交中心分析之前所有数据均完全匿名。
1.2 研究方法
在所有病例中,胎儿超声测量和异常胎盘的诊断均由产科医学专家使用经腹和经阴道超声在产前进行。所有妊娠日期均以末次月经为准,并通过头臀长(孕14周前)或双顶径(孕14周后)进行确认。在转诊到专家单位时使用Hadlock回归公式计算估计胎儿体重(estimated fetal weight,EFW)和相应的百分位数,包括腹围、股骨长度、头围、双顶径[14]。经阴道超声检查,胎盘边缘距宫颈内口0.5~2 cm时定义为“低置”。当胎盘距内口<0.5 cm或完全覆盖宫颈内口时,定义为前置胎盘(部分或完全)[15]。PASD由有经验的产科专家使用AIP国际专家组提出的标准化报告格式[16]进行诊断。从医院记录中收集妊娠和分娩数据。主要结果是出生体重,次要结果是SGA的影响因素。使用胎儿医学基金会新宫内生长曲线计算出生体重百分位数[17]。SGA和大于胎龄儿(large for gestational age,LGA)分别定义为出生体重低于同孕龄胎儿体重的第10百分位和高于第90百分位。根据目前的FIGO推荐的临床分级系统[18],由产科医生在分娩时评估PASD的存在和严重程度,如果进行了子宫切除术或部分子宫肌层切除术,则根据组织病理学结果进行评估。然后根据绒毛浸润深度将前置胎盘-PASD分为粘连性前置胎盘-PASD(临床病理分级为1级或组织病理学诊断为胎盘粘连性)和侵入性前置胎盘-PASD(临床病理分级为2、3a或3b或组织病理学诊断为植入性或穿透性)。考虑到前置胎盘-PASD孕妇在临床上的期待孕周为36周,认为36周后胎儿各器官基本发育成熟,因此,在孕周分层时选择<37周作为一个层级。
1.3 统计学方法

2 结果
2.1 3组临床特征分析
3组高龄产妇比例、产妇年龄、胎儿性别、妊娠期间吸烟者比例和超声EFW百分位数差异无统计学意义(P>0.05)。前置胎盘组和低置胎盘组的初产妇比例差异无统计学意义(P>0.05)。3组初产妇比例、确诊时胎龄、分娩时胎龄、分娩孕周<孕37周者比例比较,差异有统计学意义(P<0.05)。与前置胎盘组和低置胎盘组相比,前置胎盘-PASD组的孕妇分娩时胎龄较小,且孕37周前分娩的孕妇比例更多(P<0.05),详见表1。
2.2 3组新生儿出生体重比较
在不同的百分位数分值上,3组之间的出生体重百分位数、SGA和LGA的发生率差异无统计学意义(P>0.05),详见表1和下页图1。
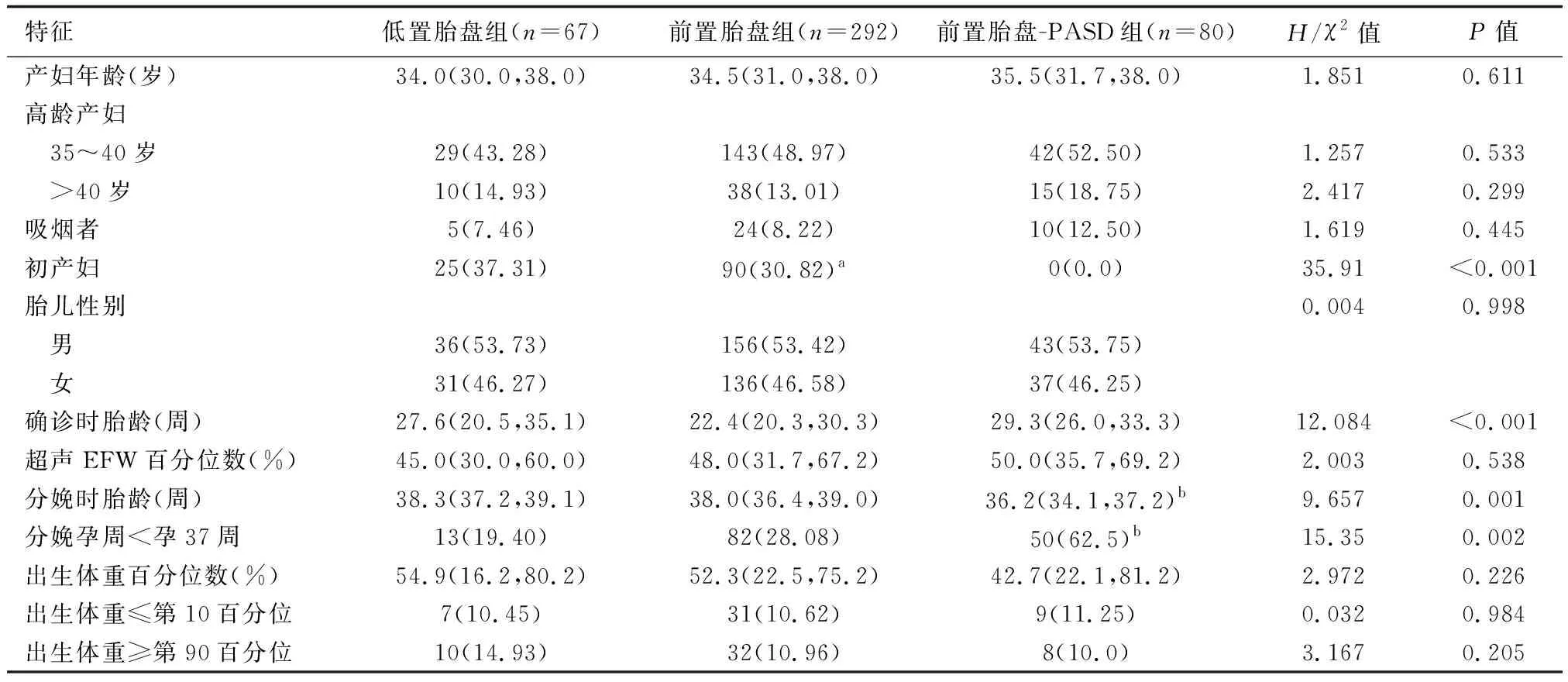
表1 3组患者的临床特征比较

注:横线表示3组的中位数和第25~75百分位数
2.3 不同前置胎盘-PASD亚组新生儿出生体重比较
粘连性和侵入性PASD亚组的超声EFW百分位数比较,差异有统计学意义(P<0.05),两组之间出生体重百分位数及其他参数比较,差异均无统计学意义(P>0.05),详见下页表2和图2。

表2 粘连性和侵入性PASD亚组之间母体特征和胎儿生长参数比较
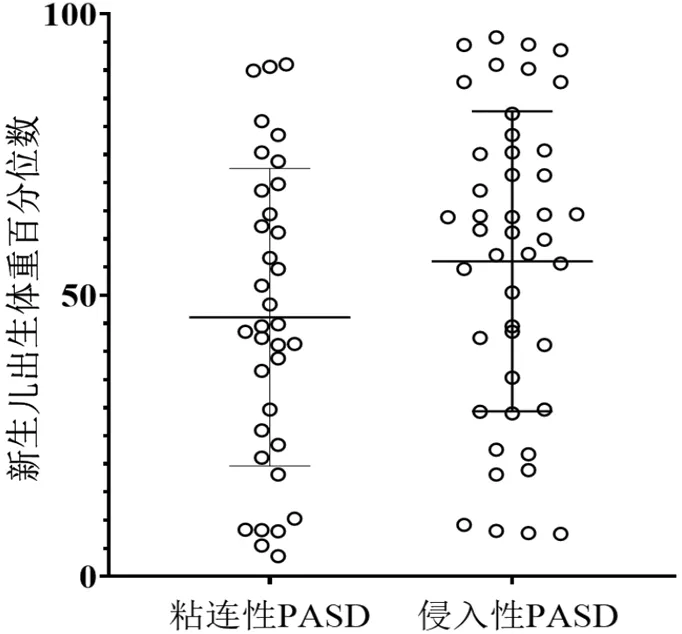
注:横线表示两组的中位数和第25~75百分位数
2.4 Logistic回归分析
在单因素Logistic回归分析中,SGA的显著预测因子是产妇年龄[logit(SGA)=0.94-0.9×产妇年龄,P=0.019,R2=0.031]和超声EFW[logit(EFW)=-0.17-0.4×EFW,P<0.001,R2=0.153],而不是产次(P=0.503)、确诊时胎龄(P=0.722)或前置胎盘-PASD(P=0.106)。多因素Logistic回归表明,孕妇年龄和EFW是SGA的独立影响因素[logit(SGA)=2.54-0.08×孕产妇年龄-0.04×EFW,P<0.001,R2=0.174]。
3 讨论
随着剖宫产分娩次数的增加,前置胎盘的发病率也进一步增加[3]。流行病学数据显示,剖宫产在子宫肌层下段留下的瘢痕会促使囊胚植入瘢痕区域,并促使胎盘绒毛在瘢痕组织内异常粘附或侵入。这两种胎盘状况通常合并在一起,既往有剖宫产的女性,是出现低置胎盘/前置胎盘、尤其是PASD风险最高的人群[1-2,4]。先前瘢痕区域的血管化和组织氧合不良与局部上皮化和蜕膜化失败有关,这对植入和胎盘形成都有影响,而PASD形成的一个主要特征是胎盘区没有蜕膜[18]。因此有学者推测,PASD可能会对胎盘发育和功能产生更大的影响。Weiner等[12-13]通过对119例前置胎盘与非前置胎盘的母体进行对照研究,发现前置胎盘体积明显更小,且母体灌注不良和胎儿血栓闭塞性疾病继发血管病变的发生率更高。这与本研究结论有差异,本研究数据表明,前置胎盘发生SGA的风险并未增加,在进一步行Logistic回归分析后发现,SGA的独立预测因子并不是前置胎盘-PASD,而是孕妇年龄和EFW,说明前置胎盘-PASD组与前置胎盘和低置胎盘组在胎儿生长方面相比无显著差异。粘连性前置胎盘-PASD组与侵入性前置胎盘-PASD组相比胎儿生长亦无显著差异。推测可能的原因:与本研究相比,Weiner等[12]研究中孕妇吸烟率增加1倍多,且13%的孕妇有血栓形成倾向,而母体吸烟[19]和血栓形成[20]都与胎盘发育不良、FGR以及胎盘血管病变的发生率较高有关。此外,他们的研究中前置胎盘患者比非前置胎盘对照组平均分娩时间早3周,这使得胎盘重量和胎儿出生体重的评估不准确。最后,没有区分低置和前置胎盘,这可能对妊娠结局产生影响,特别是对产妇症状和早产率产生影响。另外,Ananth等[21]进行的一项基于人群的回顾性队列研究中,对于前置胎盘的单胎活产孕妇,虽然其早产导致低出生体重的发生率较高,但根据分娩时胎龄校正后,这种关联几乎没有临床意义。与本研究结论最相符的是Harper等[22]最近进行的一项针对724例产前诊断为部分性或完全性前置胎盘妇女的大型回顾性队列研究,该研究结果显示,在校正种族等混杂因素后,前置胎盘中出生体重<第10百分位的FGR风险与非前置胎盘对照组相似。出血的存在和胎盘的类型,即低置胎盘(部分前置胎盘)和前置胎盘(边缘性或完全性)不会增加FGR风险。这些数据和本研究数据发现的低置和前置胎盘中胎儿出生体重低于10百分位的比例都很低,这表明子宫下段内大部分胎盘的发育不会影响子宫胎盘循环即胎盘和胎儿的正常发育。
一项对子宫循环的多普勒超声研究表明,与先前顺产的妇女相比,既往剖宫产妇女子宫动脉阻力增加,子宫血流量占母体心输出量的比例降低[23]。一些组织病理学研究显示重塑的螺旋动脉血管比例降低,许多血管在粘连性和侵入性病例PASD区域显示部分生理变化[6,9-10]。子宫-胎盘循环的不完全转化在没有局部蜕膜的病例中更为常见,在PASD胎盘组织中有时完全不存在血管重塑[10]。这是妊娠合并子痫前期和/或FGR[11]的共同特征,但在侵入性PASD病例中,桡动脉/弓形动脉[6,9,23]的重塑程度更高,这表明进入胎盘的母体总血量增加而不是减少。本研究数据显示,前置胎盘-PASD胎儿出生体重低于同孕龄胎儿出生体重第10百分位的发生率较低,粘连性PASD亚组和侵入性PASD亚组的中位出生体重差异无统计学意义,这表明植入区螺旋动脉组织病理学差异对胎儿生长没有影响。说明大多数情况下,PASD异常区域可能仅限于少数子叶,不影响植入区外螺旋动脉的正常生理变化以及胎盘其余组织的发育和生物学功能。此外,与前置胎盘组和低置胎盘组相比,前置胎盘-PASD组的孕妇分娩时胎龄较小,且更多孕妇在孕37周前分娩,提示前置胎盘-PASD组孕妇早产风险可能更高。
本研究的病例来自超声和妇产医院记录中,消除了仅数据库筛查或自我报告病例的潜在偏差。来自不同中心的胎儿出生体重百分位数使用的是国外标准指南[15]推荐的新宫内胎儿生长曲线计算,该曲线克服了低估生长受限分娩的问题;筛查了近6年的病例,尽量控制了影响胎儿生长的主要因素。局限性在于其属于回顾性分析,但已经尽可能收集足够的结果数据以避免统计偏差,而且只有经阴道超声检查中有超声证据证明胎盘边缘与宫颈内口距离时才纳入病例,从而确保了该组中的大部分胎盘是向上植入并远离下段的。使用“低置”胎盘作为对照,目的是消除可能由于植入位置而不是PASD本身造成的混淆因素。未来还需要进行大样本、多中心队列研究,在更综合、更全面地考虑这些变量的同时,进一步明确前置胎盘、PASD间的病理相关性。
综上,前置胎盘-PASD妊娠与前置胎盘和低置胎盘妊娠相比胎儿生长无显著差异,但早产风险可能更高。产前诊断为前置胎盘合并或不合并PASD的孕妇,可能不存在更高的SGA风险。此外,粘连性前置胎盘-PASD和侵入性前置胎盘-PASD亚组的胎儿生长也无显著差异,提示植入区螺旋动脉组织病理学差异对胎儿生长没有影响。总之,对于前置胎盘或前置胎盘-PASD孕妇,连续胎儿生长超声监测可能并不适用,而新生儿的结局主要取决于早产的并发症,不太可能受到胎儿发育障碍的影响。
