颅后窝减压+硬脑膜劈裂术与颅后窝减压+硬脑膜成形术治疗Chiari畸形Ⅰ型的疗效对比分析
2023-08-17赵明光
彭 程 赵明光
Chiari 畸形(Chiari malformation,CM),又称小脑扁桃体下疝畸形,是后脑的先天性畸形,是由于颅后窝发育不良、容积小,导致小脑扁桃体疝入枕大孔区,引起脑脊液循环不畅、脊髓空洞,从而导致一系列症状的综合症候群,临床共分为四型,以Ⅰ型(CM-Ⅰ)为多见。症状性CM-Ⅰ的治疗以手术为主,其中颅后窝减压+硬脑膜扩大成形术(posterior fossa decompression with duraplasty,PFDD)应用较为广泛,但术后脑脊液相关并发症发生率较高[1]。目前,CM-Ⅰ的手术方式仍存争议。本文对比分析PFDD 与颅后窝减压+硬脑膜劈裂术(posterior fossa decompression with dural splitting,PFDDS)治疗CM-Ⅰ的临床疗效。
1 资料与方法
1.1 病例选择标准 纳入标准:首次手术治疗的CM-Ⅰ;具有典型的临床症状;磁共振相位对比电影成像证实颅颈交界区脑脊液循环不畅。排除标准:伴有颅底凹陷、寰枕融合及扁平颅底等颅底畸形;伴有脑积水或其他颅内病变;伴有脊髓栓系。
1.2 研究对象 回顾性分析2017 年10 月~2023 年10月手术治疗的197例CM-Ⅰ的临床资料,其中113例采用PFDD 治疗,84 例采用PFDDS 治疗。两组基线资料无统计学差异(P>0.05,表1)。

表1 两组Chiari畸形Ⅰ型病人的基线资料比较
1.3 手术方法
1.3.1 PFDDS 组 全麻后,取俯卧位,头部用Mayfield头架固定。从枕外隆突至第一颈椎(C1)棘突,做正中皮肤切口。暴露枕骨鳞部及寰椎后弓,于枕骨形成3 cm×2 cm 大小骨窗。使用高速钻头和骨钳磨开枕骨大孔及寰椎后弓上缘,宽约2.5 cm。仔细剥离并去除颅颈交界区、寰枕后膜和硬脑膜之间的粘连。在硬脑膜外层做垂直切口,然后用钝性解剖器从内层向外侧分离硬脑膜外层。避免使用双极电凝止血,以减少硬膜收缩的风险。少量出血使用泡沫凝胶或明胶海绵压迫止血。
1.3.2 PFDD 组 全麻后,取俯卧位,头部用Mayfield头架固定。从枕骨外隆突至C1 棘突行正中皮肤切口。枕骨大孔区域内的骨性结构充分暴露,以便显露小脑扁桃体。只有当扁桃体疝出范围达到C1 水平时,才切除C1的后弓;否则,完整保留后弓。仔细剥离寰枕后膜与硬脑膜之间的粘连。在硬脑膜上做Y形切口以显露小脑扁桃体和颈髓。部分切除小脑扁桃体以减轻延髓和上颈髓的压迫。使用3-0尼龙间断缝线、硬脑膜生物补片扩大缝合硬脑膜。
1.4 随访及疗效评价 术后6 个月依据芝加哥Chiari畸形预后量表(Chicago Chiari outcome scale,CCOS)评分评估疗效[2]:13~16 分为预后良好,9~12 为改善不明显,4~8分为预后较差。术后6个月复查颅颈交界区MRI 评估脊髓空洞直径,较术前缩小50%以上判定为脊髓空洞改善(图1)。
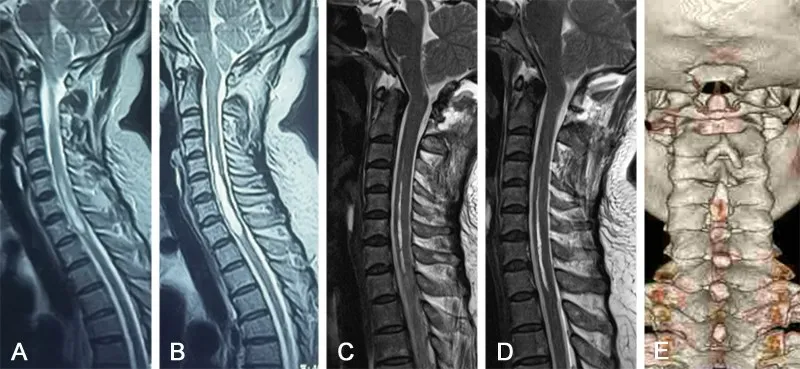
图1 Chiari畸形Ⅰ型颅后窝减压+硬脑膜劈裂术治疗前后影像表现
1.5 统计学方法 使用SPSS 26.0软件分析;计数资料用χ2检验或Fisher 精确概率法检验;计量资料以±s表示,用t检验;以P<0.05为差异有统计学意义。
2 结果
术后6个月,PFDDS组和PFDD组预后良好率分别为57.1%、54.9%,脊髓空洞改善率分别为78.4%、72.4%;两组预后良好率和脊髓空洞改善率均无统计学差异(P>0.05;表2)。

表2 两组手术治疗结果的比较
与PFDD 组相比,PFDDS 组手术时间和术中出血量明显减少(P<0.05;表2)、术后住院时间明显缩短(P<0.05;表2)。两组术后并发症(术后发热>3 d、颅内感染、切口感染和脑脊液漏)发生率无统计学差异(P>0.05;表2)。
3 讨论
据报道,CM-Ⅰ的患病率在0.5%~0.9%,30%~85%的病人存在脊髓空洞[3]。CM-Ⅰ可分为先天性和继发性,其中继发性CM-Ⅰ可能是创伤、颅内肿瘤等引起的慢性颅内压增高所致,发生率不到1%。也有研究认为脑积水、脑膜炎、脑室-腹腔分流术/腰大池-腹腔分流术等也可引起CM-Ⅰ。先天性CM-Ⅰ的发病机制主要有以下几种理论:①枕骨软骨发育不良导致颅后窝狭小,无法完全容纳小脑扁桃体,使其疝出枕骨大孔;②生长发育过程中,脊柱裂、脊髓栓系等导致小脑扁桃体存在较高的张力,最终引起下疝;③Gole[4]提出CM-Ⅰ是中央寰枢椎不稳造成的,脊髓空洞症、颈背疼痛与寰枢椎不稳有关。关于CM-Ⅰ脊髓空洞的形成机制,主要有以下几种观点:①脑脊液循环通路梗阻,脑脊液搏动持续冲击脊髓中央管,逐渐扩张而形成空洞;②频繁的咳嗽、喷嚏等动作使颅内静脉压骤然升高,使脑脊液经开放的中央管扩张形成空洞;③脊髓脑脊液回流受阻,导致脑脊液经过血管周围间隙、脊髓实质进入中央管,产生空洞,并且中央管内的液体向下运动,导致空洞进一步扩大[5]。
CM-Ⅰ的手术方式一直存在争议。本文从五个方面对比分析PFDD 和PFDDS 的疗效,包括预后良好率、脊髓空洞改善率、手术时间和术中出血量、术后住院时间、术后并发症情况;结果显示PFDDS 组预后良好率为57.1%,PFDD组为54.9%;PFDDS组脊髓空洞改善率为78.4%,PFDD组为72.4%;两组预后良好率和脊髓空洞改善率均无统计学差异(P>0.05)。这些结果与Oklfied等[6]报道相似。Isu等[7]研究认为PFDDS 足以缓解因枕骨大孔拥堵引起的脑脊液循环障碍,并为7 例伴有脊髓空洞的CM-Ⅰ行PFDDS,其中6例术后临床症状获得改善。Chai 等[8]认为与单纯颅后窝减压术相比,PFDD后脊髓空洞改善率更高。Chauvet 等[9]研究认为,PFDDS 保留的内层硬脑膜具有较好的适应扩大能力,在脑脊液搏动的冲击下,可适应性扩张,从组织学角度支持了PFDDS的有效性。
本文PFDDS 组手术时间、术中出血量较PFDD组明显减少(P<0.05)。这与Pandey等[10]研究结果一致。Chotai 等[11]荟萃分析结果也显示硬脑膜成形术延长手术时间。PFDDS手术时间短的原因可以从以下几个方面来解释:切口小,不需要在硬脑膜上另缝补片,而且无需硬膜下操作,避免了脑脊液相关并发症。另外,本文两组术后并发症包括术后发热>3 d、颅内感染、切口感染和脑脊液漏等发生率无统计学差异(P>0.05)。Chen 等[12]认为PFDD 的并发症发生率较高,尤其是无菌性脑膜炎。Oral 等[13]认为无脊髓空洞的CM-Ⅰ采用硬膜外减压术可获得良好的效果,但硬脑膜成形术同样面临较长的住院时间和较高的并发症发生率的问题。Arslan等[14]认为切除C1后弓可能导致颈椎稳定性下降。但康宏达等[15]研究结果不支持这一结论。本文病例术后均佩戴3个月颈托,PFDDS 组病例保留了C1 后弓的下半部,可避免因C1后弓缺失引起的颈椎不稳,随访期间未发现颈椎不稳定。Xu 等[16]进行荟萃分析认为,PFDD 与较长的手术时间和较高的脑脊液漏率有关,但其治愈率较高,仍应作为大多数CM-Ⅰ较好的治疗选择。
总之,为了寻求对CM-Ⅰ的完美干预方式,学者们尝试了各种不同的方法。为了减少并发症,CM-Ⅰ手术已经变得更具微创性。事实上,尽管一部分学者成功地进行了蛛网膜内操作,但也使病人暴露于更高的风险之中。此外,增加小脑扁桃体和蛛网膜操作似乎并没有带来进一步的改善结果。在症状改善率接近的前提下,PFDDS无需敞开硬脑膜,在手术时间、术中出血量方面更具优势。因此,从微创的角度考虑,PFDDS 似乎是CM-Ⅰ手术的更好选择。本研究为单中心回顾性研究、样本量较小,有待大宗样本量、多中心、前瞻性研究进一步证实。
