脓毒症患者预后预测模型的建立和评价*
2023-06-06毛国敏奚培培袁晓宇李晶菁姜岱山
毛国敏,奚培培,王 霆,袁晓宇,李晶菁,姜岱山
(1 南通大学附属医院急诊科,江苏 226001;2 四川省西昌市人民医院重症医学科)
脓毒症是机体对感染反应失调引起的危及生命的器官功能障碍,是临床医生面临的重大挑战[1]。脓毒症具有发病率高、病情重而发展快、死亡率高等特点,早期准确识别高风险患者,及时采取有效治疗措施,对改善患者预后具有重要意义。急性生理和慢性健康评分系统Ⅱ(acute physiology and chronic health evaluation Ⅱ,APACHE II)评分是临床上常用的评估急危重症患者病情和预后的方法,但计算方法复杂,计算时间长,可能影响患者早期有效治疗[2]。序贯器官衰竭评估(sequential organ failure assessment,SOFA)评分常用于动态追踪重症监护病房患者器官功能状态,确定器官功能衰竭程度[3-4]。本研究回顾性分析2019 年1 月—2022 年1 月南通大学附属医院收治的263 例脓毒症患者的临床资料,探讨影响患者预后的危险因素,为临床采取针对性干预改善患者预后提供依据。
1 资料与方法
1.1 一般资料 脓毒症患者263 例,根据患者入院28 d 时结局分为存活组210 例和死亡组53 例。存活组中男性132 例,女性78 例,平均年龄66.4±15.4岁,有糖尿病史49 例(23.3%),高血压史87 例(41.4%),连续性肾脏替代治疗(continuous renal replacement therapy,CRRT)44 例(21.0%)。死亡组中男性33 例,女性20 例,平均年龄69.3±16.5 岁,有糖尿病史11例(20.8%),高血压史22 例(41.5%),CRRT 16 例(30.2%)。两组一般资料比较,差异均无统计学意义(P>0.05)。纳入标准:(1)符合脓毒症和脓毒症休克第三个国际共识(脓毒症-3)[1]诊断标准;(2)年龄>18岁;(3)临床资料完整。排除标准:(1)血液系统疾病、肿瘤、人类免疫缺陷病毒感染患者;(2)使用类固醇类药物、免疫抑制治疗患者;(3)孕妇及哺乳期妇女。本研究通过南通大学附属医院伦理委员会审核批准。
1.2 临床参数收集 收集患者入院24 小时内临床参数,包括心率,呼吸频率,中性粒细胞与淋巴细胞绝对值比值(NLR),血小板血小板计数与淋巴细胞绝对值比值(PLR),血红蛋白,红细胞压积,红细胞分布宽度(RDW),血小板分布宽度(PDW),凝血酶原时间(PT),活化部分凝血活酶时间(APTT),D-二聚体,血清B 型脑利钠肽前体、降钙素原、C 反应蛋白(CRP)、血糖、总胆红素、白蛋白、尿素氮、肌酐、尿酸、血钾、血钠、血钙水平,动脉血pH 值、二氧化碳分压、氧分压、实际碳酸氢根(HCO3-)、乳酸水平,休克、CRRT 例数、SOFA 评分和APACHE-II 评分。
1.3 统计学处理 应用SPSS 26 统计学软件对数据进行分析处理。符合正态分布的计量资料以±s 表示,组间比较采用t 检验;不符合正态分布的计量资料以中位数(四分位数)表示,组间比较采用秩和检验;计数资料以频数或率表示,组间比较行χ2检验。多因素Logistic 回归分析影响患者预后的因素;使用R 语言(4.21)软件包构建影响脓毒症患者预后的列线图预测模型,绘制Hosmer-Lemeshow 拟合度曲线、递减曲线分析(decline curve analysis,DCA)评估模型的有效性,受试者工作特征曲线(ROC)评估列线图模型的区分度。P<0.05 为差异有统计学意义。
2 结果
2.1 单因素分析 单因素分析显示,两组患者呼吸频率、休克发生率、动脉血乳酸、白蛋白、肌酐、总胆红素水平比较,差异均有统计学意义(P<0.05);两组心率、PT、APTT、NLR、PLR、血钾、B 型脑利钠肽前体、血红蛋白、红细胞压积、RDW、PDW、降钙素原、CRP、尿素氮、尿酸、血钠、血钾、血钙、D-二聚体、pH值、二氧化碳分压、氧分压、HCO3-、血糖水平比较,差异均无统计学意义(P>0.05),见表1。
表1 两组脓毒症患者临床参数比较 [±s,M(P25,P75),n(%)]
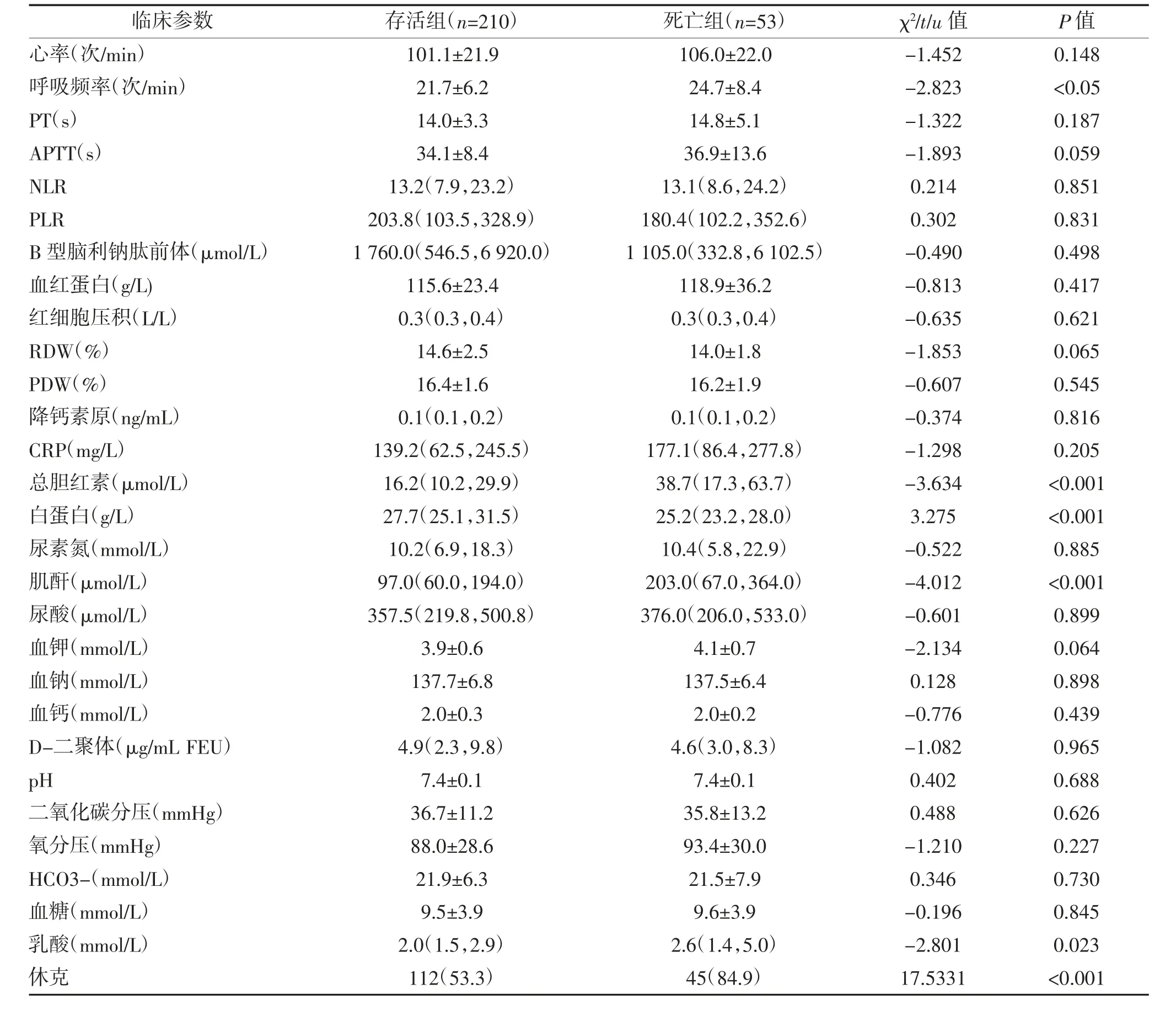
表1 两组脓毒症患者临床参数比较 [±s,M(P25,P75),n(%)]
临床参数存活组(n=210)死亡组(n=53)χ2/t/u 值P 值心率(次/min)101.1±21.9106.0±22.0-1.4520.148呼吸频率(次/min)21.7±6.224.7±8.4-2.823<0.05 PT(s)14.0±3.314.8±5.1-1.3220.187 APTT(s)34.1±8.436.9±13.6-1.8930.059 NLR13.2(7.9,23.2)13.1(8.6,24.2)0.2140.851 PLR203.8(103.5,328.9)180.4(102.2,352.6)0.3020.831 B 型脑利钠肽前体(μmol/L)1 760.0(546.5,6 920.0)1 105.0(332.8,6 102.5)-0.4900.498血红蛋白(g/L)115.6±23.4118.9±36.2-0.8130.417红细胞压积(L/L)0.3(0.3,0.4)0.3(0.3,0.4)-0.6350.621 RDW(%)14.6±2.514.0±1.8-1.8530.065 PDW(%)16.4±1.616.2±1.9-0.6070.545降钙素原(ng/mL)0.1(0.1,0.2)0.1(0.1,0.2)-0.3740.816 CRP(mg/L)139.2(62.5,245.5)177.1(86.4,277.8)-1.2980.205总胆红素(μmol/L)16.2(10.2,29.9)38.7(17.3,63.7)-3.634<0.001白蛋白(g/L)27.7(25.1,31.5)25.2(23.2,28.0)3.275<0.001尿素氮(mmol/L)10.2(6.9,18.3)10.4(5.8,22.9)-0.5220.885肌酐(μmol/L)97.0(60.0,194.0)203.0(67.0,364.0)-4.012<0.001尿酸(μmol/L)357.5(219.8,500.8)376.0(206.0,533.0)-0.6010.899血钾(mmol/L)3.9±0.64.1±0.7-2.1340.064血钠(mmol/L)137.7±6.8137.5±6.40.1280.898血钙(mmol/L)2.0±0.32.0±0.2-0.7760.439 D-二聚体(μg/mL FEU)4.9(2.3,9.8)4.6(3.0,8.3)-1.0820.965 pH7.4±0.17.4±0.10.4020.688二氧化碳分压(mmHg)36.7±11.235.8±13.20.4880.626氧分压(mmHg)88.0±28.693.4±30.0-1.2100.227 HCO3-(mmol/L)21.9±6.321.5±7.90.3460.730血糖(mmol/L)9.5±3.99.6±3.9-0.1960.845乳酸(mmol/L)2.0(1.5,2.9)2.6(1.4,5.0)-2.8010.023休克112(53.3)45(84.9)17.5331<0.001
2.2 多因素Logistic 回归分析 将表1 中有统计学意义的变量行多因素Logistic 回归分析,结果显示呼吸频率、休克发生率、动脉血乳酸、白蛋白、肌酐、总胆红素水平是脓毒症患者死亡的独立危险因素(P<0.05),见表2。运用逐步回归进行二次筛选,将有意义的变量建立预测模型,公式为Z=-2.86820+0.05×呼吸频率+1.59×休克+0.012×总胆红素-0.096×白蛋白+0.005×肌酐+0.167×乳酸。
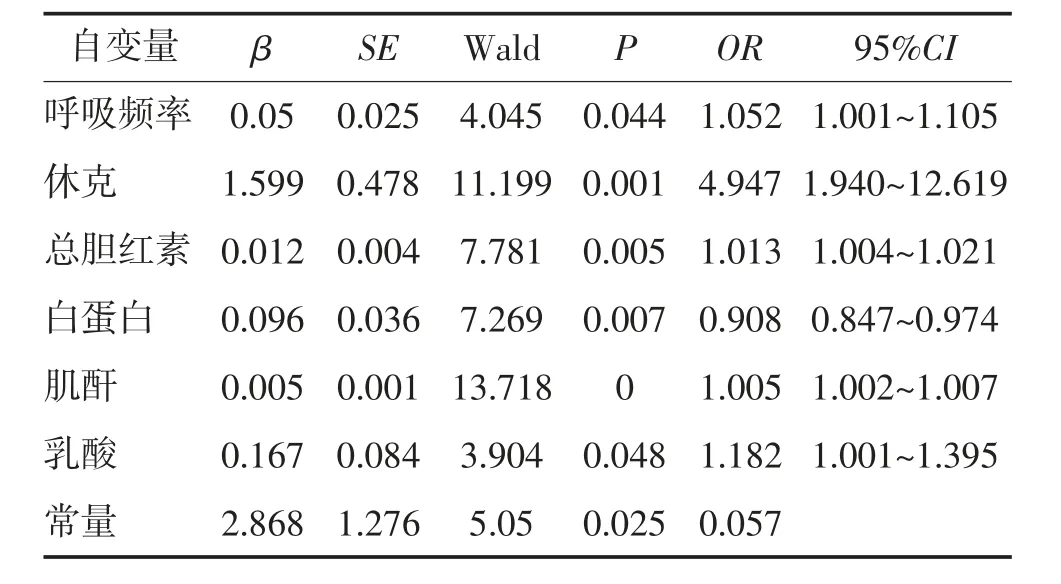
表2 多因素Logistic 回归分析影响脓毒症患者预后的因素
2.3 脓毒症患者预后列线图预测模型构建 以多因素Logistic 回归分析结果为基础,使用R 软件包构建脓毒症患者预后的列线图预测模型,见图1。列线图模型预测脓毒症患者预后的ROC 曲线下面积为0.824(95%CI 0.755~0.893),见图2。列线图模型预测脓毒症患者预后的校正曲线趋近于理想曲线,见图3;利用递减曲线分析(DCA)进行临床有效性评估,建模曲线(mod)均在两条极端曲线之上,提示有良好的临床价值,见图4。
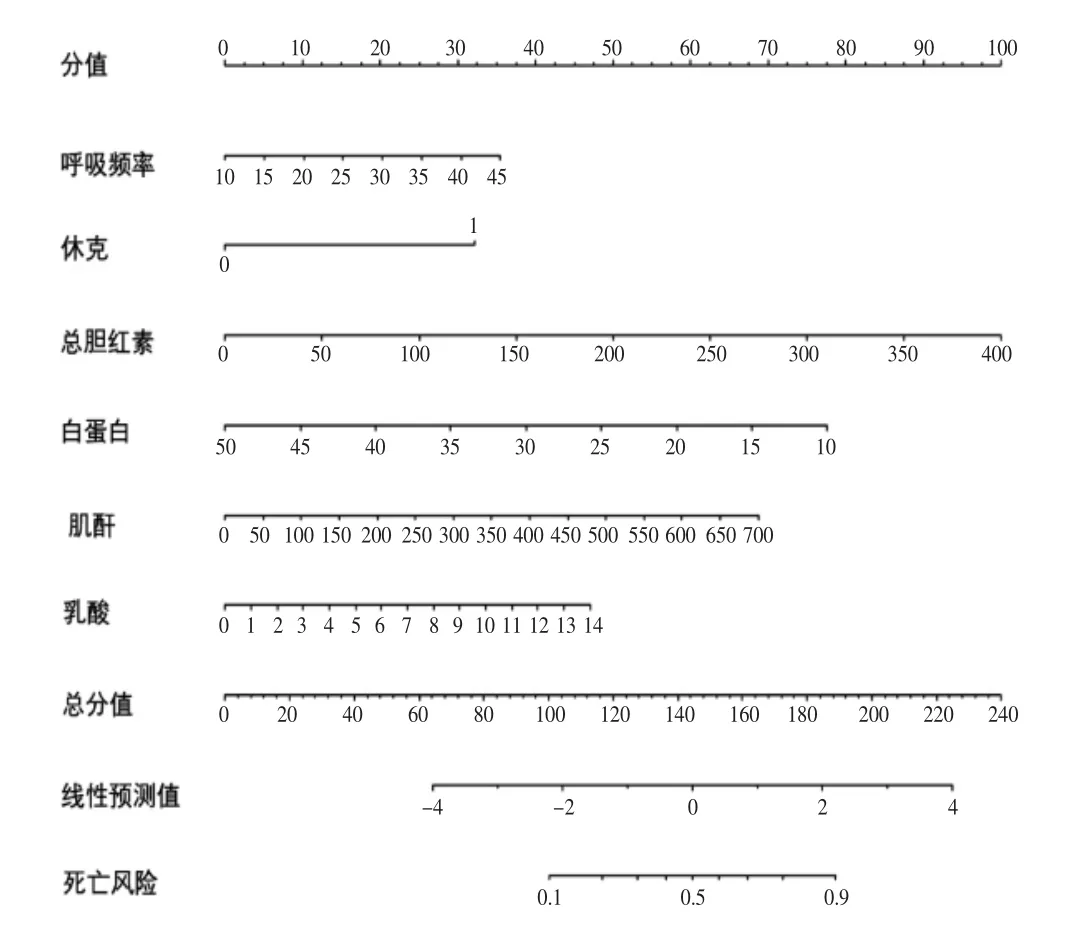
图1 脓毒症患者入院28 天死亡风险列线图
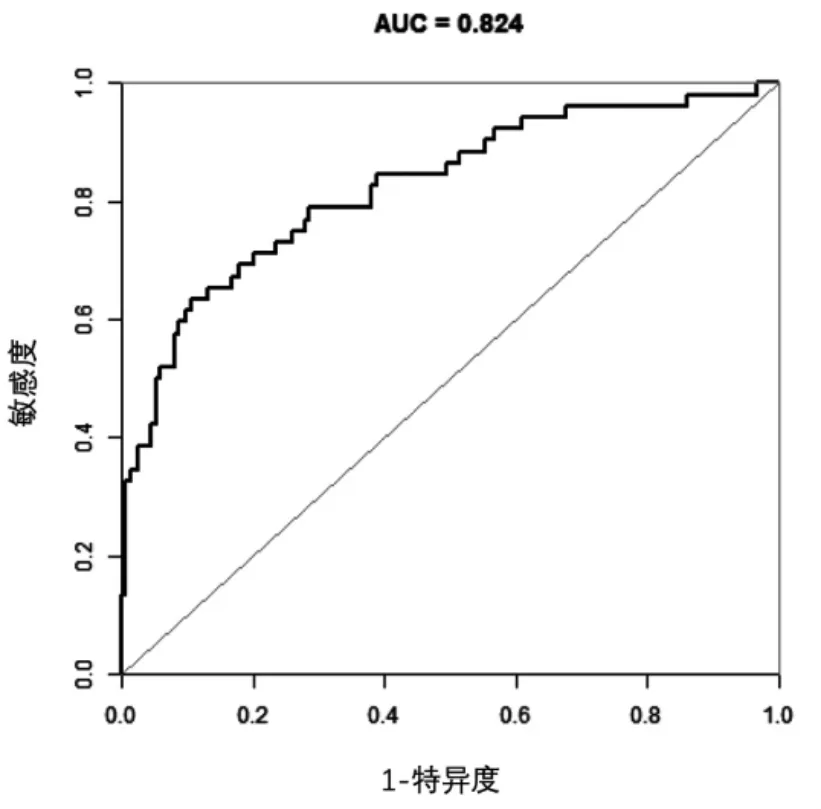
图2 列线图模型预测脓毒症患者预后的ROC 曲线
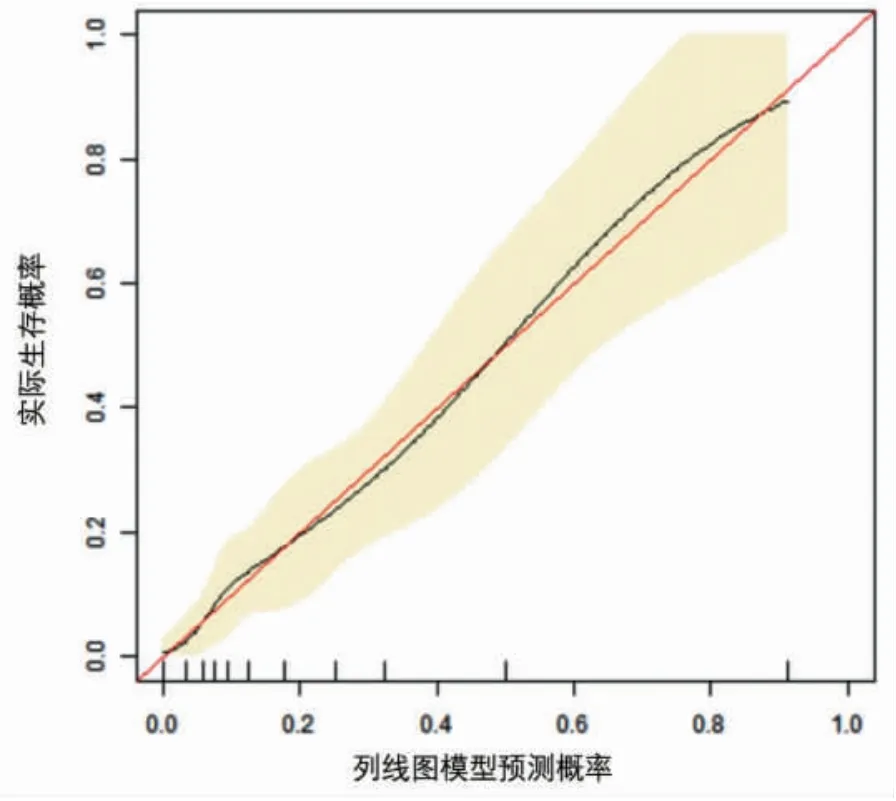
图3 列线图模型预测脓毒症患者预后的校正曲线
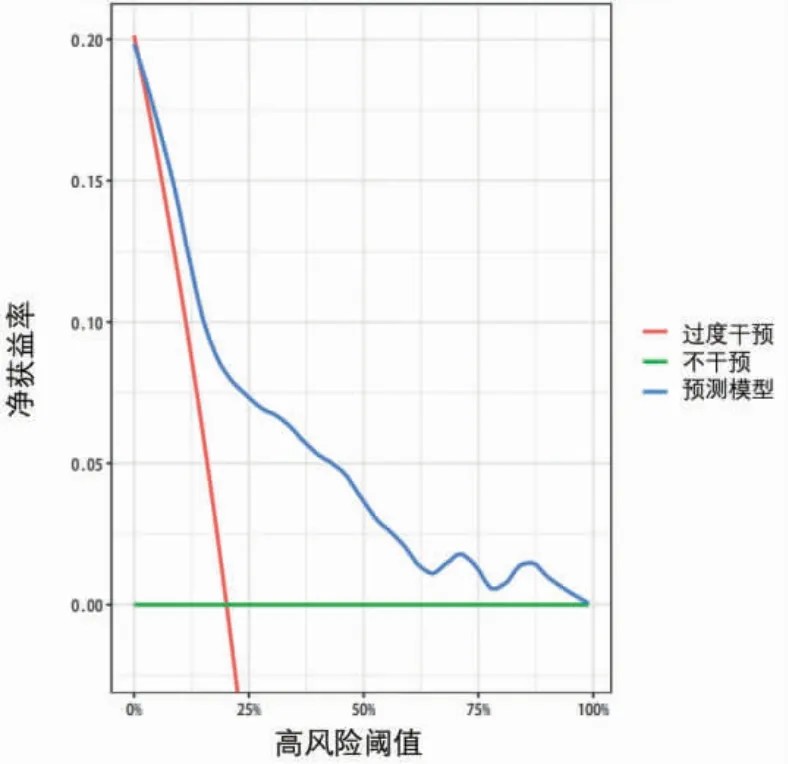
图4 列线图模型预测脓毒症患者预后的DCA 曲线
3 讨论
脓毒症是一种进展迅速、死亡率高的疾病,及时准确评估患者病情,寻找危重症的预后指标,有利于改善预后,降低死亡率[5]。脓毒症-3 强烈推荐SOFA评分作为脓毒症临床诊断标准,然而该评分对预后价值的证据有限。
本研究纳入263 例脓毒症患者,多因素Logistic回归分析显示,呼吸频率、休克、动脉血乳酸、白蛋白、肌酐、总胆红素水平为脓毒症患者入院28 天死亡的独立危险因素。YANG 等[6]研究证实,血清胆红素水平与严重脓毒症患者的死亡率相关。PATEL 等[7]研究也表明入院72 小时内血清胆红素水平升高与脓毒症患者死亡率增加有关。胆红素可损害中性粒细胞的杀菌性能,抑制诱导型一氧化氮合酶,并抑制血小板活化而抗血小板聚集作用[8]。本研究结果表明总胆红素是影响脓毒症患者预后的独立危险因素。XIAO 等[9]研究结果显示,胆红素、肌酐水平和快速SOFA 评分(qSOFA)联合预测脓毒症疾病进展和预后的敏感度和特异度更高。本研究表明肌酐也是影响脓毒症患者预后的独立危险因素。白蛋白在肝脏合成,占血浆总蛋白40%~60%,具有扩张血容量、维持血浆胶体渗透压、提供营养和运输等多种生理功能。低白蛋白血症在危重病患者中很常见,研究表明血清白蛋白水平与脓毒症患者预后相关[10-11]。病原微生物及其释放的各种毒素刺激机体免疫系统,释放大量炎症介质,损害血管内皮屏障功能,增加毛细血管通透性,大量血浆外渗,白蛋白浓度下降[12]。本研究结果表明,白蛋白是影响脓毒症患者预后的独立危险因素,因此对低白蛋白脓毒症患者可通过输注白蛋白、补充有效循环血容量等措施改善预后。血清乳酸是反映氧供应减少和组织低灌流的重要预后指标[13]。GONG 等[14]研究表明,当血乳酸≥2.75 mmol/L时,脓毒症患者发生急性肾损伤(AKI)的风险增加1.772 倍;当血乳酸≥5.95 mmol/L 时,脓毒症相关AKI 患者院内死亡风险增加1.511 倍。本研究结果表明,乳酸是影响脓毒症患者预后的独立危险因素,提示应早期检测脓毒症患者乳酸水平,必要时并及时干预,可降低脓毒症患者死亡率。
本研究将影响脓毒症患者死亡的独立危险因素建立列线图预测模型,其预测脓毒症患者预后的ROC 曲线下面积为0.824(95%CI 0.755~0.893),且校准曲线趋于理想曲线,模型有良好的区分度及校准度,对评估脓毒症患者的准确性高。
综上所述,本研究构建了一种简易使用的预测模型,包含呼吸频率、休克、动脉血乳酸、白蛋白、肌酐、总胆红素水平6 个临床变量,可用于预测脓毒症患者入院28 天死亡率,有助于临床医生评估患者病情严重程度,及时调整治疗方案,改善预后。
