妊娠期糖尿病患者分娩巨大儿列线图预测模型的构建
2023-06-05张广意苏桂花米光丽
张 燕, 张广意, 马 嫔, 苏桂花, 米光丽,
(1.宁夏医科大学护理学院,银川 750004; 2. 北京大学第一医院宁夏妇女儿童医院,银川 750002;3. 宁夏医科大学总医院,银川 750004)
妊娠期糖尿病(gestational diabetes mellitus,GDM)是指妊娠期首次发生或发现的糖耐量异常,是妊娠期最常见的并发症之一[1],其发生率达17.5%~18.9%[2-3]。GDM 会对母亲和新生儿健康产生严重危害[4-5]。巨大儿是GDM 患者最常见的不良新生儿结局之一[6-8],国外发生率高达12.9%~16.1%[9-11],国内巨大儿的发生率为8.7%[12]。巨大儿不仅会增加产妇发生肩难产、产后出血的风险,还可能导致新生儿低血糖,增加新生儿远期发生肥胖和糖尿病的风险,与此同时,还会给新生儿家庭带来巨大的心理及经济负担[13-15]。Vinter 等[16]研究显示,对巨大儿发生的危险因素进行产前预测可有效降低不良妊娠结局的发生。因此,早期预测巨大儿的发生风险具有重要的临床意义。目前临床上通过产前超声以及双顶径和股骨干长度预测GDM 患者新生儿出生体质量准确性较低,存在较大误差,特别是对巨大儿的预测误差更大,应用价值较低,不能真实反映新生儿出生体质量[17-18]。列线图作为一种能将Logistic回归进行可视化、图形化、量化,实现对不良妊娠结局发生风险的个体化预测方法[19]。因此,应结合临床常用方法,构建一种辅助临床预测GDM 患者分娩巨大儿风险的可视化评估工具。因此,本研究通过回顾性队列研究,分析GDM 患者分娩巨大儿的危险因素,构建列线图预测模型,以期为GDM 患者分娩巨大儿的预防、评估和护理提供依据。
1 资料与方法
1.1 一般资料
通过医院电子病例信息系统,回顾性收集2020 年1 月至2021 年12 月在北京大学第一医院宁夏妇女儿童医院住院分娩的752 例GDM 患者的病历资料。1)诊断标准:GDM 诊断均符合中华医学会《妊娠合并糖尿病诊治指南(2014)》标准[20],妊娠妇女于24~28 周行口服葡萄糖耐量(OGTT)试验,空腹、口服葡萄糖后1、2 h 的血糖阈值分别为5.1、10.0、8.5 mmol·L-1,任何一个时间点血糖值达到或超过上述标准即诊断为GDM。2)纳入标准:①年龄≥18 岁者;②病历资料完整者;③住院分娩者;④孕前无其他疾病(糖尿病等)者;⑤单胎妊娠者。3)排除标准:①因其他原因流产者;②合并其他心、肾、肝功能障碍如冠心病、肾功能衰竭者。本研究已通过北京大学第一医院宁夏妇女儿童医院伦理委员会审批(KJ-LL-2022-29)。
1.2 研究方法
采用回顾性队列研究,收集GDM 患者的病历资料。1)孕妇一般资料:年龄、民族、职业、婚姻状况、身高、体质量、既往史、血型等。2)产科相关资料:孕次、产次、孕前身体质量指数(BMI)、妊娠间隔、分娩孕周、孕期体质量增长、新生儿性别、新生儿出生体质量、羊水量等。
1.3 分组方法
根据巨大儿诊断标准(新生儿出生体质量≥4 000 g[21])将患者分为巨大儿组(95 例)和非巨大儿组(657 例)。参照2021 年9 月于我国首次发布的中国营养学会《中国妇女妊娠期体质量监测与评价》(T/CNSS-009-2021)[22],将孕前BMI 分为4 类:低体质量(<18.5 kg·m-2)、正常体质量(18.5~<24.0 kg·m-2)、超重(24.0~<28.0 kg·m-2)、肥胖(≥28.0 kg·m-2);参照《妊娠期高血糖诊治指南(2022)(第一部分)》[23],将孕期体质量增长分为3 组:孕期体质量增长不足(<8.0 kg)、孕期体质量增长适宜(8.0~<14.0 kg)、孕期体质量增长过度(>14 kg)。
1.4 统计学方法
数据采用SPSS 25.0、R 语言3.6.3 软件进行统计学分析。符合正态分布的计量资料以均数±标准差(±s)表示,两组间比较采用独立样本t检验;计数资料采用频数和百分比描述,组间比较采用χ2检验或Fisher 确切概率法。采用单因素分析、Logistic 回归分析筛选分娩巨大儿的影响因素,通过R 软件的“rms”包构建列线图预测模型。利用R 软件的“pROC”包生成风险预测模型的受试者工作特征(ROC)曲线下面积验证评估区分度;Hosmer-Lemeshow 拟合优度检验模型的评估校准度。检验水准α=0.05。
2 结果
2.1 研究对象的一般资料
本研究共收集GDM 患者752 例,年龄18~45岁,平均年龄(30.0±4.2)岁;初产妇407 例(54.1%),经产妇345 例(45.9%);汉族599 例(79.7%)、其他民族153 例(20.3%);已婚749 例(99.6%)。752 例GDM 患者中,分娩巨大儿95 例,发生率为12.6%,其他资料见表1。
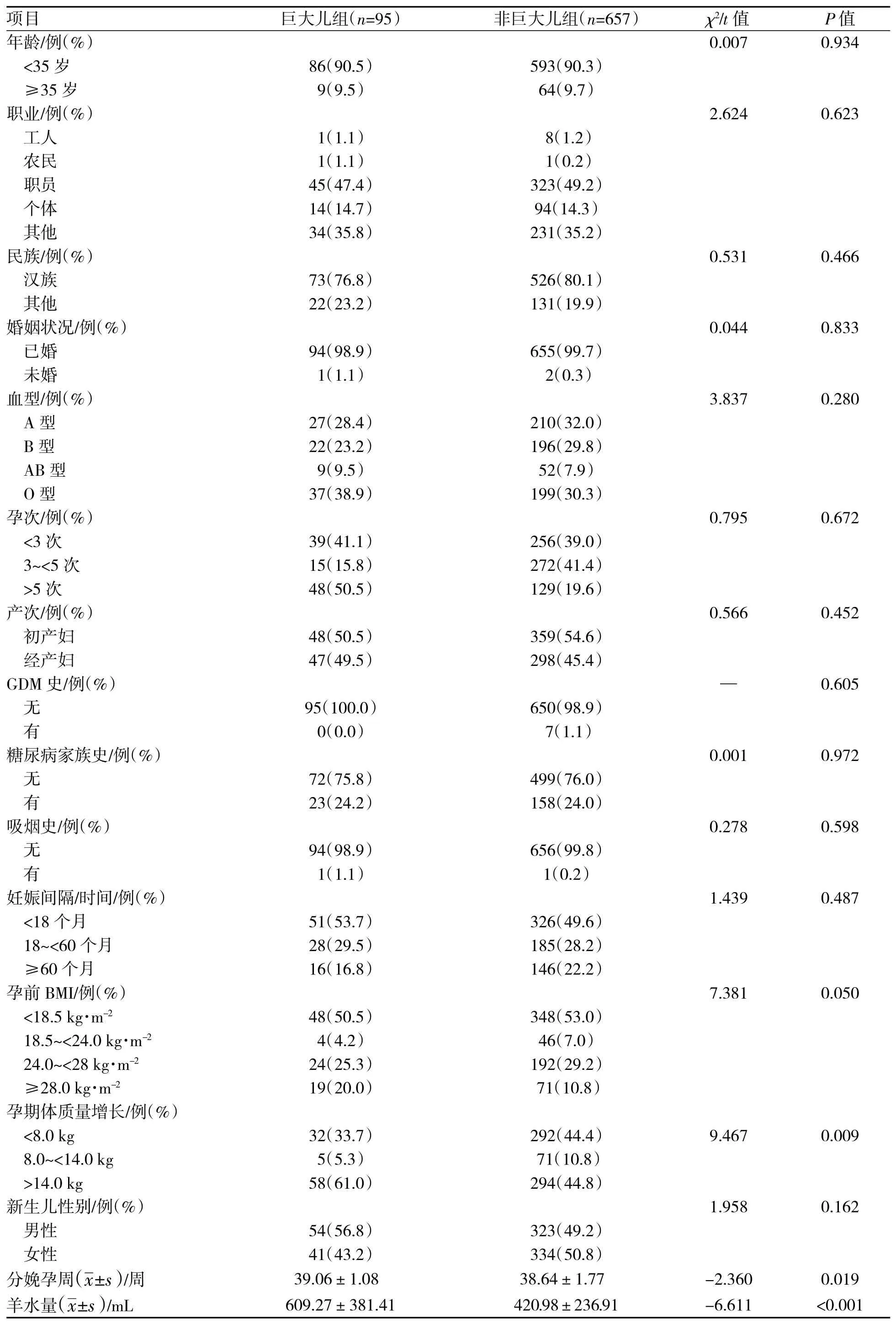
表1 GDM 患者分娩巨大儿的单因素分析
2.2 GDM 患者分娩巨大儿的单因素分析
单因素分析结果显示,两组分别在孕前BMI、孕期体质量增长、分娩孕周及羊水量方面差异均有统计学意义(P均<0.05),见表1。
2.3 GDM 患者分娩巨大儿的Logistic 回归分析
以GDM 患者是否分娩巨大儿作为因变量,将单因素分析中有统计学意义的变量作为自变量进行Logistic 回归分析,变量赋值见表2。结果显示,孕前BMI≥28 kg·m-2、孕期体质量增长>14 kg、分娩孕周及羊水量为GDM 患者分娩巨大儿的独立影响因素,见表3。初步建立GDM 患者巨大儿发生的预测模型:Logit(P)=-15.205+1.742×孕前BMI 赋值+1.143×孕期体质量增长赋值+0.271×分娩孕周+0.002×羊水量。

表2 自变量赋值方式
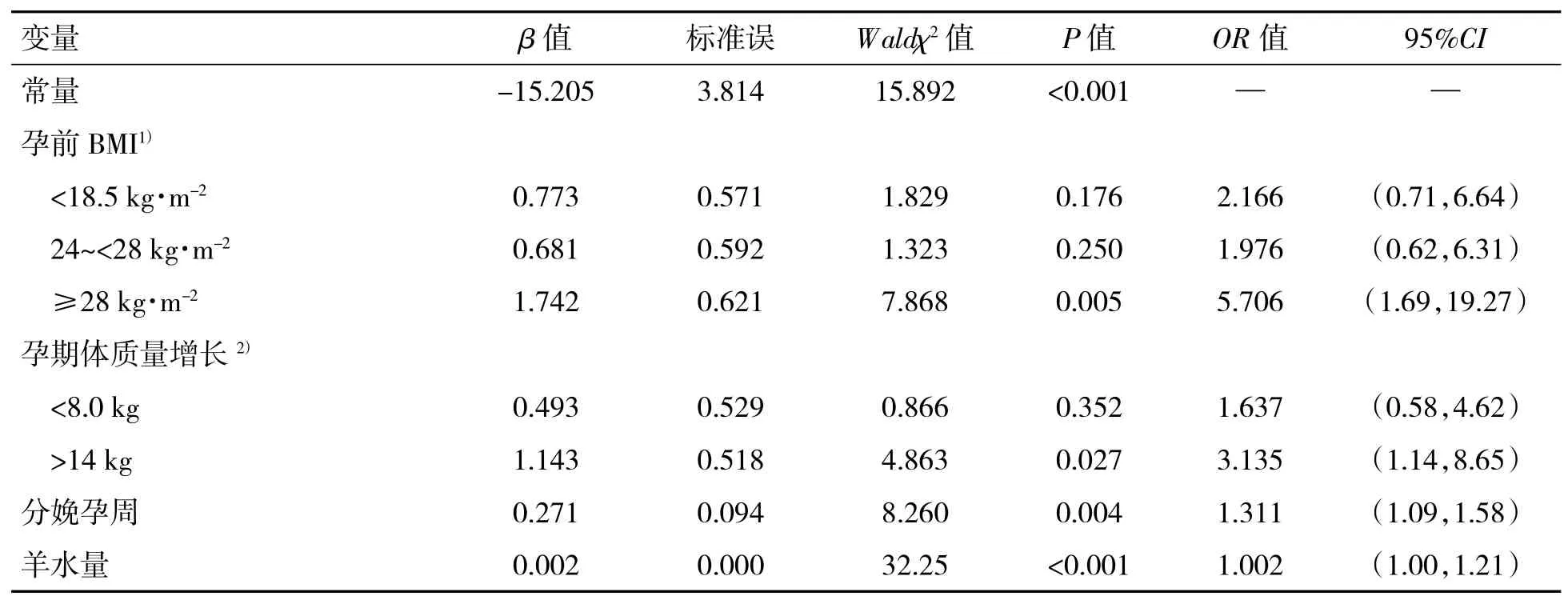
表3 GDM 患者分娩巨大儿的二元Logistic 回归分析
2.4 GDM 患者巨大儿列线图预测效果分析
以多因素Logistic 回归分析中有统计学意义的孕前BMI、孕期体质量增长、分娩孕周、羊水量4 个变量绘制列线图,列线图总体预测值范围为0.01~0.80,如图1 所示,分娩孕周=37 周、羊水量=1 600 mL、孕前BMI≥28.0 kg·m-2、孕期体质量增长>14.0 kg,分别对应列线图上特征值62分、72 分、34 分、25 分,累计总分为193 分,该总分通过垂直线向下在风险值线上对应的巨大儿发生概率约为80%,则说明该GDM 患者分娩巨大儿的风险高,反之,则发生风险较低。列线图预测GDM 患者分娩巨大儿ROC 曲线下面积为0.756[95%CI(0.691,0.801),P<0.001]。同时Hosmer-Lemeshow 检验结果显示,χ2=12.303,P=0.138,表明该模型具有良好的区分度和校准度,预测能力较好,见图2。
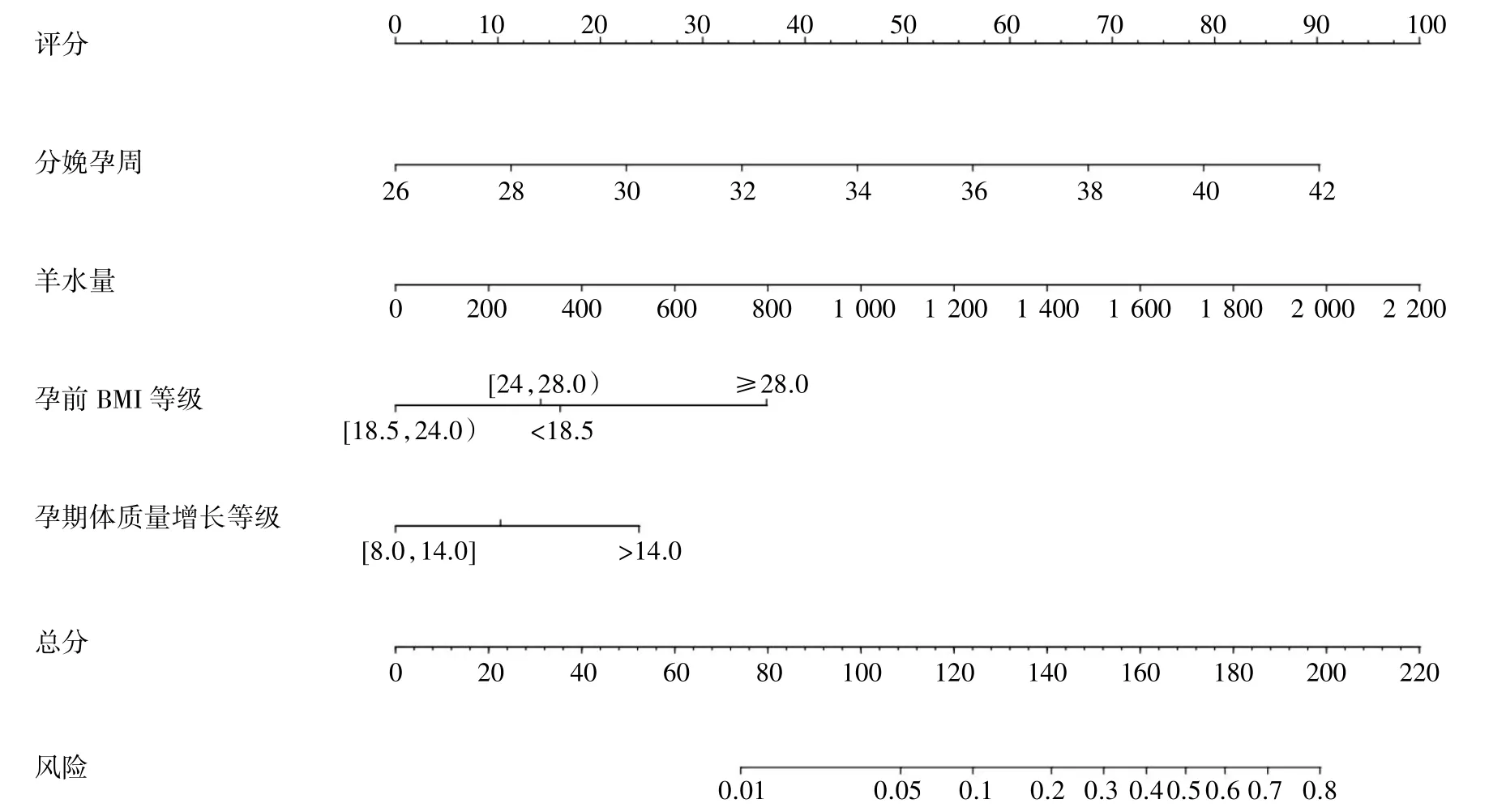
图1 GDM 患者分娩巨大儿列线图预测模型
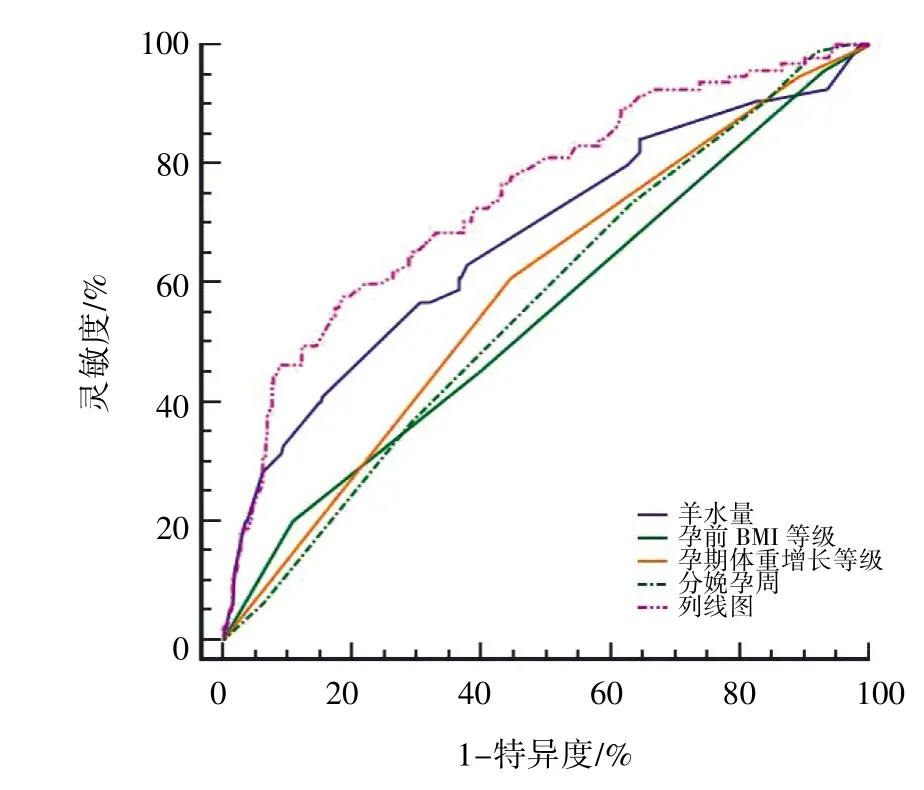
图2 GDM 病患者分娩巨大儿风险预测模型的ROC 曲线
3 讨论
本研究共纳入752 例GDM 患者,分娩巨大儿的例数为95 例,发生率为12.6%,与Zou 等[24]研究结果一致,低于徐冬梅等[25]研究结果。从主观角度分析,GDM 本身属于糖代谢紊乱性疾病,可影响胎儿的生长发育,在GDM 胎儿中脂肪经胎盘转运更加容易,易发生胎儿体内的脂肪沉积。客观原因可能与研究纳入样本量的差异及不同地区研究对象饮食生活习惯有关。此外,调查[26]发现,孕妇主要的体能活动为职业活动和家庭照顾,较少进行运动,甚至部分有运动习惯的女性在怀孕后停止运动。这可能与孕妇及家属对妊娠期运动缺乏正确的认知和专业指导及传统观念认为妊娠期需要休息有关。最终由于主客观双重因素导致GDM 患者分娩巨大儿的风险增加。因此,医护人员应加强对GDM 患者讲解巨大儿的危害及预防保健措施,指导其合理膳食,适量运动,控制血糖在正常范围内,以预防母婴不良结局的发生。
单因素结果显示,孕前BMI 是GDM 患者分娩巨大儿的影响因素,进一步分析发现,GDM 患者孕前BMI≥28.0 kg·m-2分娩巨大儿的概率是孕前BMI 正常者的5.706 倍,提示孕前肥胖的GDM 患者分娩巨大儿的风险更高,与既往研究[27]结果一致。孕前BMI 反映孕前营养状况及脂肪储存量,孕前肥胖会使孕妇出现能量过剩,过多的热量蓄积在体内加之妊娠期体内激素变化的综合作用,可导致孕妇及胎儿代谢紊乱,增加巨大儿的发生风险[28]。既往研究[29-30]对GDM 患者孕期饮食运动等各个方面进行证据整合。建议临床医护人员将研究证据与临床实际相结合,对孕前超重肥胖并且有生育意愿的女性进行科学的健康指导,合理控制孕前体质量,制定针对GDM 患者孕期体质量管理策略,将孕前体质量控制在正常范围内再进行妊娠。
单因素结果显示,孕期体质量增长是GDM患者分娩巨大儿的影响因素,进一步分析发现,GDM 患者孕期体质量增长>14.0 kg 分娩巨大儿的风险是孕期体质量增长适宜的3.135 倍,提示孕期体质量增长过度的GDM 患者分娩巨大儿的风险更高,与徐冬梅等[25]研究结果一致。孕期体质量增长是指孕妇从怀孕到分娩时体质量的增加量,是体现孕妇孕期营养状况的重要指标,也是评价胎儿各项生长发育状况的重要指标,孕期体质量增长不足及过度均对母婴有影响[31]。蒋娅等[32]对GDM 患者孕期体质量增长进行干预,发现GDM 患者的生活质量明显改善,母婴不良结局降低。因此,建议医护工作者不仅要指导孕妇孕期合理膳食,每日监测体质量,还要指导孕妇适量运动,合理控制体质量增长范围。
本研究结果显示,分娩孕周是GDM 患者分娩巨大儿的影响因素,与既往研究[11]结果一致。分娩孕周的选择在于保障母婴安全的同时,尽可能使胎儿在宫内有足够的时间生长发育,GDM患者巨大儿的发生风险随分娩孕周增加而增加。研究[33]显示,分娩孕周为39~40 周巨大儿的发生风险高达69.5%。因此,为预防不良母婴结局,GDM 患者需提前终止妊娠,从而增加了剖宫产及新生儿入住NICU 的发生率,提示医护人员对提前终止妊娠的GDM 患者做好产前准备及产后护理,关注GDM 患者心理和情感状态,给予心理指导。此外,本研究结果显示,羊水量是GDM 患者分娩巨大儿的影响因素,与既往研究[34]结果一致。羊水是评估胎儿健康的一个重要参数,它为胎儿发育提供了至关重要的作用,GDM 患者羊水量的多少与胎儿在子宫内的高糖环境状态呈正相关。羊水量异常会对孕妇及胎儿的健康造成不良影响,增加不良妊娠结局的发生。
GDM 患者巨大儿列线图预测模型可以将复杂的回归方程转变为简单的可视化图形,使预测模型的预测结果更具可读性。医护人员可以根据列线图更加快速、便捷地预测GDM 患者分娩巨大儿的风险。本研究通过对回归分析中有统计学意义的孕前BMI、孕期体质量增长、分娩孕周及羊水量4 个变量绘制列线图模型,预测GDM 患者巨大儿的ROC 曲线下面积为0.756,通过Hosmer-Lemeshow 拟合优度检验来评价预测模型的校准能力较好,该模型有较好的鉴别能力和准确性。建议医护人员根据每项危险因素的评分要求预测GDM 患者巨大儿的发生概率,有利于临床医护人员早期识别和预防巨大儿。
GDM 患者分娩巨大儿受多种因素影响,且目前巨大儿发生机制尚未完全明确。本研究结果显示,孕前BMI、孕期体质量增长、分娩孕周及羊水量是GDM 患者分娩巨大儿的危险因素。在临床工作中,一方面,通过控制孕前及孕期体质量来预防巨大儿发生;另一方面,观察羊水量以及适时分娩对预防GDM 患者分娩巨大儿也至关重要。因此,孕前BMI 作为可控因素,医护人员应及时采取运动及饮食干预,同时建议超重肥胖的育龄期妇女在孕前科学减重,改善孕期膳食习惯,合理营养和适度运动,加强孕前体质量管理。此外,医护人员应针对GDM 患者制订个体化的医学营养方案,可针对孕前超重肥胖及妊娠期体质量增长过度的孕妇积极开展饮食运动干预,提供孕前、妊娠期饮食和运动指导,促进孕妇合理饮食与健康运动,同时考虑妊娠期三大营养素的摄入量及来源,以实现适宜的妊娠期增重,从而改善妊娠结局。
综上所述,宁夏地区GDM 患者巨大儿的发生率较高,且影响因素多样,本研究GDM 患者巨大儿发生风险主要是孕前肥胖、孕期体质量增长>14 kg、分娩孕周及羊水量4 个因素,通过列线图可以预测GDM 患者巨大儿发生风险,医护人员应结合临床常用方法及列线图进行综合评估巨大儿的发生风险,同时通过控制孕前及孕期体质量来降低巨大儿的发生率。
