引产时机对非药物治疗妊娠期糖尿病母婴结局的影响
2023-06-02彭心钰陈先侠
彭心钰,陈先侠
(安徽医科大学附属妇幼保健院危急重产科,安徽 合肥 230000)
妊娠期糖尿病(gestational diabetes mellitus,GDM)是指妊娠期间发生的糖代谢异常但血糖未达到显性糖尿病的水平,占妊娠期高血糖的83.6%[1]。GDM 作为产科常见的一种妊娠并发症,易导致妊娠期高血压、感染、羊水过多、巨大儿、胎儿宫内生长受限、早产、胎儿畸形、新生儿呼吸窘迫综合征、新生儿低血糖、新生儿高胆红素血症等母儿并发症[2]。大部分GDM 孕妇经运动饮食调节可良好控制血糖,且合适的分娩时机及方式能够有效降低不良妊娠结局的发生几率。目前国内外学者对于非药物治疗血糖控制良好的GDM 孕产妇引产时机尚未达成统一意见[3,4],既往研究仍然局限于不同引产孕周与自然分娩的妊娠结局对比,对于不同孕周引产或期待妊娠的妊娠结局未进行深入研究。因此,本研究结合2021 年1 月-12 月至我院分娩的191 例非药物治疗GDM 患者临床资料,比较不同终止妊娠时机机对非药物治疗GDM 母婴妊娠结局的影响,现报道如下。
1 资料与方法
1.1 一般资料 选取2021 年1 月-12 月安徽医科大学附属妇幼保健院规律产检并住院分娩的GDM 孕产妇191 例为研究对象。纳入标准:①单胎妊娠,头位,孕周≥39 周;②妊娠24~28 周行口服糖耐量试验确诊为妊娠期糖尿病;③经饮食及运动控制,孕期定期产检空腹血糖≤5.3 mmol/L,餐后2 h 血糖≤ 6.7 mmol/L 以内血糖控制良好者。排除标准:①个人资料不完整;②合并严重内外科疾病;③GDM 药物治疗;④孕前糖尿病;⑤胎儿畸形。根据其引产时机分为39 周引产组(n=81,39~39+6周引产)、39 周期待妊娠组(n=110,40 周后引产);进一步将39 周期待妊娠组中孕妇根据其后续引产时机不同分为40 周引产组(n=59,40~40+6周引产)、40 周期待妊娠组(n=51,41 周后引产)。各组年龄、孕次、产次、BMI比较,差异无统计学意义(P>0.05),具有可比性,见表1。本研究经医院伦理委员会审批通过,患者知情同意并签署知情同意书。
表1 引产组及期待妊娠组一般资料比较()
1.2 方法 收集研究对象相关临床资料[年龄、孕次、产次、BMI、妊娠结局(剖宫产、总产程、肩难产、产后24 h 出血量)、新生儿结局(胎儿窘迫、新生儿窒息、巨大儿、新生儿低血糖、病理性黄疸)]。按照宫颈Bishop 评分选择不同的引产方法,Bishop 评分>6 分者给予缩宫素引产,连续静滴3 d 未能临产考虑缩宫素引产失败。宫颈Bishop 评分≤6 分提示宫颈成熟度差,选择地诺前列酮栓促宫颈成熟;如放置满24 h 仍未临产,取出后行人工破膜+缩宫素静滴引产,连续静滴18 h 仍未临产者,即诊断为引产失败。因个人意愿坚决要求剖宫产而无剖宫产指征者为社会因素剖宫产。
1.3 统计学方法 采用SPSS 23.0 统计软件进行数据分析,计量资料以()表示,采用t检验;计数资料以[n(%)]表示,采用χ2检验。以P<0.05 表示差异有统计学意义。
2 结果
2.1 引产组与期待妊娠组妊娠结局比较 39 周组中引产组剖宫产率高于期待妊娠组(P<0.05),而两组总产程、肩难产率及产后出血量比较,差异无统计学意义(P>0.05);40 周组中引产组与期待妊娠组剖宫产率、总产程、肩难产及产后出血量比较,差异无统计学意义(P>0.05),见表2。
表2 引产组及期待妊娠组妊娠结局比较[n(%),]
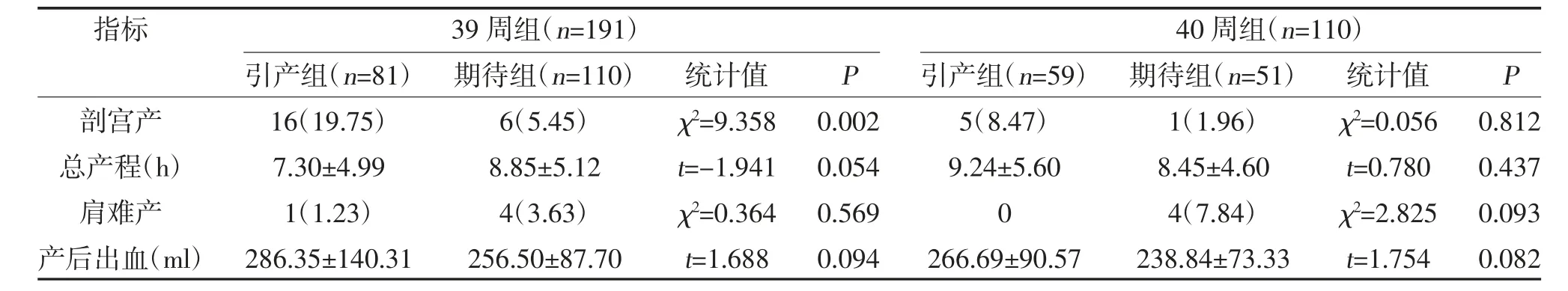
表2 引产组及期待妊娠组妊娠结局比较[n(%),]
2.2 引产组与期待妊娠组新生儿结局比较 39 周组中期待妊娠组巨大儿发生率高于引产组(P<0.05),而两组胎儿窘迫、新生儿窒息、新生儿低血糖及病理性黄疸发生率比较,差异无统计学意义(P>0.05);40周组中期待妊娠组巨大儿发生率高于引产组(P<0.05),而两组胎儿窘迫、新生儿窒息、新生儿低血糖及病理性黄疸发生率比较,差异无统计学意义(P>0.05),见表3。
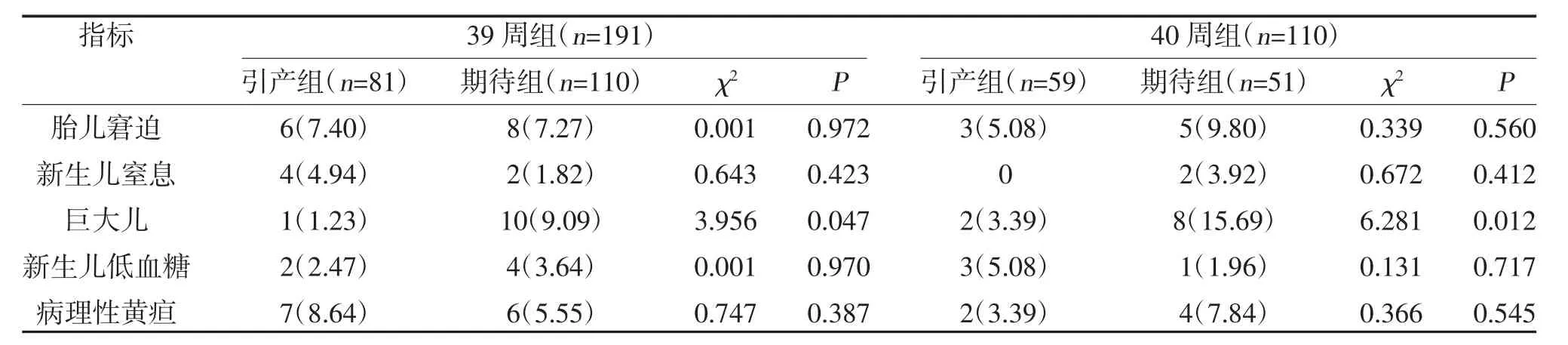
表3 引产组及期待妊娠组新生儿结局比较[n(%)]
2.3 引产组与期待妊娠组剖宫产指征比较 39 周组中引产组因社会因素行剖宫产者人数高于期待妊娠组(P<0.05),因其余指征行剖宫产人数比较,差异无统计学意义(P>0.05)。40 周组中引产组及期待妊娠组不同指征行剖宫产人数比较,差异均无统计学意义(P>0.05),见表4。
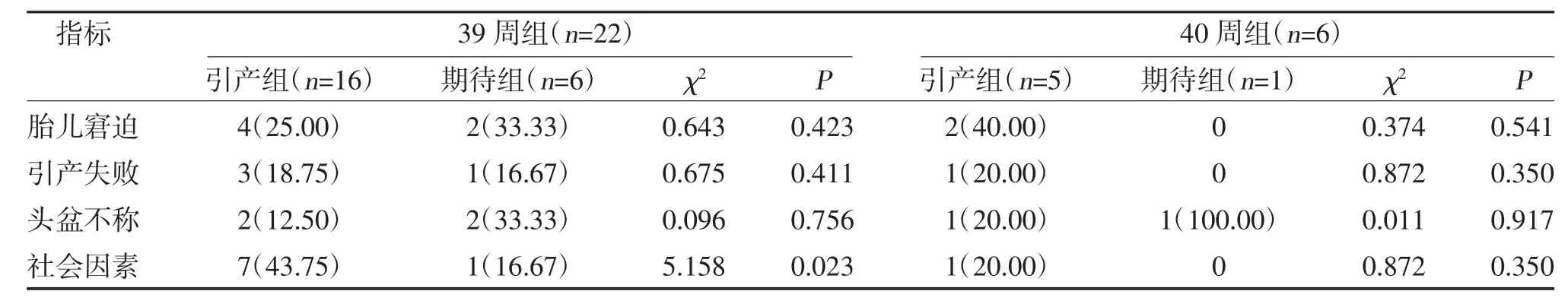
表4 引产组及期待妊娠组剖宫产指征比较[n(%)]
3 讨论
机体糖代谢的过程由多种激素共同参与,孕期受胎盘功能影响,多种激素如催乳素、胎盘催乳素、雌激素、孕激素和糖皮质激素等水平随妊娠进展而上升,导致机体抗胰岛素作用增加,在孕32~34 周达到高峰,并持续至妊娠末期,且血糖升高增加母儿并发症发生几率,威胁母婴生命安全[5-8]。因此,正确选择GDM 孕妇终止妊娠时机,有助于减少巨大儿、产伤的发生,减少死产、畸胎及其他糖尿病相关并发症的发生率,对降低剖宫产率具有重要意义。然而目前对于血糖控制良好的非药物治疗GDM 孕妇终止妊娠的最佳时机国内外尚未达成共识[4]。
引产是产科常用的一种终止妊娠方式。目前不同指南对于有GDM 引产时机仍存在争议,2019 年加拿大妇产科医师协会建议对于疑似巨大儿的GDM 的孕妇,应根据其血糖控制情况和其他高危因素在妊娠38~40 周选择性引产[9,10]。2021 年昆士兰卫生组织建议血糖控制良好、无巨大儿及其他并发症孕妇可期待至自然临产,若合并巨大儿或其他并发症建议38~39 周终止妊娠[11]。2022 年中华医学会妇产科学分会产科学组建议A1 型GDM 孕妇经饮食和运动管理后血糖控制良好者,推荐在妊娠40~41 周终止妊娠[12]。另外有研究指出[13],GDM 最佳分娩孕周为39~39+6周,<39 周分娩增加新生儿呼吸窘迫综合症、剖宫产或器械阴道分娩的发生率,>40 周分娩则增加巨大儿及产时并发症的风险。
目前对于不同引产时机的主要争议之一为不同时机的引产成功率,国外研究发现[14],超过41 周引产剖宫产率比孕40 周前引产高3 倍,其主要原因为引产失败。但本研究结果显示,39 周组中引产组剖宫产率高于期待妊娠组(P<0.05),而40 周组中引产组剖宫产率与期待妊娠组比较,差异无统计学意义(P>0.05),这可能与引产方式的差异相关。进一步分析39 周组中引产组剖宫产原因,结果显示社会因素占43.75%、引产失败占18.75%、胎儿窘迫占25%、头盆不称占12.5%。引产的成功率与宫颈成熟度相关[15],对宫颈不成熟的病例需要先进行较长时间的促宫颈成熟,而长时间的促宫颈成熟无疑会增加孕妇及家属的焦虑情绪,降低阴道分娩的信心,而过早引产干预往往因宫颈成熟度差以及孕妇焦虑情绪导致剖宫产率的上升[16]。本研究结果提示孕39 周即引产剖宫产率高于继续期待妊娠组,且社会因素占比最大,结果与上述观点相符。然而也有学者认为[17],无限制地继续期待妊娠将会大大增加巨大儿、胎儿窘迫、产后出血、新生儿并发症等风险。
GDM 孕妇由于其胰岛素抵抗作用的存在,机体常处于高胰岛素水平,高胰岛素水平抑制子宫收缩,容易导致子宫收缩乏力,引起产后出血[18]。胎儿接受母体输送的大量葡萄糖,刺激其胰岛细胞增生,胰岛素分泌增加,大量胰岛素使胎儿蛋白质和脂肪合成过多,为巨大儿的产生提供了条件[19]。此外,这种高胰岛素环境使胎儿肺表面活性物质生成和分泌减少,增加了新生儿窒息的风险;同时,新生儿脱离母体高血糖环境,也更容易出现新生儿低血糖[20]。根据本研究结果显示,39 周组中期待妊娠组巨大儿发生率高于引产组(P<0.05),而两组胎儿窘迫、新生儿窒息、新生儿低血糖及病理性黄疸发生率比较,差异无统计学意义(P>0.05),分析其原因主要是本研究纳入孕妇均为血糖控制良好孕妇,其机体高血糖环境得到显著改善,避免了以上不良母婴结局产生。但本研究对比了组间巨大儿的发生率,结果显示40 周组中期待妊娠组巨大儿发生率高于引产组(P<0.05),而两组胎儿窘迫、新生儿窒息、新生儿低血糖及病理性黄疸发生率比较,差异无统计学意义(P>0.05)。巨大儿是GDM 最常见的并发症之一,其发生与血糖控制水平、孕期体重增长情况及脂代谢情况均相关,GDM 孕妇存在不同程度的脂代谢紊乱[21],即便血糖控制平稳,其脂代谢紊乱仍然会增加巨大儿发生率,而孕周的延长更会导致胎儿体重增加。
综上所述,对于非药物治疗血糖控制良好的GDM 孕妇,若无其他合并症,孕40~40+6周引产在提高引产成功率的同时也能在一定程度上减少不良母婴结局的发生率。
