TCD脑血流动力学参数与大面积脑梗死颅内侧支循环代偿及神经预后的关系
2023-05-30周华勇贾晓慧
杜 鑫 张 翼 杨 旭 周华勇 贾晓慧
川北医学院第二临床医学院 南充市中心医院,四川 南充 637000
急性脑梗死是临床常见的脑缺血性脑血管病变,患者脑动脉狭窄或闭塞、脑血流中断而导致脑组织缺血缺氧性坏死。急性脑梗死具有较高致残率及致死率,存活患者多遗留神经功能缺损症状,严重影响患者的生活质量[1]。由于梗死面积与神经功能缺损程度密切相关,因此大面积脑梗死患者的预后往往更差。脑侧支循环的建立可增加脑缺血区域的血流灌注,对于急性脑梗死患者的预后至关重要。但目前尚缺乏公认的标准侧支循环评估方法[2]。
目前临床评估脑侧支循环的影像学方法主要包括经颅多普勒超声(transcranial Doppler ultrasound,TCD)、数字减影全脑血管造影(digital subtraction an⁃giography of whole brain,DSA)、CT血管造影(CT angi⁃ography,CTA)、高分辨磁共振(high-resolution MRI,MRI)、动脉自旋标记(arterial spin labeling,ASL)等,均有其各自优点与局限性[3]。TCD属于无创操作,操作便捷,重复性好,可实时、动态反映脑血流信号,且费用相对便宜[4]。本研究探讨TCD脑血流动力学参数与大面积梗死颅内侧支循环代偿及神经预后的关系。
1 资料与方法
1.1 一般资料选取2021-08—2022-08 在南充市中心医院治疗的大面积梗死患者86 例,纳入标准:(1)诊断符合《缺血性卒中脑侧支循环评估与干预中国指南(2017)》中的标准;(2)发病至入院时间≤48 h;(3)责任病灶侧颈内动脉闭塞;(4)TOAST 分型为大动脉粥样硬化血栓形成;(5)患者及家属知情同意。排除标准:(1)颞窗欠佳或不配合TCD检查;(2)侧支代偿非指向责任病灶侧;(3)合并有心、肺、肝等重要脏器疾病、恶性肿瘤、甲状腺疾病等其他疾病。
1.2 TCD 检查TCD 检查由经统一培训的指定医生进行操作,分别于入院时,发病2 周接受TCD 检查,检测患者大脑中动脉收缩期血流速度(systolic blood flow velocity,Vs)、舒张期血流速度(diastolic blood flow velocity,Vd)、平均血流速度(average blood flow velocity,Vm)、搏动指数(pulsation index,PI)。
单纯前交通动脉(anterior communicating artery,ACoA)开放的检测:患者取平卧位,探头置于颞窗,大脑中动脉(middle artery,MCA)血流方向朝向探头,大脑前动脉(anterior artery,ACA)血流方向背离探头。ACoA 连接双侧颈内动脉(internal carotid,ICA),Willis 环两侧压力平衡时,ACoA 无血流通过。当一侧颈动脉严重狭窄或闭塞时,TCD 可检测到同侧MCA 或反向ACA 血流速度下降,提示ACoA开放。
单纯后交通动脉(posterior communicating artery,PCoA)开放的检测:PCA 和ICA 之间有PCoA 连接前后循环,正常情况下PCoA无血流通过。当一侧颈动脉严重狭窄或闭塞时,TCD检测到同侧PCA-P1段血流速度增快,并高于同侧MCA 和对侧PCA 血流速度,基底动脉(basilar artery,BA)、双侧椎动脉(verte⁃bral artery,VA)血流速度增快,提示PCoA开放。
单纯眼动脉(ophthalmic artery,OA)侧支开放的检测:当一侧颈内动脉严重狭窄或闭塞时,颈外动脉经OA 向ICA 供血,TCD 检测提示患侧出现OA 血流反向,频谱呈低阻力频谱形态,患侧颈外动脉(exter⁃nal carotid artery,ECA)受压迫后,OA 血流速度下降甚至出现反向血流提示OA 侧支开放。检测仪器为德国DWL公司TCD仪。
根据侧支循环状况,ACoA代偿患者20例,PCoA代偿患者18例,OA代偿患者15例,ACoA合并PCoA代偿患者20例,无侧支代偿患者13例。
1.3 评估标准(1)采用美国国立卫生研究院卒中量表(National Institutes of Health stroke scale,NIHSS)评分[5]评估患者神经功能缺损情况,该量表包括意识水平、凝视、视野、面瘫、上下肢运动等,分数0~45分,评分越高,说明患者神经功能缺损越严重;(2)采用改良Rankin量表(modified Rankin scale,mRS)评估患者预后情况,其中0~1 分为预后良好,2~5 分为预后不良。
1.4 统计学处理数据统计分析采用SPSS 22.0 软件,计量资料采用均数±标准差(±s)表示,t检验或F检验;计数资料以率(%)表示,χ2检验;相关性采用Pearson 相关分析。组间指标比较P<0.05 为差异有统计学意义。
2 结果
2.1 各侧支代偿患者临床资料、脑血流动力学参数比较各侧支代偿组患者性别、年龄、体质量指数、高血压、糖尿病、高脂血症及冠心病比较差异无统计学意义(P>0.05);各侧支代偿患者入院2 周后脑血流动力学参数较入院时改善(P<0.05);入院2 周后大脑中动脉Vs、Vd和Vm比较:ACoA合并PCoA代偿组>ACoA 代偿组>PCoA 代偿组>OA 代偿组>无侧支代偿组,差异有统计学意义(P<0.05);入院2周后大脑中动脉PI、RI比较中:ACoA合并PCoA代偿组<PCoA代偿组、OA代偿组和无侧支代偿组,差异有统计学意义(P<0.05)。见表1。
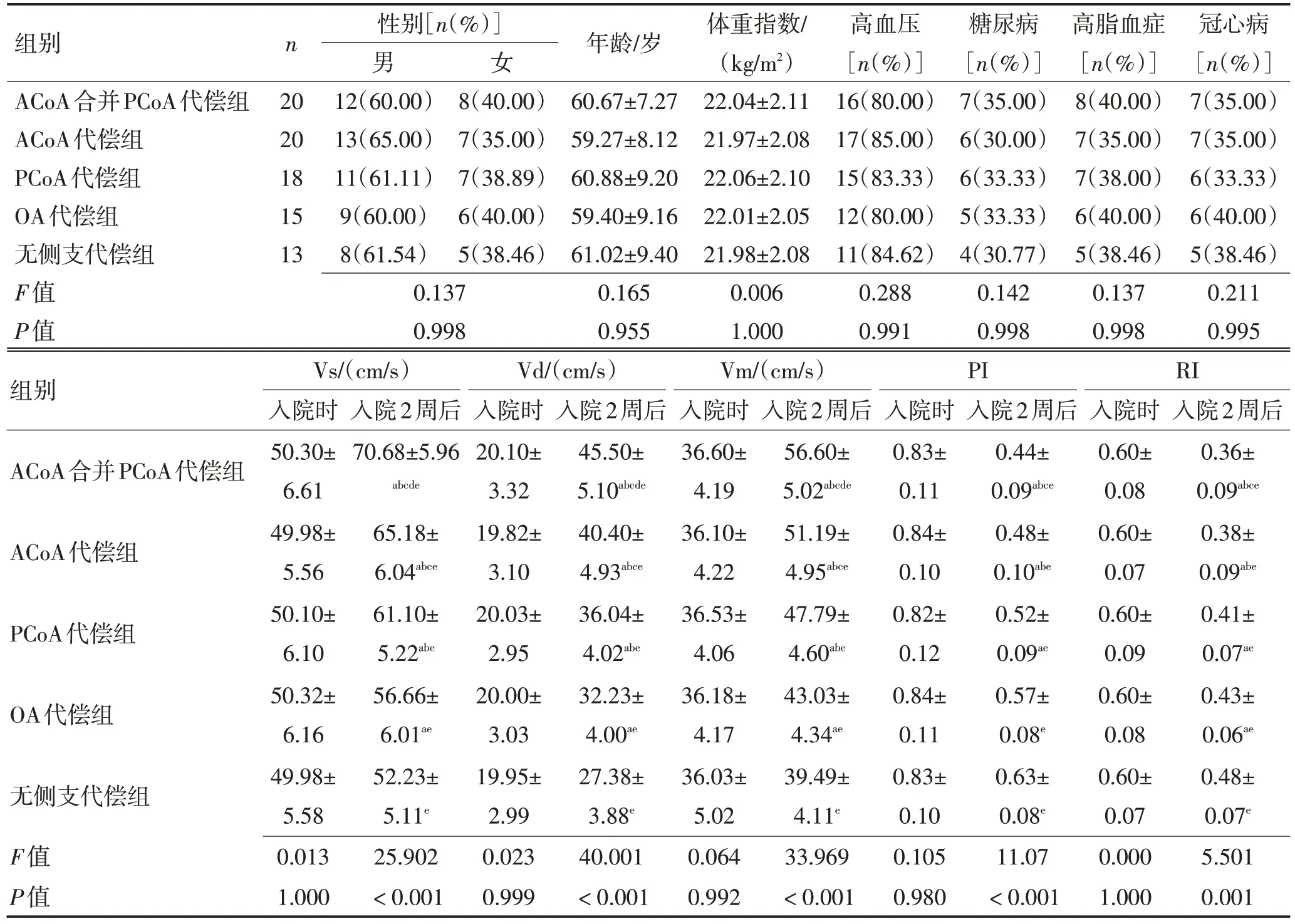
表1 各侧支代偿患者临床资料、脑血流动力学参数比较Table 1 Comparison of clinical data and cerebral hemodynamic parameters of patients with collateral compensation
2.2 各侧支代偿组入院前后NIHSS 评分比较各侧支代偿组入院时NIHSS评分比较差异无统计学意义(P>0.05);各侧支代偿组入院2 周后NIHSS 评分较入院时降低(P<0.05);入院2 周后NIHSS 评分比较:ACoA 合并PCoA 代偿组<ACoA 代偿组<PCoA代偿组<OA 代偿组、无侧支代偿组,差异有统计学意义(P<0.05)。见表2。
表2 各侧支代偿组入院前后NIHSS评分比较 (±s)Table 2 Comparison of NIHSS scores before and after admission in each collateral compensation group (±s)
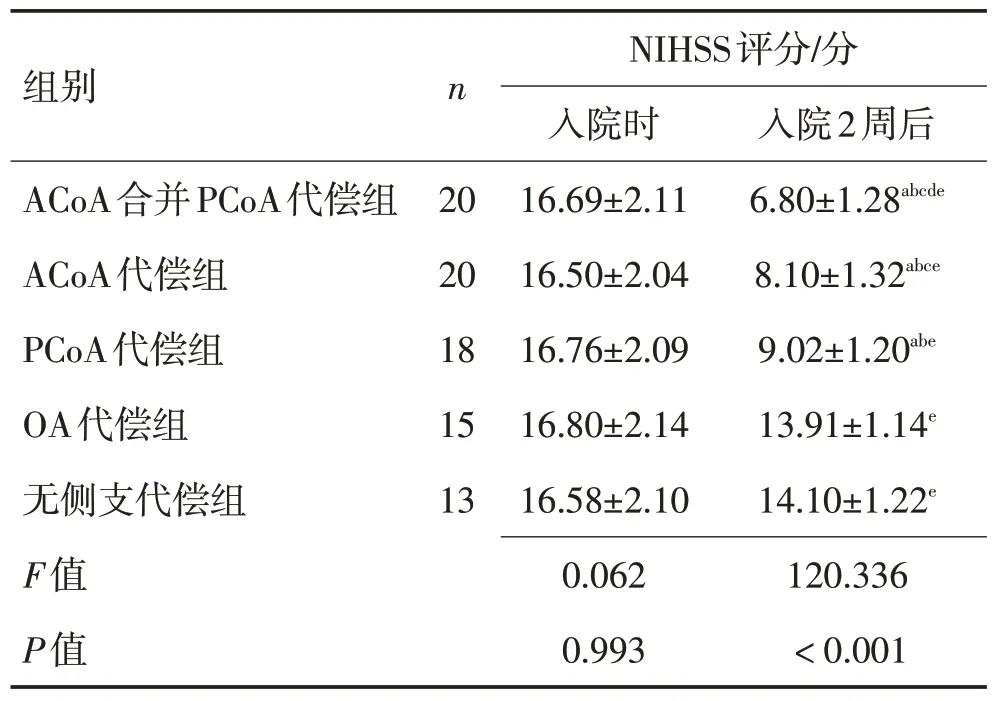
表2 各侧支代偿组入院前后NIHSS评分比较 (±s)Table 2 Comparison of NIHSS scores before and after admission in each collateral compensation group (±s)
注:与无侧支代偿组比较,aP<0.05;与OA代偿组比较,bP<0.05;与PCoA 代偿组比较,cP<0.05;与AcoAD 代偿组比较,dP<0.05;与入院时比较,eP<0.05
组别n NIHSS评分/分入院时16.69±2.11 16.50±2.04 16.76±2.09 16.80±2.14 16.58±2.10 0.062 0.993入院2周后6.80±1.28abcde 8.10±1.32abce 9.02±1.20abe 13.91±1.14e 14.10±1.22e 120.336<0.001 ACoA合并PCoA代偿组ACoA代偿组PCoA代偿组OA代偿组无侧支代偿组F值P值20 20 18 15 13
2.3 相关性分析将所有患者入院2 周后脑血流动力学参数与NIHSS 评分进行相关分析,结果显示:入院2 周后Vs、Vd、Vm 与NIHSS 评分呈负相关(r=—0.344、—0.356 和—0.339,P<0.05),PI、RI 和NIHSS评分呈正相关(r=0.360和0.329,P<0.05)。
2.4 不同预后患者脑血流动力学参数比较预后良好和不良组患者入院时脑血流动力参数比较差异无统计学意义(P>0.05);预后良好和不良组患者入院2 周后脑血流动力参数较入院时改善(P<0.05);预后良好组入院2 周后Vs、Vd 和Vm 明显高于预后不良组(P<0.05),而PI 和RI 明显低于预后不良组(P<0.05)。见表3。
表3 预后良好组和预后不良组患者入院前后脑血流动力参数比较 (±s)Table 3 Comparison of cerebral hemodynamic parameters before and after admission in the patients with good and poor prognosis (±s)

表3 预后良好组和预后不良组患者入院前后脑血流动力参数比较 (±s)Table 3 Comparison of cerebral hemodynamic parameters before and after admission in the patients with good and poor prognosis (±s)
注:与入院时比较,aP<0.05
组别预后良好组预后不良组F值P值n 68 18 Vs/(cm/s)入院时50.21±7.01 50.18±6.69 0.016 0.987入院2周后65.30±6.10a 59.39±6.12a 3.653<0.001 Vd/(cm/s)入院时20.02±3.32 20.03±3.12-0.012 0.991入院2周后40.32±5.36a 32.20±5.01a 5.790<0.001 Vm/(cm/s)入院时36.43±4.20 36.22±4.18 0.189 0.851入院2周后53.20±5.10a 40.98±5.09a 9.043<0.001 PI入院时0.83±0.12 0.83±0.11 0.000 1.000入院2周后0.47±0.08a 0.66±0.09a-8.728<0.001 RI入院时0.60±0.07 0.60±0.08 0.000 1.000入院2周后0.38±0.07a 0.46±0.08a-4.184<0.001
3 讨论
脑卒中是全球范围内引起死亡的第二大原因,也是引起后天残疾的第一大原因。流行病学调查发现,目前中国脑卒中发病风险较高,并呈现逐年升高的趋势。据推测,2030 年中国脑卒中发生率将较2010 年升高50%左右[6-10]。大面积脑梗死是脑卒中的常见类型,其病情相对危重,所累及的脑功能区域较大,患者的预后也较差[11-13]。早期明确诊断、早期积极治疗对改善大面积脑梗死患者预后有益。脑侧支循环是脑供血血管发生严重狭窄或闭塞时,两个动脉系统之间形成压力梯度,动脉之间形成吻合支或新生血管形成吻合支进行代偿,使缺血的脑组织得到灌注代偿[14-16]。
侧支循环包括一级侧支循环、二级侧支循环及三级侧支循环。TCD可对一级侧支循环中的ACoA、PCoA 开放情况进行检测。采用TCD 检测脑梗死患者脑血流,可实时监测脑血管血流动力学改变,并能观察侧支循环代偿,并根据颅底断面的血流信号、速度、频谱形态等指标评价脑血管狭窄程度、判断预后[17-20]。本研究发现,入院2周后大脑中动脉Vs、Vd和Vm 比较:ACoA 合并PCoA 代偿组>ACoA 代偿组>PCoA代偿组>OA代偿组>无侧支代偿组;入院2周后大脑中动脉PI、RI比较:ACoA合并PCoA代偿组<PCoA 代偿组、OA 代偿组和无侧支代偿组。这一结果提示,ACoA 合并PCoA 代偿患者TCD 脑血流动力学参数改善明显更好。这是由于一级侧支循环是最主要的脑供血代偿途径,在缺血早期即可形成。二级侧支循环是在一级侧支循环不能满足需求时开放,包括眼动脉、软脑膜动脉。三级侧支循环是动脉再生和新生血管吻合支,新生血管形成较慢,多在脑梗死数日后才能建立[21-23]。ACoA 合并PCoA 代偿的侧支循环更加充分,对脑组织血流灌注的代偿作用更好,因此脑血流动力学参数改善明显[24]。
NIHSS 评分是评价神经功能缺损的重要工具,入院2周后NIHSS评分比较中,ACoA合并PCoA代偿组<ACoA 代偿组<PCoA 代偿组<OA 代偿组、无侧支代偿组。本研究将所有患者入院2 周后脑血流动力学参数与NIHSS评分进行相关分析,结果显示:入院2 周后Vs、Vd、Vm 与NIHSS 评分呈负相关,PI、RI和NIHSS 评分呈正相关。上述结果提示,TCD 脑血流动力学参数与大面积脑梗死颅内侧支循环代偿、神经预后存在相关性。ACoA合并PCoA代偿患者神经功能缺损程度明显更轻。这是由于侧支循环的建立可保护缺血半暗带细胞,减轻神经功能缺损。此外良好的侧支循环还能延长溶栓治疗时间窗,缩小梗死核心区域范围,从而降低神经功能缺损程度、减轻病残程度。
本研究还观察大面积脑梗死患者的预后,发现与预后不良患者相比,预后良好患者入院2周后Vs、Vd和Vm更高而PI和RI更低。这一结果提示入院2周后患者的脑血流动力学参数较好者预后更好,在今后的临床工作中可将脑血流动力学参数作为预测患者预后的辅助指标。
TCD脑血流动力学参数与大面积脑梗死颅内侧支循环代偿、神经预后存在相关性,有侧支代偿及预后良好患者其TCD脑血流动力学参数明显改善。
