人乳头瘤病毒和液基薄层细胞学单独和联合检测在子宫颈癌筛查中的临床价值
2023-05-26范凌晔汪春燕曾严芳刘尧芳
范凌晔,汪春燕,曾严芳,刘尧芳
1.西南医科大学附属医院妇科(泸州646000);2.四川省妇科及乳腺疾病治疗中心(泸州646000);3.西南医科大学附属医院 生殖中心(泸州 646000)
根据世界卫生组织统计报告,2020 年全世界有604 127例子宫颈癌新病例和341 831例女性子宫颈癌死亡[1]。在美国以及全球范围内,半个多世纪以来,宫颈细胞学检测,从初期的巴氏细胞学(Pap)检测,到近期的液基细胞学检测,一直是子宫颈癌筛查的基础,在减轻这种疾病的负担方面非常有效。子宫颈癌的发生和进展是多因素共同作用的复杂过程[2],但以16 型和18 型为主的高危型人乳头瘤病毒(high risk-HPV,hr-HPV)的持续感染,是几乎所有子宫颈癌的病因[3]。从人乳头瘤病毒(human papillomavirus,HPV)感染到发展为子宫颈癌之间有较长时间,所以通过筛查能够有效减少子宫颈癌的发病率和死亡率。尽管HPV 感染在健康成人中很常见[4],但只有一小部分感染持续存在并进展为子宫颈癌[5-6]。宫颈癌前病变会持续多年,且30岁以下妇女人群中的自行消退的比例很高[7]。子宫颈癌筛查的主要目的是检测癌前病变;次要目的是发现早期浸润性子宫颈癌并进行及时治疗[3]。由于高危HPV 感染是子宫颈癌的主要致病因素,因此临床引入HPV检测用于子宫颈癌筛查[8],首先用于与细胞学联合检测,随后作为独立的筛查检测手段[9-10]。
在国内,高危型HPV 检测和细胞学检查仍然是子宫颈癌筛查的主要方法。本研究回顾性分析西南医科大学附属医院4 723例妇科就诊病人的临床资料,以探讨液基薄层细胞学检查(Thin-Prep cytology test,TCT)及hr-HPV检测在宫颈病变筛查中的临床价值。
1 资料和方法
1.1 一般资料
回顾性分析2020年6月至2021年9月在西南医科大学附属医院妇科就诊的病人。纳入标准:年龄超过18岁,有性生活史,症状、查体等分析疑似宫颈病变者,行HPV 检测、液基细胞学后转诊阴道镜检测者。排除标准:子宫切除史、盆腔放射史、妊娠者。最终纳入共计4 723例。本研究得到了西南医科大学附属医院医学伦理委员会批准[ZYFYLS2020(76)]。
1.2 HPV基因分型检测
根据门诊医生诊断和液基细胞学检查结果,对液基细胞学检查不典型鳞状上皮细胞(atypical squamous epithelial cells of undermined significance,ASC-US)以上采用HPV 基因分型检测。HPV 基因分型检测采用导流杂交基因芯片技术(广东凯普生物科技股份有限公司),共检测23种HPV基因型,包括高危型15 种,分别是HPV 16、18、31、33、35、39、45、51、52、56、58、59、66、68和82;低危型共8种,包括HPV 6、11、40、42、43、44、53和81。检测步骤见参考文献[11]。
1.3 薄层液基细胞学检测TCT
使用细胞采集器在病人宫颈鳞柱交界处采集细胞,然后使用Thin Prep2000 系统对保存液中收集到的脱落细胞进行相关处理,最后进行固定和染色。TCT诊断根据2001 年美国国家肿瘤研究学会制定的Bethesda诊断标准。TCT检查结果分类包括:①正常及炎症(negative for intraepithelial ledion or malignancy,NILM);②不典型鳞状上皮细胞(atypical squamous epithelial cells of undermined significance,ASC-US);③非典型鳞状细胞不除外上皮内高度病变(atypical squamous cells cannot exclude HSIL,ASC-H);④不典型腺细胞(atypical glandular cells AGC);⑤低度鳞状上皮内病变(low grade squamous intraepithelial lesion LSIL);⑥高度鳞状上皮内病变(high grade squamous intraepithelial lesion,HSIL);⑦子宫颈癌(cervical cancer,CC)。本研究中TCT结果≥ASC-US为异常(阳性)。
1.4 阴道镜检查和宫颈活检
对转诊阴道镜的病例检查时,如发现异常则对异常区域进行镜下定位活检,获得的活检标本甲醛固定,石蜡包埋,并用苏木精-伊红染色。由病理医师进行阅片并给出组织学报告。宫颈上皮内瘤变(cervical intraepithelial neoplasia grade,CIN)病理分级:①宫颈炎;②轻度宫颈上皮内瘤变(CIN1);③中度宫颈上皮内瘤变(CIN2);④重度宫颈上皮内瘤变(CIN3);⑤CC。以病理诊断结果CIN1级及以上确定为病理学阳性。
1.5 统计学分析
使用SPSS 26.0 进行数据处理及统计学分析。研究对象年龄为正态分布,采用表示;采用χ2检验比较组间差异;采用多因素非条件logistic 回归模型分析高危型HPV 感染的相关因素,以P<0.05 为差异具有统计学意义。
2 结果
2.1 总体资料情况
共计纳入4 723 例,年龄18~88 岁,平均年龄(43.86±10.84)岁,中位年龄为45 岁,其中18~29 岁494(10.46%),30~39岁1 187(25.13%),40~49岁1 577(33.39%),50~59 岁1 181(25.01%),60~88 岁284(6.01%);未绝经3 305(70%),绝经1 418(30%);孕次0~17(3.42±1.90)次;产次0~8(1.66±0.98)次。
2.2 HPV感染情况
4 723 例中,HPV 阴性占11.60%(548/4723),阳性占88.4%(4 175/4 723),共检出15种高危亚型和8种低危亚型,其中高危HPV 占85.84%(4 054/4 723),低危HPV 占2.56%(121/4 723),单一亚型感染占65.11%(3 075/4 723),多重感染占23.29%(1 100/4 723),HPV 阳性(χ2=23.330,P<0.001)、高危HPV(χ2=25.144,P<0.001)和多重感染(χ2=169.426,P<0.001)在不同年龄组间的差异具有统计学意义,见表1。
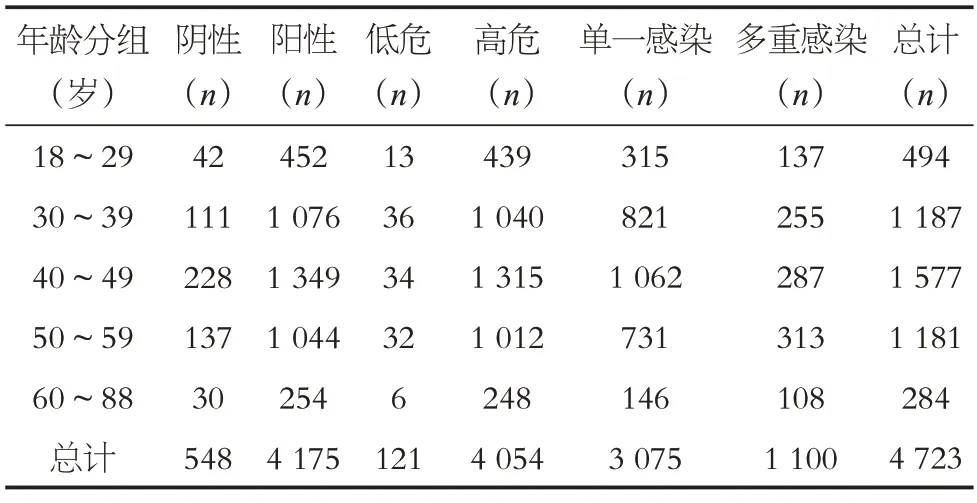
表1 不同年龄组中HPV感染病例(n)状况Table 1 Basic status of HPV infection in different age groups
2.3 TCT检出情况
TCT 检出NILM 共2 885 例,占61.08%(2 885/4 723),宫颈细胞学ASCUS以上占38.92%(1 838/4 723),包 括Ca 占1.27%(60/4 723)、HSIL 占3.39%(160/4 723)、LSIL 占6.46%(305/4 723)、AGC-US 占0.83%(39/4 723)、ASC-H占4.07%(192/4 723)、ASC-US占22.91%(1 082/4 723);细胞学结果在是否高危HPV 感染(χ2=397.923,P <0.001)和单一感染(χ2=352.180,P<0.001)的组间差异存在统计学意义,见表2。
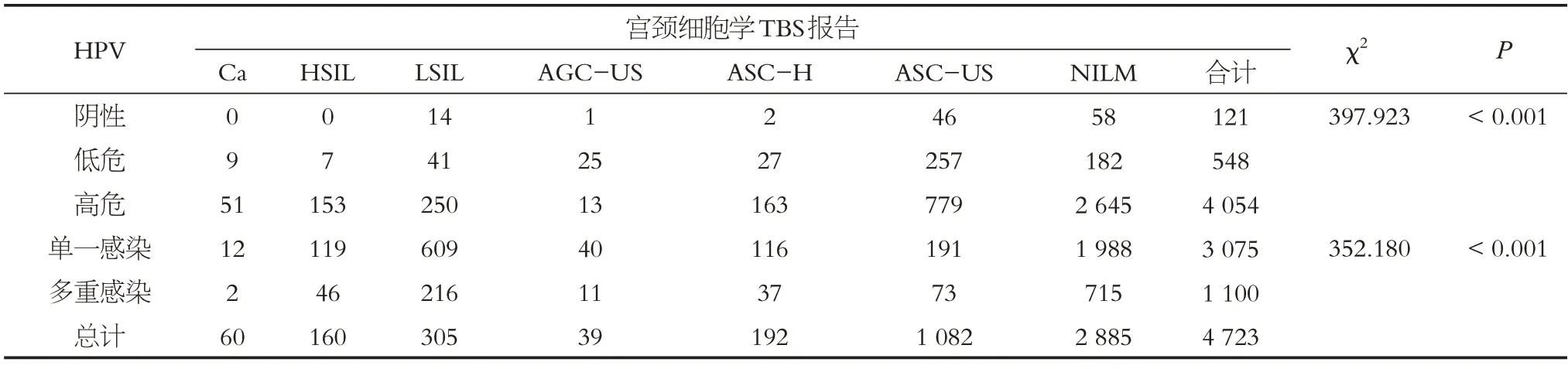
表2 宫颈细胞学与HPV感染状态分布Table2 Distribution of cervical cytology and HPV infection status
2.4 宫颈组织学检查结果
阴道镜下活检,病理诊断宫颈炎3 521 例,CIN1 以上1 202 例,其中子宫颈癌(Ca)占2.01%(95/4 723),CIN3 占6.61%(312/4 723),CIN2 占4.04%(191/4 723),CIN1 占12.79%(604/4 723),在检出的95 例子宫颈癌中,30 岁以下年龄组1 例(1.05%),30~39 岁年龄组8例(8.42%),40~49 岁年龄组28 例(29.47%),50~59岁年龄组32 例(33.68%),60~88 岁年龄组26 例(27.37%),明显可见40岁以上妇女是子宫颈癌的高发人群,见表3。
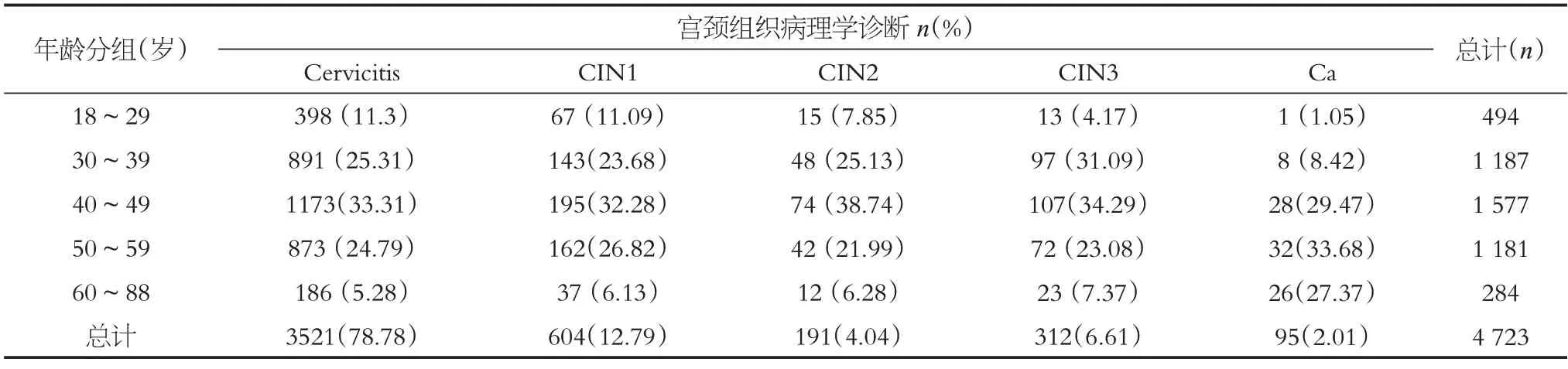
表3 不同年龄组的宫颈组织病理学结果Table3 Histopathological findings of the cervix in different age groups
子宫颈癌中,除HPV66型未检出,其余高危亚型都有检出,检出率最高的的是HPV16 型(54/95)、18 型(15/95)、52 型(11/95)、58 型(7/95)和59 型(4/95);以HPV16和18型合计,在子宫颈癌中的检出率是68.42%(65/95),在CIN3中的检出率是56.09%(175/312),其他不同级别的宫颈组织学病理结果中,HPV 亚型的检出情况详见表4。

表4 不同宫颈组织病理学病例高危HPV亚型的检出情况Table 4 Detection of high-risk HPV subtypes in different cervical histopathology cases
2.5 TCT、高危HPV及联合检测的特异度和敏感度
宫颈组织病理学CIN1+判定为阳性,共1 202 例,对应的TCT ASCUS 以上检查阳性706 例,高危HPV 阳性1 104 例,联合检测(TCT+HPV)阳性1 177 例。据统计数据计算可知,对于CIN1+,TCT 检测的敏感度为58.74%,特异度为67.85%;高危HPV 检测的敏感度为91.85%,特异度为16.21%;联合检测的敏感度为97.92%,特异度为6.11%。对于子宫颈癌,TCT检测的敏感度为53.68%,特异度为99.81%;高危HPV 检测的敏感度为87.37%,特异度为14.20%;联合检测的敏感度为93.68%,特异度为14.13%,见表5。
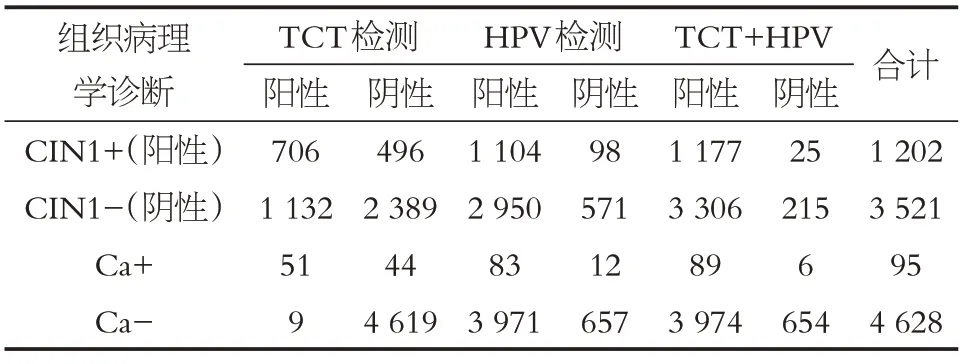
表5 TCT、HPV及联合检测对CIN1+的检出情况Table 5 Detection of CIN1+by TCT,HPV and combined tests
3 讨论
3.1 子宫颈癌的筛查
子宫颈癌筛查传统上以宫颈细胞学为基础,但鉴于HPV 感染与子宫颈癌发生之间的病因学关系,HPV检测被提议作为一种替代筛查检测。TCT、HPV筛查、阴道镜活检等具有不同优劣,相比组织病理检验结果,均具有一定的差异,存在漏诊现象。阴道镜检查识别HSIL+病例的准确率为69.7%。检测HSIL 及以上(HSIL+)的阳性预测值、阴性预测值、敏感性和特异性分 别 为 35.53%、64.47%、42.35% 和 77.60%[12]。SCHIFFMAN等[13]发现在一小部分癌前病变(3.5%)和癌症(5.9%)病例中出现HPV 阴性/细胞学阳性结果。细胞学阴性而HPV阳性的女性患CIN3+的风险很大。需要进行活检,以诊断HSIL[14]。PULKKINEN 等[15]研究发现hrHPV检测在宫颈内腺体病变筛查中比细胞学检查更能预测结果。研究认为:虽然HPV 检测不太可能漏检CIN2+和CIN3+病例,但这些检测会导致更多不必要的转诊;HPV阴性比细胞学阴性风险低,因为细胞学检测假阴性的可能性更大,这可能导致治疗不及时[16]。国内外多项研究表明,采用多种筛查手段联用的方法能够提高子宫颈病变的诊断准确率。HPV16/18基因分型和反射细胞学分类的联合检测在CIN3+检出上具有更高的敏感性[17]。
本研究以宫颈组织病理学报告结果为金标准,比较了TCT、高危HPV 及其联合检测手段在子宫颈癌病变诊断中的效果;对于CIN1+,TCT 检测的敏感度低于高危HPV 检测,特异度高于高危HPV 检测,联合检测的敏感度相比单一检测有所提高。对于子宫颈癌,TCT、高危HPV 检测和联合检测的特异度及敏感度具有相仿的变化。相似研究中,HUSAIYIN[18]将活检结果作为金标准,TCT+HR-HPV 检测的敏感性最高(89.8%),其 次 是TCT(79.9%)和HR-HPV 检 测(49.2%);联合检测筛查结果与活检结果的一致性最高,是子宫颈癌和癌前病变更好的筛查方法。
也有研究推荐将HPV检测作为子宫颈疾病初筛的优选手段[19]。初次HPV 筛查具有高灵敏度(95%);阴性结果使得延长筛查间隔具有更高的安全性;不仅在检测腺体病变和腺癌前体方面更有效,而且更适用于疫苗接种人群[9,20]。ASCCP建议妇女在25 岁时开始子宫颈癌筛查,并首选在65岁之前每5 年进行一次HPV检测和细胞学联合检测或每三年进行一次细胞学检查[21];不建议对21 岁以下的女性或65 岁以上有足够的阴性筛查结果历史的女性进行筛查[22]。研究发现HR-HPV 检测将CIN2/3 诊断的检出率提高了30%[23]。针对子宫颈癌筛查方式的比较涉及经济成本、医疗效益、不同人口统计、年龄组差异等等,由于国情不同,难以提供明确的全球建议。实际临床中,需要考虑不同子宫颈癌筛查方式的差异,以帮助病人选择最佳筛查方法[24]。近年来也发现了一些具有潜力的检测方法,比如lncRNA ABHD11-AS1 可以作为判断子宫颈癌预后的分子标志物[25]。
3.2 子宫颈癌与HPV
WANG 等[26]研究发现6 种最主要的基因型为HPV 52、58、16、53、56 和33。两种人乳头瘤病毒(HPV)类型(16 和18)导致近50%的高级别子宫颈癌前病变[1]。YANG 等[27]和李丽等[28]的研究均发现HPV52是最常见的亚型,其次是HPV16、HPV58。本研究中在全体病例中检出率前五的高危HPV是52、16、58、18、51型;在95例宫颈癌中检出率最高的HPV亚型是16、18、52、58和59 型,根据表5 中的数据,16 和18 型合计的检出率为68.42%,16、18、52、58和59型合计的检出率为83.16%,据此可认为在HPV16、18、52、58 型应当优先作为HPV阳性中分流转诊阴道镜的亚型。这不仅与上述WANG,YANG等的研究发现类似,也得到了GILHAM[29]、杨佳等[30]]部分观点的支持,除了16和18型HPV外,识别HPV 亚型31、33、45、52 和58 的高危HPV 检测可用于分类以及初筛。
4 结论
40 岁以上妇女是宫颈癌的高发人群;根据其在宫颈癌中的高检出率,HPV 检测时应当将16、18、52、58型作为HPV 阳性分流转诊阴道镜;TCT 和高危HPV 联合检测能够提高对CIN1+和宫颈癌筛查的敏感度。
