腹腔镜超声检查在困难腹腔镜胆囊切除术中的应用价值
2023-04-29刘春龙张健吴盼盼宋坤崔涛任魁梧杨锐于江涛
刘春龙 张健 吴盼盼 宋坤 崔涛 任魁梧 杨锐 于江涛

摘 要:目的 探讨腹腔镜超声(laparoscopic ultrasonography,LUS)在困难腹腔镜胆囊切除术(laparoscopic cholecystectomy,LC)中的应用价值及肝外胆道系统的扫描方法。方法 60例LC因急性、萎缩性、坏疽性胆囊炎以及疑合并有胆总管结石而被定义为困难LC患者,术中采用彩色多普勒腹腔镜超声仪进行扫描,根据扫描结果行LC或进一步治疗。结果 60例患者在LUS下顺利完成手术,其中急性胆囊炎52例、萎缩性胆囊炎6例、坏疽性胆囊炎2例;4例急性胆囊炎患者术中因发现合并胆总管结石而行LC联合腹腔镜下胆总管切开取石术,1例急性胆囊炎患者因胆囊三角区粘连严重行中转开腹手术。所有行LUS患者术中及术后无相关并发症发生,术中扫描可清晰显示肝内外胆道结构。结论 LUS技术在困难LC中具有良好的应用价值,在避免胆道损伤(bile duct injury,BDI)、降低结石残留率方面可起关键作用。
关键词:腹腔镜超声;困难腹腔镜胆囊切除术;胆道损伤
中图分类号:R657.42;R615
文献标志码:A
Value of laparoscopic ultrasonography in difficult laparoscopic cholecystectomy
LIU Chunlong ZHANG Jian WU Panpan SONG Kun CUI Tao REN Kuiwu YANG Rui YU Jiangtao
(1. Department of Hepatobiliary and Pancreatic Surgery, Fuyang Peoples Hospital, Anhui Medical University, Fuyang 236000, China; 2. Department of Neurosurgery, Seventh Clinical College of China Medical University, Fushun 113000, China)
Abstract: Objective To investigate the value of laparoscopic ultrasound (LUS) in difficult laparoscopic cholecystectomy (LC) and the scanning method of intra-and extra-hepatic biliary system. Methods Sixty patients with LC defined as difficult LC due to acute, atrophic, or gangrenous cholecystitis and suspected combined common bile duct stones were scanned intraoperatively using color Doppler laparoscopic ultrasonography, and LC or further treatment was performed according to the scan results. Results The operation of 60 patients were successfully performed by using LUS. Among them, 52 had acute cholecystitis, 6 had atrophic cholecystitis, and 2 had gangrenous cholecystitis. Four patients with acute cholecystitis underwent LC combined with laparoscopic choledochotomy and lithotripsy because of combined choledocholithiasis, and 1 patient with acute cholecystitis underwent intermediate open surgery because of serious adhesions in the gallbladder triangle. All patients underwent LUS without complications during and after the surgery, and intraoperative scans could clearly show the biliary structures inside and outside the liver. Conclusion The LUS technique has good application in difficult LC and can play a key role in avoiding bile duct injury and reducing the rate of stone retention.
Key words: laparoscopic ultrasound; difficult laparoscopic cholecystectomy; bile duct injury
膽囊炎是腹腔镜下胆囊切除术(laparoscopic cholecystectomy,LC)的绝对适应证,手术操作时,分离胆囊三角,避免胆道损伤(bile duct injury,BDI)是LC的关键。然而,困难LC患者往往因各种因素导致胆囊三角区域粘连、解剖结构混乱,盲目手术会增加手术风险[1]。腹腔镜超声(laparoscopic ultrasonography,LUS)的出现可以较好地解决上述问题。
1 资料与方法
1.1 一般资料
收集2020年1月到2022年8月在安徽医科大学附属阜阳人民医院行困难LC的60例患者,其中,男性22例,女性38例;年龄26~85(57.3±5.7)岁。术前均完善肝功能、肝胆彩超、上腹部CT检查,如有胆源性胰腺炎、胆红素升高或B超、CT提示胆总管扩张>8 mm时,则行磁共振、胰胆管造影检查,进一步明确有无胆总管结石。纳入标准:(1)急性胆囊炎发作72 h内行LC术;(2)萎缩性或坏疽行胆囊炎;(3)术前检查疑有胆总管结石。排除标准:(1)术前检查明确有胆管结石、胆管炎;(2)凝血功能障碍或合并严重的心、肝、肾等器质性疾病不能耐受手术者;(3)术中解剖结构清晰或有确切证据表明胆管无结石残留。
1.2 仪器与方法
1.2.1 LUS
LUS选用丹麦BK Medical ApS公司的1202型彩色多普勒超声诊断扫描仪,探头末端可屈曲90°扫描范围为180°,可选频率5~12 MHz。
1.2.2 LC
气静复合麻醉后,建立气腹(压力14 mmHg左右),然后置入套管及腹腔镜,再分别于剑突下、右肋下置入套管,放置腹腔镜器械。初步分离胆囊周围组织,于剑突下套管处放LUS探头。分别探查肝内胆管、胆囊、胆总管及胆囊三角区域。对于存在胆管结石的患者,可行腹腔镜下胆道探查取石或肝部分切除术;对于胆囊三角粘连严重解剖不清的患者,可暂时不处理三角区域,先使用穿刺针吸尽胆汁后逆行切除胆囊。对于胆囊三角解剖尚清楚且无变异的患者,了解胆道走行后解剖出胆囊管及胆囊动脉并钳夹、切断,近端使用可吸收夹,电凝钩自肝缘浆膜下剥离胆囊,胆囊床放置负压引流管一根,右上腹戳孔引出后固定,术毕。
1.2.3 术后治疗
无特殊情况下术后常规应用抗炎药物2~3 d;术后第1、3天复查肝功能;引流量<20 mL/d且引流液颜色清亮或为淡血性时复查肝胆彩超,报告无异常予以拔管。
2 结果
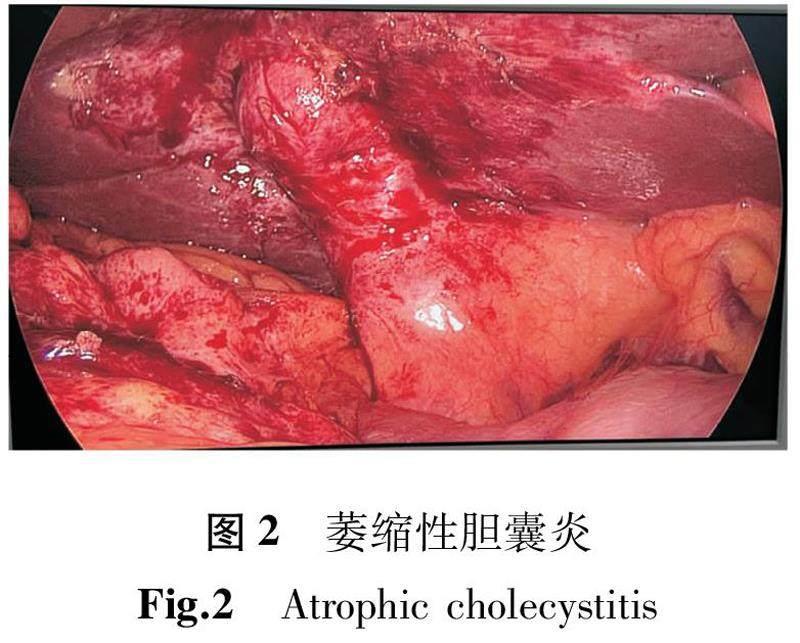
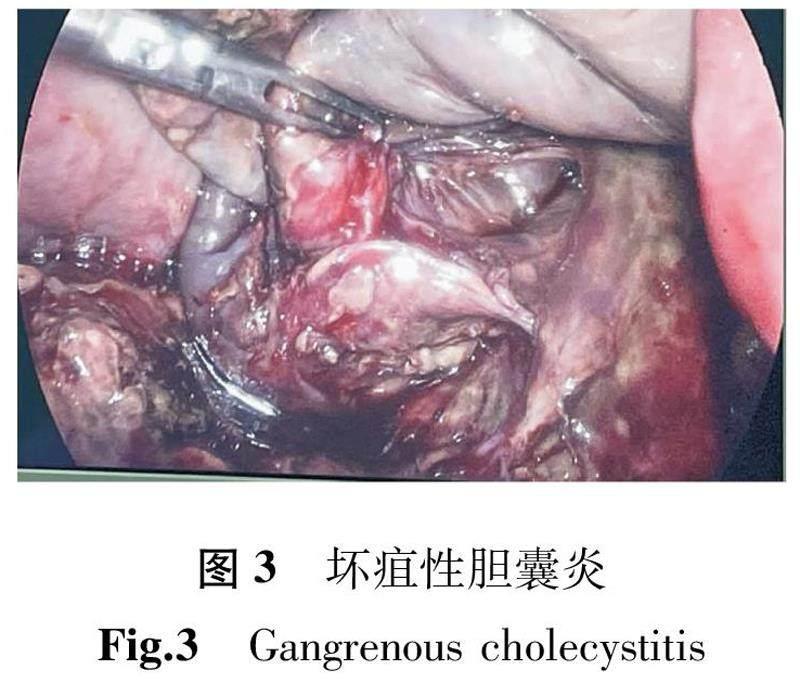
60例患者中59例在LUS下顺利完成LC,LC术中镜下或LUS发现的复杂情况包括:52例急性胆囊炎(图1)、6例萎缩性胆囊炎(图2)、2例坏疽性胆囊炎(图3);1例急性胆囊炎患者因三角区粘连严重而中转开腹(图4);4例急性胆囊炎患者因发现胆总管结石行LC联合腹腔镜下胆总管切开取石术(其中2例为泥沙样结石)。除1例行中转开腹手术外,其余患者手术时间为35~112 min,中位手术时间为55 min。术中出血量10~200 mL,中位出血量60 mL,均未输血;均留置腹腔引流管,每日引流量10~300 mL,中位引流量为65 mL,出院前均拔出;术中扫描时间5~20 min,平均7.2 min,肝外胆管、门静脉、肝静脉及下腔静脉全部显示;术后住院3~7 d,中位数4 d,所有患者均順利出院;术后1个月复查肝胆彩超或腹部CT,9例失访,其余均未发现结石残留或BDI。
3 讨论
随着腹腔镜技术的普及,LC已成为治疗胆囊疾病的首选术式。相较于传统开腹手术,LC的优势已经得到广泛认可,但BDI率仍高达0.3%~0.6%,其中71%~97%的患者是因为肝外胆道解剖结构不明确、辨识不清所导致[2-4]。特别是对于困难LC的患者,胆囊三角区往往因为各种原因而解剖不清,盲目解剖容易造成BDI。因此,如何有效避免BDI成为LC术的关键。
以往,对术中胆道探查通常选择术中胆道造影(intraoperative cholangiography,IOC),但是,IOC的前提是暴露胆总管,对于是否能降低BDI的风险仍存在争议。另外,IOC往往只能显示孤立而静态的肝外胆管,无法得到更有价值的壶腹、胆囊管与肝外胆管之间三维、动态的解剖位置关系。其他一些因素,如操作耗时较长、对造影剂过敏、需要高功率透视机等也限制着IOC在临床的使用。
LUS技术的应用为上述问题提供一个很好的解决方案。LUS技术兴起于1990年代,广泛用于肝胆胰外科、胃肠外科、血管外科等多个领域,特别对肝胆手术有着显著的指导作用。随着手术器械和手术技术的不断发展,LUS和LC的结合已然成为腹腔镜外科的重要组成部分。一方面,LUS可直接与靶向器官接触,与体外超声相比,可有效避免腹壁组织和胃肠道气体的影响,全方位多角度地进行扫描。另一方面,LUS技术简单快捷、成本低,术中根据实际需要进行LUS检查,可实时快速了解胆道系统情况,并且可以在手术过程中重复使用,没有辐射风险,更适合孕妇或年轻患者。LUS技术的临床效果也得到广泛证实,2017年,DILI等[5]进行的一项关于LUS在胆囊切除术中作用的研究,其结果表明,LUS在显示胰外胆道解剖结构时灵敏度为92%~100%,胰腺段为73.8%~98.0%,可有效避免91%困难LC患者中转开腹。
另外,有研究表明,10%~15%的胆囊结石患者合并胆管结石,术前的一些检查,如肝胆彩超诊断胆总管结石的敏感度和特异度仅为73%、91%,腹部CT也只能达到为50%~88%和84%~98%[6-8]。虽然这些检查可以在一定程度上发现胆管结石的存在,但无法达到100% 的准确度,因此术前检查容易漏诊一部分胆管结石患者。OLSEN等[9]在一项前瞻性非随机性研究表明,即使术前通过内镜逆行胰胆管造影取石,术中仍发现12%的患者合并胆管结石残留。对于胆管结石的检测,LUS 和IOC的敏感性分别为80%~96%和75%~100%[10-15],这些研究结果证实,LUS至少等于或优于IOC。因此,一些专家建议当不能确定使用IOC能否准确诊断胆管结石时,可选择LUS进行确诊[16]。特别对于泥沙样结石,因为其特殊的理化性质,术前检查不易发现。本研究统计的60例困难LC中,1例术前未报胆总管结石,3例术前报告疑似胆总管结石,术中行LUS均被证实合并胆总管结石,后4例患者均行LC联合腹腔镜下胆总管切开取石术后顺利恢复出院,这也说明术前的相关影像学检查并不能完全发现结石的存在,对于术前检查疑似胆总管结石或术中发现胆总管增粗的患者行LUS是非常有必要的。
整个手术过程中,LUS检查是至关重要的一步。其中,对肝内的扫描检查相较容易,首先将探头定位在肝脏上(图5),以肝脏V段所在位置作为超声窗,缓慢将探头移动至肝脏Ⅳ段上,后逐渐向上移动,于肝脏第Ⅳ段下方可见到左右肝管汇合,此时,肝内胆管结构大部分可清晰显示,其中,左右肝管汇合部的扫描是肝内检查的难点,可选择经脐部通道扫查,将探头置于S4段下方与左右肝管水平相平行的地方,左右调节探头角度即可得到左右肝管汇合部纵切面图像。对胆囊的检查主要有经肝间接扫描和胆囊直接扫描2种方式(图6),其各有利弊,经肝扫描可有效避免腹腔内CO2的影响,但对于胆囊颈部的显示效果有限,而经胆囊直接扫描最大的问题是受腹内气体影响大,完整的显示胆囊比较困难,借鉴其他团队采取向肝下注入适量生理盐水的方法,使胆囊经及壶腹部的显像得到显著改善。肝外胆管的扫描是整个扫描过程的重点,首先,将探头置于肝十二指肠中部(图7),找到肝门部3个管状解剖结构:胆总管、肝固有动脉和门静脉,因为在显示屏上显示的这3个管状结构是横向的超声窗,而胆总管和肝动脉直径又相对较细,因此可在腹侧与较粗大的门静脉相对应,从而显示出特征性的“米老鼠征”。随后,操作者将探头经十二指肠韧带缓慢向十二指肠方向移动,并保持超声窗在一个平面上,此时整个胰腺上端的胆管都可完整显现,术者此时的重点应放在寻找结石及胆泥上,通常结石有强回声,在超声图像的底层会伴声影,而胆泥超声图像上一般显示碎屑样回声,其后方通常不伴声影。胰腺上端的胆管扫描完成后,胆管进入胰腺实质内,对于此段的扫描,本中心的经验是将探头固定在与十二指肠上缘相邻的位置(图8),然后缓慢顺时针转动镜头,此时可追踪显示直到胆管进入十二指肠。因为受胰腺的影响,胰内段胆管结石的检查率显著低于胰腺上端,胰内段胆管的扫描成为整个肝外胆管扫描的难点[17-18]。很多中心也尝试较多方法来解决这一问题,如使用探头下压十二指肠以达到排尽十二指肠内空气的目的、经鼻胃管向十二指肠内注射生理盐水、将胆囊管切开后向胆总管内注入生理盐水等方法。在实践中借鉴罗丁团队的方法,将探头经Winslow孔伸入,连续转动探头,得到胆总管下端的各个横切面或斜切面超声窗,更进一步,可向肝下注水,得到的胆管扫描图像质量更高。本组术中发现的4例胆总管结石,其中1例就是使用肝下注水的方法,胰内胆管均显示清晰。最后扫描胆囊三角解剖结构,将探头置于肝十二指肠中部(图7),随后向上移动探头,直至胆囊管与胆总管连接处清晰显示,以此来判断胆囊三角解剖有无异常、确定胆囊管夹闭及离断的位置。操作过程中如果显示不清晰,可使用分离钳向外侧牵拉胆囊管,使胆囊管与胆总管形成垂直的位置关系后扫描。
胆囊管与肝总管的汇合部位较容易变异,当胆囊管于肝总管的正前方、后方或左侧汇合时,分离胆囊管时容易损伤肝总管及胆总管,而将胆总管误认为是胆囊管进行离断是行LC时最常见的BDI方式[19]。一旦发生BDI,势必都会增加手术难度,给患者和术者造成沉重的精神压力,增加患者的痛苦和经济负担,并增加医患纠纷发生的风险。LUS和IOC都曾被用于了解胆道结构,既往的一些研究表明,相较于LUS、IOC似乎更占优势[20-21]。根据临床经验,IOC可以清晰直观地显示整个胆道系统,对胆囊管、肝总管及胆总管的解剖辨认更加准确,而LUS一次只能显示一个平面的图像,视野比较局限。本组统计的60例困难LC未发现胆道变异的患者,可能与样本量较少有关。因此,综合既往经验及研究结果对于胆道变异的患者,更推荐使用IOC。
在预防BDI方面,BIFFL等[22]的一项关于LC后胆管并发症发生率的研究表明,常规应用LUS无相关胆管并发症的发生,而未应用LUS胆道并发症的发生率为2.5%,其中包括0.8%的胆总管损伤率和 0.7%的胆总管残石率。另外一项多中心的研究显示,在1 381例LC中应用 LUS,無BDI发生并避免了6%的病人中转开腹[23]。本中心统计的60例患者术中均未发现BDI,术后1个月复查,随访的51例患者未发现结石残留或BDI,与既往的研究结果相符[22-23]。
本中心根据对LUS的使用经验,总结如下:(1)对于解剖结构清楚及术前明确存在胆管结石的患者无需常规使用LUS。(2)LUS因为没有了腹壁组织对距离的限制,术中可通过提高扫描频率来提高图像分辨率。(3)术中超声窗的选择可根据实际需求灵活应用,无特定顺序。综上,LUS技术安全可靠,操作便捷。
参考文献:
[1]SEBASTIAN M, RUDNICKI J. Laparoscopic ultrasound and safe navigation around the shrunken gallbladder[J]. Journal of Laparoendoscopic & Advanced Surgical Techniques, 2021, 31(4): 390-394.
[2]HOGAN N M, DORCARATTO D, HOGAN A M, et al. Iatrogenic common bile duct injuries: increasing complexity in the laparoscopic era: a prospective cohort study[J]. International Journal of Surgery, 2016, 33 Pt A: 151-156.
[3]WAY L W, STEWART L, GANTERT W, et al. Causes and prevention of laparoscopic bile duct injuries: analysis of 252 cases from a human factors and cognitive psychology perspective[J]. Annals of Surgery, 2003, 237(4): 460-469.
[4]CONNOR S, GARDEN O J. Bile duct injury in the era of laparoscopic cholecystectomy[J]. British Journal of Surgery, 2006, 93(2): 158-168.
[5]DILI A, BERTRAND C. Laparoscopic ultrasonography as an alternative to intraoperative cholangiography during laparoscopic cholecystectomy[J]. World Journal of Gastroenterology, 2017, 23(29): 5438-5450.
[6]王軍强, 杨民. 腹腔镜术中超声对胆总管探查的指导价值[J]. 系统医学, 2020, 5(4): 76-78.
[7]GURUSAMY K S, GILJACA V, TAKWOINGI Y, et al. Ultrasound versus liver function tests for diagnosis of common bile duct stones[J]. Cochrane Database of Systematic Reviews, 2015, 2015(2): CD011548.
[8]TSENG C W, CHEN C C, CHEN T S, et al. Can computed tomography with coronal reconstruction improve the diagnosis of choledocholithiasis?[J]. Journal of Gastroenterology And Hepatology, 2008, 23(10): 1586-1589.
[9]OLSEN A K, BJERKESET O A. Laparoscopic ultrasound (LUS) in gastrointestinal surgery[J]. European Journal of Ultrasound, 1999, 10(2/3): 159-170.
[10]TRANTER S E, THOMPSON M H. A prospective single-blinded controlled study comparing laparoscopic ultrasound of the common bile duct with operative cholangiography[J]. Surgical Endoscopy and Other Interventional Techniques, 2003, 17(2): 216-219.
[11]CATHELINE J M, TURNER R, PARIES J. Laparoscopic ultrasonography is a complement to cholangiography for the detection of choledocholithiasis at laparoscopic cholecystectomy[J]. British Journal of Surgery, 2002, 89(10): 1235-1239.
[12]MACHI J, TATEISHI T OISHI A J, et al. Laparoscopic ultrasonography versus operative cholangiography during laparoscopic cholecystectomy: review of the literature and a comparison with open intraoperative ultrasonography1[J]. Journal of the American College of Surgeons, 1999, 188(4): 360-367.
[13]SIPERSTEIN A, PEARL J, MACHO J, et al. Comparison of laparoscopic ultrasonography and fluoro-cholangiography in 300 patients undergoing laparoscopic cholecystectomy[J]. Surgical Endoscopy and Other Interventional Techniques, 1999, 13(2): 113-117.
[14]BIRTH M, EHLERS K U, DELINIKOLAS K, et al. Prospective randomized comparison of laparoscopic ultrasonography using a flexible-tip ultrasound probe and intraoperative dynamic cholangiography during laparoscopic cholecystectomy[J]. Surgical Endoscopy and Other Interventional Techniques, 1998, 12(1): 30-36.
[15]THOMPSON D M, ARREGUI M E, TETIK C, et al. A comparison of laparoscopic ultrasound with digital fluorocholangiography for detecting choledocholithiasis during laparoscopic cholecystectomy[J]. Surgical Endoscopy, 1998, 12: 929-932.
[16]JAMAL K N, SMITH H, RATNASINGHAM K, et al. Meta-analysis of the diagnostic accuracy of laparoscopic ultrasonography and intraoperative cholangiography in detection of common bile duct stones[J]. Annals of the Royal College Surgeeons of England, 2016, 98(4): 244-249.
[17]NASSAR A H M, MIRZA A, QANDEEL H, et al. Fluorocholangiography: reincarnation in the laparoscopic era—evaluation of intra-operative cholangiography in 3635 laparoscopic cholecystectomies[J]. Surgical Endoscopy and Other Interventional Techniques, 2016, 30(5): 1804-1811.
[18]BRECHT S V, KRIEGER Y S, STOLZENBURG J U, et al. A new concept for a Single Incision Laparoscopic Manipulator System integrating intraoperative Laparoscopic Ultrasound[C]//2016 IEEE International Conference on Robotics and Biomimetics (ROBIO). Qingdao: IEEE, 2017: 51-56.
[19]DAVIDOFF A M, PAPPAS T N, MURRAY E A, et al. Mechanisms of major biliary injury during laparoscopic cholecystectomy[J]. Annals of Surgery, 1992, 215(3): 196-202.
[20]TEEFEY S A, SOPER N J, MIDDLETON W D, et al. Imaging of the common bile duct during laparoscopic cholecystectomy: sonography versus videofluoroscopic cholangiography[J]. American Journal of Roentgenology, 1995, 165(4): 847-851.
[21]R?THLIN M, LARGIADR F. The anatomy of the hepatoduodenal ligament in laparoscopic sonography[J]. Surgical Endoscopy and Other Interventional Techniques, 1994, 8(3): 173-180.
[22]BIFFL W L, MOORE E E, OFFNER P J, et al. Routine intraoperative Laparoscopic ultrasonography with selective cholangiography reduces bile duct complications during Laparoscopic cholecystectomy[J]. Journal of the American College of Surgeons, 2001, 193(3): 272-280.
[23]MACHI J, OISHI A J, TAJIRI T, et al. Routine laparoscopic ultrasound can significantly reduce the need for selective intraoperative cholangiography during cholecystectomy[J]. Surgical Endoscopy and Other Interventional Techniques, 2007, 21(2): 270-274.
