地佐辛静脉麻醉在腹腔镜下胃癌手术患者中的应用效果及安全性
2022-12-24孙业建刘威李喜龙
孙业建,刘威,李喜龙
郑州大学附属肿瘤医院/河南省肿瘤医院1麻醉与围术期医学科,2免疫治疗科,郑州 450008
胃癌是消化系统中常见的恶性肿瘤,近年来中国胃癌的发病率呈逐渐上升趋势[1-2]。手术治疗早期胃癌能够有效切除病灶,获得理想预后,胃癌根治术后长期生存的患者逐渐增多[3-5]。随着中国全民健康意识的不断提高,胃癌的早期检出率逐年提升,使得更多的胃癌患者获得了早期手术治疗的机会。传统胃癌手术为开放术式,于直视下切除胃癌病灶,但手术创伤大,术中出血量多,腹腔直接暴露范围大且时间长,导致患者术后恢复难度高,部分患者难以耐受[6-8]。随着腹腔镜技术的完善,腹腔镜下胃癌手术逐渐获得广泛应用。腹腔镜能够清晰显示胃癌病灶并可放大显示,从而提高手术切缘的精准率,为降低术后复发率奠定了良好基础。腹腔镜下胃癌手术未直接暴露腹腔,减轻了对腹腔内脏器的干扰,且具有微创、出血量少、术后易恢复等优势。但腹腔镜手术仍属于有创性治疗,需要在麻醉下开展。胃癌患者自身免疫功能较弱,手术麻醉药物对患者的不良影响较为明显,特别是手术后半程随着时间的推移,可能会出现麻醉不足的情况,且患者术后疼痛程度严重,易引起较为明显的应激反应,对术后恢复不利。传统阿片类镇痛药物不良反应较大,在术中需严格控制其应用剂量。地佐辛属于新型阿片类镇痛药物,镇痛效果理想,于手术结束前30 min应用地佐辛能够保障手术麻醉效果,且不良反应少,有利于维持手术全程患者生命体征平稳,减轻患者术后疼痛,从而降低术后应激反应。本研究探讨地佐辛静脉麻醉在腹腔镜下胃癌手术患者中的应用效果及安全性,现报道如下。
1 资料与方法
1.1 一般资料
选取2020年1月至2022年1月于郑州大学附属肿瘤医院接受腹腔镜下胃癌根治术治疗的胃癌患者。纳入标准:①符合《胃癌规范化诊疗指南(试行)》[9《]腹腔镜胃恶性肿瘤手术操作指南(2007版)》[10]中胃癌的诊断标准和腹腔镜下胃癌根治术要求;②接受腹腔镜下胃癌根治术,经病理检查确诊为胃癌;③年龄≥18岁;④围手术期临床资料完整。排除标准:①合并其他恶性肿瘤;②合并重要脏器功能不全或严重病变;③合并血液系统疾病;④既往有认知功能障碍、精神疾病史;⑤存在沟通障碍或阅读障碍;⑥术后立即转院;⑦各种原因导致疼痛阈值异常;⑧既往有酗酒史、镇痛镇静类药物依赖史、吸毒史。依据纳入和排除标准,本研究共纳入116例患者。根据手术麻醉用药方案的不同将患者分为常规组和观察组,每组58例,常规组患者采用常规麻醉,观察组患者在常规麻醉的基础上于手术结束前30 min静脉注射地佐辛。常规组中,男 33例,女 25例;年龄 42~78岁,平均(62.48±5.05)岁;美国麻醉医师协会(American Society of Anesthesiologists,ASA)分级:Ⅰ级31例,Ⅱ级27例;体重指数18.96~24.86 kg/m2,平均(21.93±1.37)kg/m2。观察组中,男34例,女24例;年龄41~79岁,平均(62.52±5.13)岁;ASA分级:Ⅰ级29例,Ⅱ 级29例;体重指数18.79~24.78 kg/m2,平 均(21.81±1.26)kg/m2。两组患者的性别、年龄、ASA分级及体重指数比较,差异均无统计学意义(P>0.05),具有可比性。本研究经医院伦理委员会审批通过,所有患者均知情同意并签署知情同意书。
1.2 麻醉及镇痛方法
全部患者均接受腹腔镜下胃癌根治术治疗,均由同一组手术医师完成操作。于麻醉前30 min给予苯巴比妥钠100 mg及阿托品0.5 mg肌内注射。监测生命体征,包括血压、心率、血氧、心电图等。麻醉诱导:给予咪达唑仑0.08~0.12 mg/kg,舒芬太尼 0.1~1.0 μg/kg,依托咪酯 0.2~0.6 mg/kg,顺苯磺酸阿曲库铵0.15 mg/kg,静脉注射。肌肉松弛满意后行气管插管进行机械通气。麻醉维持:给予丙泊酚4~8 mg(/kg·min)静脉滴注,舒芬太尼5~10 μg、顺苯磺酸阿曲库铵7 mg,间断式静脉注射;麻醉维持过程中将Narcotrend指数保持在40~50,并据此调整丙泊酚输注速率。
常规组于切皮前10 min给予0.5%罗哌卡因20 ml浸润麻醉,于手术结束前30 min给予2 ml生理盐水静脉注射。
观察组依据《地佐辛术后镇痛专家建议(2018)》[11]联合应用地佐辛。于切皮前10 min给予0.5%罗哌卡因20 ml浸润麻醉,于手术结束前30 min给予地佐辛10 mg静脉注射。
两组患者术后均采用患者自控静脉镇痛(patient controlled intravenous analgesia,PCIA),舒芬太尼2 μg/kg,盐酸雷莫司琼0.3 mg,加入至0.9%氯化钠注射液100 ml中;PCIA首次负荷量1.5 ml,随后为1.5 ml/h匀速泵注,患者根据疼痛程度自行按压PCA键控制追加药物,按压1次的给药量为1.0 ml,锁定时间为每次15 min。
1.3 观察指标及评价标准
①分别于麻醉诱导前 5 min(T0)、术毕(T1)、拔管即刻(T2)、拔管后 10 min(T3)、拔管后 30 min(T4)记录两组患者的生命体征指标,包括心率、收缩压、舒张压。②分别于术后即刻及术后12、24、48 h评估两组患者的疼痛程度和认知功能。采用视觉模拟评分法(visual analogue scale,VAS)[12]评估疼痛程度,VAS评分为0~10分,评分越高表明疼痛程度越严重。采用简易精神状态量表(minimental state examination,MMSE)[13]评估认知功能,MMSE评分为0~30分,评分≥27分为认知功能正常,评分越低表明认知功能障碍越严重。③分别于术前1天、术后1天抽取两组患者静脉血,3000 r/min离心10 min,获得血清,采用放射免疫法检测皮质醇(cortisol,Cor)水平,采用硫代巴比妥酸法检测丙二醛(malondialdehyde,MDA)水平,采用酶联免疫吸附试验检测肾上腺素(epinephrine,E)、去甲肾上腺素(norepinephrine,NE)水平。④比较两组患者的苏醒质量和术后舒芬太尼用量,苏醒质量指标包括苏醒期躁动程度、睁眼时间、拔管时间。采用Ricker镇静-躁动评分[14]评估苏醒期躁动程度。Ricker镇静-躁动评分为1~7分,1分为不能唤醒,7分为危险躁动,评分越高表明躁动越严重。⑤统计两组患者术后麻醉相关不良反应发生率。
1.4 统计学方法
采用SPSS 25.0软件对数据进行统计分析。计量资料以均数±标准差(±s)表示,组间比较采用t检验;计数资料以例数和率(%)表示,组间比较采用χ2检验;以P<0.05为差异有统计学意义。
2 结果
2.1 生命体征指标的比较
T0、T1、T2、T4时刻,两组患者的心率比较,差异均无统计学意义(P>0.05);T3时刻,观察组患者的心率明显低于常规组,差异有统计学意义(P<0.01)。T0、T1、T4时刻,两组患者的收缩压、舒张压比较,差异均无统计学意义(P>0.05);T2、T3时刻,观察组患者的收缩压、舒张压均低于常规组,差异均有统计学意义(P<0.05)。(表1)

表1 各时间点两组患者生命体征指标的比较
2.2 疼痛程度和认知功能的比较
术后即刻及术后12、24、48 h,观察组患者的VAS评分均低于常规组,术后即刻及术后12、24 h,观察组患者的MMSE评分均高于常规组,差异均有统计学意义(P<0.05)。(表2)
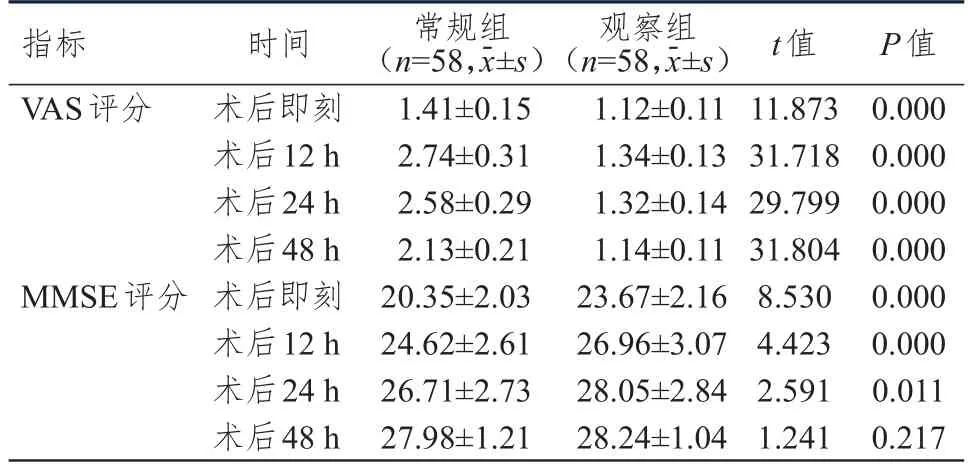
表2 术后不同时间两组患者VAS、MMSE评分的比较
2.3 应激反应指标的比较
术前,两组患者的 Cor、MDA、E、NE 水平比较,差异均无统计学意义(P>0.05);术后,两组患者的Cor、MDA、E、NE水平均高于本组术前,观察组患者的Cor、MDA、E、NE水平均低于常规组,差异均有统计学意义(P<0.05)。(表3)
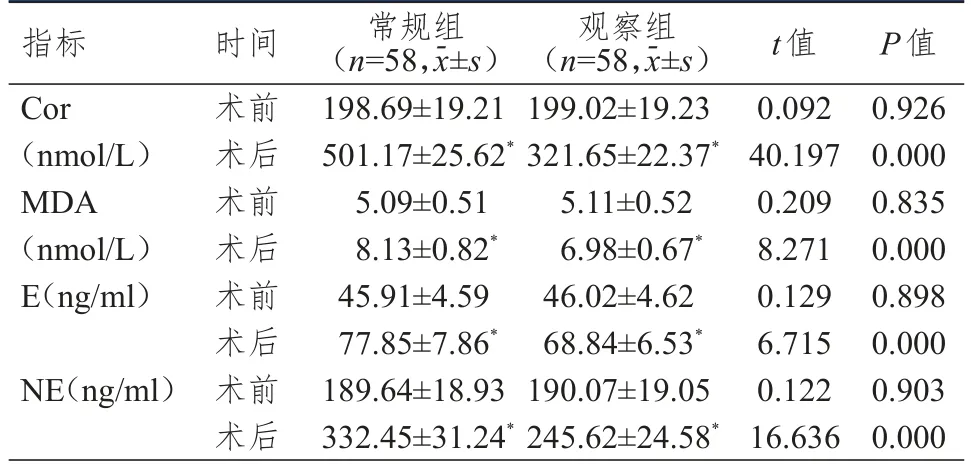
表3 手术前后两组患者应激反应指标的比较
2.4 苏醒质量和术后镇痛药物用量的比较
两组患者的睁眼时间、拔管时间比较,差异均无统计学意义(P>0.05);观察组患者Ricker镇静-躁动评分明显低于常规组,术后舒芬太尼用量明显少于常规组,差异均有统计学意义(P<0.01)。(表4)
表4 两组患者苏醒质量和术后镇痛药物用量的比较(±s)
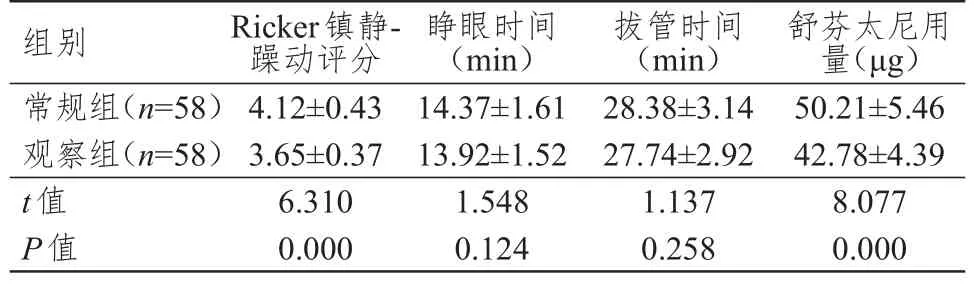
表4 两组患者苏醒质量和术后镇痛药物用量的比较(±s)
常规组(n=58)观察组(n=58)t值P值4.12±0.43 3.65±0.37 6.310 0.000 14.37±1.61 13.92±1.52 1.548 0.124 28.38±3.14 27.74±2.92 1.137 0.258 50.21±5.46 42.78±4.39 8.077 0.000
2.5 不良反应发生情况的比较
观察组患者的不良反应总发生率为8.62%(5/58),与常规组患者的17.24%(10/58)比较,差异无统计学意义(χ2=1.914,P=0.166)。(表5)

表5 两组患者的不良反应发生情况[n(%)]
3 讨论
胃癌是消化系统中常见的恶性肿瘤,具有较高的发病率[15]。手术切除是胃癌的主要治疗方案,手术切除胃癌病灶、清扫相关淋巴结能够有效控制病情进展,预防复发,实现延长患者生存时间的目标[16-17]。多数胃癌患者可通过手术治疗获得理想预后。腹腔镜下胃癌根治术具有未直接暴露腹腔、微创、术中出血量少、术后易恢复等优势。目前腹腔镜下胃癌根治术已经成为胃癌治疗的首选术式,但其仍属于有创性治疗,仍需在麻醉下施术,且术后仍可诱发不同程度的应激反应。因此,选择更为合理优化的麻醉方案对维持患者术中生命体征平稳、减轻术后应激反应均具有重要意义。腹腔镜下胃癌手术需要建立气腹,并在腹腔镜显示系统下通过操作孔完成手术操作,手术过程较为复杂,手术时间也较长。因此,在手术的后半程易出现麻醉不足的情况。既往主要采用追加阿片类镇痛药物满足手术麻醉的需要。但传统阿片类药物的不良反应较多,应用剂量需严格控制。
地佐辛属于新型阿片类镇痛药物,同时具有一定的镇静作用。地佐辛是一种κ受体激动剂,同时也是一种μ受体拮抗剂[18-19]。地佐辛激动κ受体后可发挥强效中枢性镇痛、镇静功效,与阿片类药物吗啡的功效持平,但其呼吸抑制作用仅为吗啡的50%,因此地佐辛具有较高的安全性。地佐辛对于脊神经反射形成的疼痛具有良好的镇痛作用,同时还可缓解内脏神经反射形成的不适感,有效提高患者术后舒适度。地佐辛对μ受体具有激动、拮抗双向调节作用,能够维持患者术中胃肠道平滑肌的松弛状态,从而有效预防术后恶心、呕吐的发生。苏醒期躁动是手术麻醉的常见术后表现。躁动通常于麻醉苏醒期急性发生,目前其具体机制尚不明确,但认为苏醒期躁动多与中枢神经系统的异常抑制相关,患者意识恢复后觉醒激活系统的中枢功能未能同步恢复,从而出现躁动。既往临床中多使用咪达唑仑、芬太尼等药物缓解苏醒期躁动,但其不良反应较为显著。地佐辛具有良好的镇痛作用,且呼吸抑制与药物依赖的发生率较低,于手术结束前30 min用药不仅能够保障手术麻醉效果,还可有效减轻术后苏醒期躁动程度。
本研究结果表明,与常规组相比,观察组患者术中、术后的心率和血压水平更为平稳,可减轻血流对患者血管内皮组织的冲击,从而降低血管内皮损伤的发生风险,还可辅助降低患者术后应激反应程度。经对比可知,观察组患者术后各时间点的疼痛程度评分均低于常规组,提示地佐辛具有更好的术后镇痛功效。术后即刻及术后12、24 h观察组患者的认知功能评分均高于常规组,提示地佐辛对患者认知功能的影响更为轻微。杨艳和陈鹏[20]的研究认为,腹腔镜胃癌根治术麻醉中应用地佐辛有助于减轻麻醉对患者认知功能的干扰,并可降低术后疼痛程度,本研究结论与其相符。本研究结果表明,两组患者术后Cor、MDA、E、NE水平均有所升高,这与正常的一过性手术应激反应相关。观察组患者术后Cor、MDA、E、NE水平均低于常规组,提示观察组患者术后应激反应程度相对较轻,有利于术后恢复。两组患者的睁眼时间、拔管时间比较,差异均无统计学意义(P>0.05),提示手术结束前30 min应用地佐辛不会导致麻醉过深而影响患者术后苏醒。观察组患者Ricker镇静-躁动评分低于常规组,提示地佐辛能够有效减轻患者苏醒期躁动程度。两组患者术后不良反应总发生率比较,差异无统计学意义(P>0.05)。分析其原因主要与本研究纳入病例数较少有关,但同时也提示在腹腔镜胃癌手术中应用地佐辛不会导致手术麻醉风险升高,地佐辛安全可行。
综上所述,地佐辛静脉麻醉能够维持腹腔镜下胃癌手术患者术中生命体征平稳,有效减轻患者术后苏醒期躁动,缓解术后疼痛,从而减轻应激反应,且用药安全。
