胃下入路腹腔镜治疗感染性胰腺坏死的临床疗效
2022-12-21冯峰徐晨杨智凯赵伟红李昂张敬坡王威孙月瑶李永李凤山刘建华
冯峰 徐晨 杨智凯 赵伟红 李昂 张敬坡 王威 孙月瑶 李永 李凤山 刘建华
1河北医科大学第一医院肝胆胰腺中心,石家庄 050000;2河北医科大学第二医院肝胆外科,石家庄 050000
SAP患者早期合并器官功能衰竭,病情凶险,后期如合并感染性胰腺坏死(infected pancreatic necrosis, IPN),病死率高达30%[1]。IPN延期清创的理念现已深入人心,外科处理感染灶的时机尽量掌握到胰腺炎发病4周以后[2-5]。2010年发表于新英格兰医学杂志的PANTER研究[6]将胰腺炎外科治疗引领进入进阶式(step-up)微创时代,从经皮穿刺或经胃穿刺升级至腹膜后入路胰腺坏死组织清除术的升阶梯治疗方案成为治疗的主流方式,但不是唯一手段。笔者所在单位结合自身腹腔镜肝胆胰外科的优势,开展腹腔镜手术治疗IPN,并首创经胃下入路清除小网膜囊区域感染灶,取得了较好的疗效,现对其技术要点和临床疗效进行总结分析。
资料与方法
一、一般资料
回顾性分析2020年10月至2021年10月间河北医科大学第一医院肝胆胰腺中心和河北医科大学第二医院肝胆胰外科收治的6例行胃下入路腹腔镜手术治疗的SAP并发IPN患者临床资料。纳入标准:(1)符合2012年改良亚特兰大急性胰腺炎诊断标准[7];(2)影像学检查提示胰腺或胰周出现气泡征;(3)感染灶仅位于小网膜囊区域(图1)。排除标准:(1)已于外院行手术治疗;(2)术前合并消化道瘘、出血、肠梗阻等并发症;(3)严重器官功能障碍,无法耐受手术者。本研究经医院伦理委员会批准,所有患者及家属均签署知情同意书。
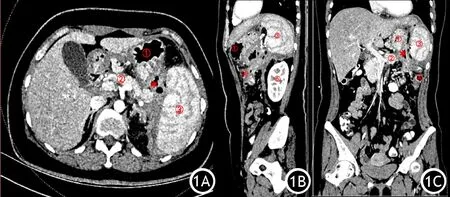
图1 感染性胰腺坏死典型小网膜囊区域术前CT图像。1A为横断面,胰尾强化欠均匀,周围脂肪间隙模糊、液体积聚,渗出液密度高于胆汁,内含气泡,考虑不均匀脂肪坏死混杂脓液可能性大;1B为矢状面,渗出液主要位于胃结肠韧带后方即小网膜囊内,导致肾前筋膜增厚但尚未突破筋膜;1C为冠状面,胰腺周围渗出范围上界靠近肝缘,下界可及结肠脾曲,左界靠近脾脏,右界未及门静脉主干
二、治疗方法
AP患者非手术治疗方案遵循急性胰腺炎诊治指南(2021版)[8],发病48 h内积极给予患者液体复苏;在胃肠功能耐受的情况下,入院后24~72 h实施经口或肠内营养,无法耐受经口饮食则选用鼻胃管或鼻空肠管进行肠内营养支持;无明显坏死组织感染证据,治疗原则以非手术为主。胰腺坏死合并感染时需要手术治疗。IPN外科干预指征遵循急性胰腺炎诊治指南(2014版)[9]:胰腺坏死合并脓毒血症,CT检查出现气泡征,细针穿刺涂片或培养发现细菌真菌。手术治疗遵循延期、引流和清创的原则。手术干预时机应至少延迟到发病4周以后。一旦发现IPN征象立即行抗感染治疗,维护重要脏器功能,症状改善后行手术治疗。若患者一般情况尚可耐受微创手术,则行腹腔镜手术治疗。
三、胃下入路腹腔镜手术方式
1.直视下打戳卡孔:麻醉成功后患者取平卧位,靠近脐下缘做纵行切口偏向左侧长度20 mm,采用直视下逐层分离的方式进入腹腔,腹膜和白线层预置2-0可吸收缝线(17 mm,1/2弧),置入10 mm戳卡作为观察孔。调整患者体位为头高30°,左侧高15°。以观察孔和病灶位置连线为轴镜像依次分布术者副操作孔(5 mm)、术者主操作孔(12 mm)、助手副操作孔(5 mm)和助手主操作孔(10 mm)。
2.胃结肠韧带自右侧向左侧分离:术者左手向上提拉镰状韧带下方胃前壁,助手向足侧偏左侧牵拉胃结肠韧带,术者右手操纵超声刀靠近胃壁做胃网膜血管弓内分离(图2A),胃壁出血点可通过电钩强制电凝止血(能量级别为3档40J),若效果欠佳可采用4-0可吸收缝线(22 mm,1/2弧)缝扎止血,尽量不用结扎夹。术者左手向上提拉胃结肠韧带附着胃壁处,继续靠近胃后壁分离。胃结肠韧带受胰腺炎症累及导致挛缩变韧,但小网膜囊内结肠系膜和胃后壁浆膜之间粘连不重,钝性分离尚可。沿胃壁向贲门方向继续游离到感染性坏死所在位置,可见黄白色脓液流出(图2B)。感染性坏死腔内壁满布肉芽组织,靠近脾门处存在脾血管分支,因胰腺炎症累及,小血管裸露水肿,吸引器触之易出血。小切口打开脓腔后,可采取“冲洗为主,吸引为辅”的策略,洗净脓腔。若已发生出血,在靠近脓腔开口的位置通过电凝止血(能量级别为3档40J),也可通过纱布压迫暂时止血,因此时切口较小,脓腔内出血点常无法接近。
3.降结肠外侧自足侧向头侧分离:结肠融合筋膜附着在肾前融合筋膜前方,结肠融合筋膜与肾前融合筋膜附着部的最外方止点即为Toldt′s线,即结肠系膜内黄色脂肪与侧腹壁白色筋膜层之间的界线。自脾下缘寻找相对正常(质地柔软)的降结肠部分,沿Toldt′s线由足侧向头侧游离降结肠,越过结肠脾曲后横断大网膜,从头侧向足侧延伸扩大切口,充分敞开脓腔。黄色双套管头部置入脓腔(图2C),越过横结肠自患者右侧下腹壁戳卡孔引出并固定,白色硅胶管置于结肠脾曲后方,沿左侧结肠旁沟自左下腹壁戳卡孔引出并固定(图2D)。接生理盐水持续冲洗,乳胶管依靠虹吸作用自然引流(图3)。
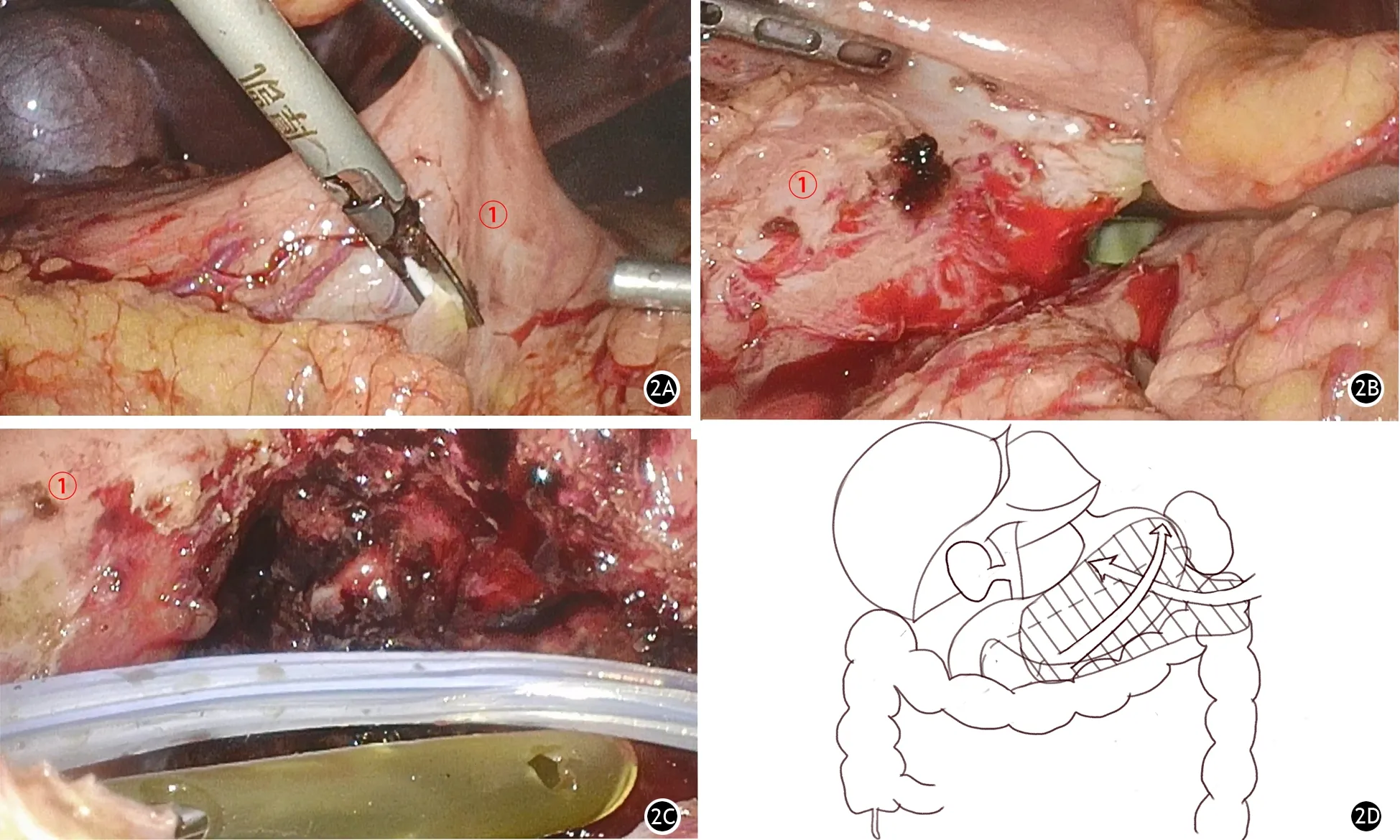
图2 胃下入路腹腔镜手术治疗小网膜内感染性胰腺坏死路径。2A 超声刀靠近胃壁做胃网膜血管弓内分离,尽量避免损伤结肠;2B 沿胃大弯向贲门侧解剖,暴露感染性坏死所在位置,可见黄白色脓液流出;2C 黄色双套管和白色硅胶管交叉放置于病灶内,形成对冲体系;2D 感染性胰腺坏死解剖路径模式图

图3 自然引流式双套管模式图。28号乳胶管头端间隔1~1.5 cm裁剪3~4个0.5 cm侧孔,内置入吸痰管,吸痰管头端超过乳胶管1 cm。箭头所示为冲洗、引流水流方向
四、观察指标
记录患者手术时间,术中出血量,术前和术后24 h、3 d、1周生命体征,炎症指标C反应蛋白水平、白细胞计数、中性粒细胞计数,术后胰瘘、心肺肾等器官功能衰竭、腹腔出血、腹腔感染、切口感染等并发症发生情况。
五、随访
术后每3个月门诊随访,如有腹痛、发热等情况发生随时来医院复查。记录患者术后完全恢复时间及并发症发生情况。随访时间截止至2021年12月。
六、统计学处理

结 果
一、一般资料
6例胰腺炎患者中男性4例,女性2例,中位年龄50(43.5,56.5)岁。病因为胆源性4例,高脂血症性2例。1例患者合并慢性肾病,1例合并糖尿病。术前1 d APACHEⅡ评分11.5(10.25,12.75)分,入院MCTSI评分8(7,8)分。
二、手术情况
6例胰腺炎患者IPN均位于小网膜囊区域,遵循胃下入路完成胰腺周围坏死组织清创。手术时间为65(52.5,85)min,术中出血量为20(25,37.5)ml,均为1次手术完成清创。术后3 d行腹部CT检查(图4),见胰尾部病灶较术前明显缩小,双套管和硅胶引流管均位于脓腔内,但仍可见少量小的坏死组织。

图4 腹腔镜手术清除感染性胰腺坏死后腹部CT图像。胰尾部病灶较术前明显缩小,双套管和硅胶引流管均位于脓腔内,形成“冲洗-引流”体系,清理手术难以消灭的小型脓灶
三、生命体征和炎症指标比较
术前与术后24 h、3 d、1周患者的体温、呼吸、脉博、CRP水平、白细胞及中性粒细胞计数差异均有统计学意义(P值均<0.05,表1)。

表1 6例感染性胰腺坏死患者术前、术后生命体征及炎症指标比较
四、并发症发生情况
6例患者中1例并发胰瘘,1例并发切口感染,未见心肺肾等器官功能衰竭、腹腔出血、腹腔感染等并发症。胰瘘患者术前MCTSI评分为10分,术后1周引流出灰白色胰液,其淀粉酶水平超过血清淀粉酶上限3倍,但可进食且无发热腹痛等症状,术后2周带管出院。切口感染患者术前合并糖尿病,围术期指尖血糖水平调控于5.6~11.2 mmol/L,术后3 d患者仍发热,敞开腹壁切口可见脓性液体流出,引流后体温渐降至正常。间断换药放置纱条引流,切口在术后3周左右愈合。
五、随访结果
胰瘘并发症患者在术后3个月左右经ERCP置入胰管支架行内引流术。术后约4个月复查,患者无发热、腹痛等症状,可正常进食;引流液呈无色透明状,量约2 ml/d,复查CT,术区未见明显积液,予以拔除腹腔引流管。除1例术前已合并糖尿病的患者,其他5例未见新发糖尿病。6例患者均未再发IPN。
讨 论
自2010年荷兰研究结果[6]发表以来,微创技术治疗IPN已经得到国内外学者的高度认可,但就采取何种具体形式,学界内尚未达成统一意见。首都医科大学宣武医院李非教授团队[10-11]推崇视频辅助腹膜后清创治疗和腹腔镜辅助经网膜囊胰腺坏死组织清除,新疆医科大学第一附属医院徐新建教授团队[12]选择腹部小切口低位置管引流术,华中科技大学同济医学院附属协和医院王春友教授团队[1]倾向于腹膜后入路胰腺坏死组织清除术,哈尔滨医科大学附属第一医院孙备教授团队[13]选择小切口胰腺坏死组织清除术(非视频辅助)。由于微创引流效果欠佳,有些患者病情可能进行性恶化或发生肠瘘、腹腔出血等严重并发症,因此东部战区总医院李维勤教授团队[14]认为开腹手术仍然是IPN的重要治疗措施,但要严格把握手术适应证。笔者认为,腹膜后入路治疗IPN适合治疗单侧病灶,若IPN同时涉及胰头、胰尾,则需要再做切口清创;且腹膜后入路在术中视野不清,易受出血等情况影响,故笔者单位结合自身腹腔镜微创外科的特点,创新性地进行胃下入路腹腔镜手术治疗IPN。IPN的微创治疗技术各有所长,集合各胰腺中心学科特色,针对患者具体病情进行个性化治疗,才能为患者带来最大获益。
腹腔镜手术治疗IPN既往应用受限,其顾虑包括:(1)腹腔入路导致腹膜后感染灶扩散,造成新发腹腔感染;(2)术中气腹压力可能影响循环、呼吸系统功能,加重全身症状[15]。但腹腔入路恰是腹腔镜手术治疗IPN的优势所在,其理由是:(1)外科进入微创时代后,国内多家大型胰腺中心外科医师业已开展了各种高难度腹腔镜胰腺手术,例如腹腔镜胰十二指肠切除术、腹腔镜胰体尾切除术等,均为腹腔镜入路,熟悉此入路途经的各重要组织结构,此为开展腹腔镜手术治疗IPN的先天优势;(2)“五孔法”为腹腔镜手术的常用戳卡布局方式,可一期手术处理多处感染灶,术者、助手多器械配合可降低手术难度,尤其是面临出血等突发情况时;(3)术中气腹压力设置为11~12 mmHg(1 mmHg=0.133 kPa),对于患者术后呼吸、循环功能常无明显影响,若患者术前呼吸、循环等重要脏器系统功能不全,常视为手术治疗的禁忌证,而先行穿刺等方式暂时减压,待感染中毒症状缓解后再行手术清创;(4)胰腺炎术后切口可能感染、愈合延迟或不愈合,相较于开腹或腹膜后手术切口,腹腔镜手术0.5~1 cm小切口处理更加从容,并且多次清创均可利用原腹壁切口;(5)腹腔镜手术理论上存在导致腹膜后感染扩散至腹腔可能性,除通过安置双套管引流外,在腹腔内适当位置如结肠旁沟或盆腔放置硅胶引流管及术后早期在腹腔内纤维包裹尚未形成时冲洗引流,均可将残存于腹腔的感染坏死组织引出。若管内无明显感染坏死物质则在术后早期(5 d内)拔除。
胃下入路腹腔镜手术的关键步骤为突破胃结肠韧带进入小网膜囊区域,要点为“紧挨胃壁”。从解剖学的角度来讲,胃网膜右动脉起自胃十二指肠动脉,进入胃结肠韧带两层之间,空腹状态下在距胃大弯1~2 cm处沿之左行,饱胃状态下贴近胃壁,多和胃网膜左动脉吻合。胃结肠韧带受胰腺炎症波及挛缩变韧,血管显示不清,稳妥的做法是紧靠胃壁分离,宁可损伤胃壁,务必保护结肠。如不慎损伤胃壁,可缝扎关闭瘘口,腔内留置胃管减压,腔外放置腹腔引流管。胃本身血流丰富,穿孔处易愈合。
手术治疗IPN并非彻底清除感染灶本身,技术上也无法达成此目标。IPN内部常含有块状固体坏死组织,感染灶内壁上多附着小脓肿、坏死组织和炎性肉芽组织,触之易出血。脾门附近脾动脉分支众多,成“扫帚”状分布,感染灶内血管周围脂肪结缔组织腐蚀坏死,血管裸露,如损伤出血则电凝或缝扎止血均困难;术中打开脓腔后,切不可盲目钳夹分离,应采取“冲洗为主,吸引为辅”的策略,去除感染灶主体,不必过分追求完全清除。妥善放置双套管和普通引流管,形成对冲体系,依靠人体自身愈合能力清除残余小感染灶。双套管冲洗引流是IPN术后引流的重要措施,包括主动引流和自然引流两种类型。主动引流接负压吸引,优势在于负压充分吸引附近感染坏死组织,促进炎症局限。本研究开展的腹腔镜手术中选择了自然引流而非主动引流,原因包括:(1)主动吸引多为粗大、质硬的硅胶引流管,经腹腔脏器间长时间放置硅胶引流管易压迫消化道导致肠瘘;(2)腹腔镜手术中引流管常沿腹腔脏器走行,乳胶管材质软符合要求;(3)脾门位置并不适合放置主动吸引,吸引力难以精准调控,易对周围细小血管造成损伤出血;(4)自然引流的缺点在于可能出现“进多出少”情况,故本研究在感染灶周围低垂部位安置硅胶引流管引流溢出冲洗液,术后5 d左右腹腔粘连形成可拔除硅胶管。
中国人民解放军总医院蔡守旺教授团队[16]根据解剖位置将IPN分为3型:Ⅰ型,感染灶位于胰腺区域;Ⅱ型,感染灶扩散至胰腺周围;Ⅲ型,感染灶扩散至腹膜后间隙。小网膜囊位于胰腺腹侧,和胰腺只隔一层后腹膜,胰尾在解剖上靠近脾门,无筋膜阻挡,胰腺炎发作后的炎性渗出向胰周扩散常累及小网膜囊和脾门区域,故胃下入路在腹腔镜手术治疗IPN中最为常用。本组6例患者均为小网膜囊病变,仅依靠胃下入路即完成清创。若患者感染灶累及广泛需联合多个入路,一期手术解决问题,减少患者身体和经济负担。
本研究尚存在一定缺陷,主要包括:(1)样本量小,缺乏术后长期随访结果;(2)“一步法”解决IPN,无进阶过程,笔者结合自身腹腔镜外科优势采用“一步法”策略,尽量用一次或尽量少的手术次数解决患者腹腔内的多个感染灶;(3)回顾性研究可能存在病例选择偏倚;(4)仅报道了胃下入路腹腔镜手术治疗IPN中的单个入路,后续系列研究将展示不同入路。
利益冲突所有作者声明无利益冲突
志谢本文手绘模式图来自河北省儿童医院小儿神经外科曹学会医师。
作者贡献声明冯峰:论文撰写;徐晨、杨智凯、赵伟红:数据收集,统计学分析;李昂、张敬坡、王威:研究酝酿、研究指导、工作支持;李凤山、刘建华:研究设计、研究指导、论文修改
