创伤性颈脊髓损伤术后神经源性休克的预后因素*
2022-11-22韩立云葛庆岗张佳男冯瑞龙
薛 磊 韩立云 葛庆岗 刘 洋 张佳男 冯瑞龙
(北京大学第三医院危重医学科,北京 100191)
创伤性脊髓损伤可导致永久性功能残疾甚至死亡[1]。颈脊髓损伤是最严重的脊髓损伤,可并发多种合并症,其中神经源性休克是较严重的并发症之一,发生率可高达53.6%[2]。由于脊髓损伤后交感神经张力丧失,副交感神经亢奋,表现为外周血管舒张导致低血压、心率缓慢,即神经源性休克。神经源性休克是脊髓损伤后循环障碍的一种分布型休克,由于低血压、心动过缓导致血流动力学的管理复杂,从而延迟手术干预,影响远期神经恢复的效果。神经源性休克持续的时间为2~6周甚至更长。创伤性颈脊髓损伤患者术后需要转入ICU继续治疗,治疗复杂。疼痛、焦虑和出血等因素会增加识别神经源性休克的困难。针对T6及以上水平的创伤性颈脊髓损伤术后患者,神经源性休克的早期识别及治疗对预后具有决定性作用[3]。本研究的目的是探讨创伤性颈脊髓损伤患者术后早期(术后2周内)并发神经源性休克的预后因素,以便识别危人群,早期发现,尽早进行干预,保证远期治疗效果。
1 对象与方法
1.1 研究对象
选取2017年1月~2021年12月我院因创伤性颈脊髓损伤术后住ICU的患者为研究对象,研究时间起点为脊髓损伤术后即刻。纳入标准:①因急性创伤性颈脊髓损伤入院进行手术;②术前无休克发生[4];③既往无慢性肾病史。排除标准:①合并胸椎损伤;②合并胸腹腔脏器损伤;③病历资料不全无法分析。本研究通过北京大学第三医院医学科学研究伦理委员会审批(M2022274),豁免知情同意签字。
共106例因创伤性颈脊髓损伤入ICU的患者,排除未进行手术6例,临床资料不全2例,家属签字中断治疗自行出院1例,最终共纳入97例。男79例,女18例。年龄21~82岁,(58.0±13.9)岁。受伤原因:车祸伤36例,摔伤42例,跌倒4例,坠落伤15例。急性生理与慢性健康评分(APACHE-Ⅱ)2~25,10.9±5.1。行CT检查及局部肢体功能检查,神经功能根据美国脊髓损伤协会(American Spinal Injury Association,ASIA)损伤系统分级法[5],颈椎损伤的严重性分级(Frankel分级)A级(完全性损伤)40例,B级18例,C级24例,D级15例。CT显示C1~C3损伤16例,C4~C7损伤81例。受伤至手术时间(7.5±9.8)d。均行颈前路或颈后路单开门椎管减压术。
1.2 研究方法
采用回顾性队列研究。使用医院特护电子信息系统收集临床资料,收集到的临床资料由一名研究者录入EXCEL表。同时,由另一名研究者对录入的临床数据资料进行核对及分析。采用飞利浦公司MP60监护仪记录血压、心率、平均动脉压(血压、心率1次/小时,平均动脉压取每日6时、18时平均值)。采用罗氏公司cobas b 123血气分析仪进行动脉血气分析,获取每日血钠值。每日早6时记录前一天24小时尿量。以上数值由护士特护记录的内容获得,记录术后返回ICU即时数值(第1日)和术后第2~7天、9天、11天、13天、14天数值。
神经源性休克的诊断标准[6]:急性脊髓损伤后,收缩压<100 mm Hg且心率<80次/分,需要使用血管活性药物维持心率、血压至正常范围。
根据我们的经验及相关文献[7]选择以下指标。①一般资料:年龄、性别、高血压病史、受伤至手术时间、APACHE-Ⅱ评分(由电子医疗文书记录获得)。②颈椎损伤情况:入院后行CT检查,由骨科医师查体并根据影像学判断颈脊髓损伤平面,确定脊髓损伤ASIA分级,2项记录由电子医疗文书记录获得。③神经源休克前相关治疗参数:根据医疗文书查找术后是否使用糖皮质激素;术前由病房测量的血压值作为术前收缩压;低钠血症诊断标准为血钠<135 mmol/L[8],其中神经源性休克组采用神经源性休克诊断前的血钠值判断有无低钠血症;平均每日尿量,其中神经源性休克组为神经源性休克诊断前的平均每日尿量。
1.3 统计学处理
2 结果
本组97例中,41例(42.3%)术后发生神经源性休克,发生于术后第2天7例,第3天16例,第4天16例,第5天1例,第8天1例,需要血管活性药物维持血压相对正常。
创伤性颈脊髓损伤术后神经源性休克预后因素的单因素分析见表1,ASIA分级、低钠血症、每日尿量具有统计学意义(P<0.05),而年龄、性别、受伤至手术时间、APACHE-Ⅱ评分、高血压病史、颈椎损伤平面、术前收缩压、是否使用糖皮质激素无统计学意义(P>0.05)。使用ROC曲线,采用最大约登指数原则,找寻每日尿量的最佳界值为2494 ml。将ASIA分级A级、低钠血症、每日尿量>2500 ml 3项指标进行logistic逐步回归分析,结果显示,ASIA分级A级、每日尿量>2500 ml为颈脊髓损伤术后发生神经源性休克的独立预后因素(P<0.05),见表2。为进一步评估2项预后指标之间的独立性,采用前进法logistic回归模型观察各预后因素OR值的变化,见表3。当每日尿量>2500 ml进入模型时,ASIA分级A级的OR值在6上下波动,P值均<0.05,显示ASIA分级A级与每日尿量2项预后因素相对独立。
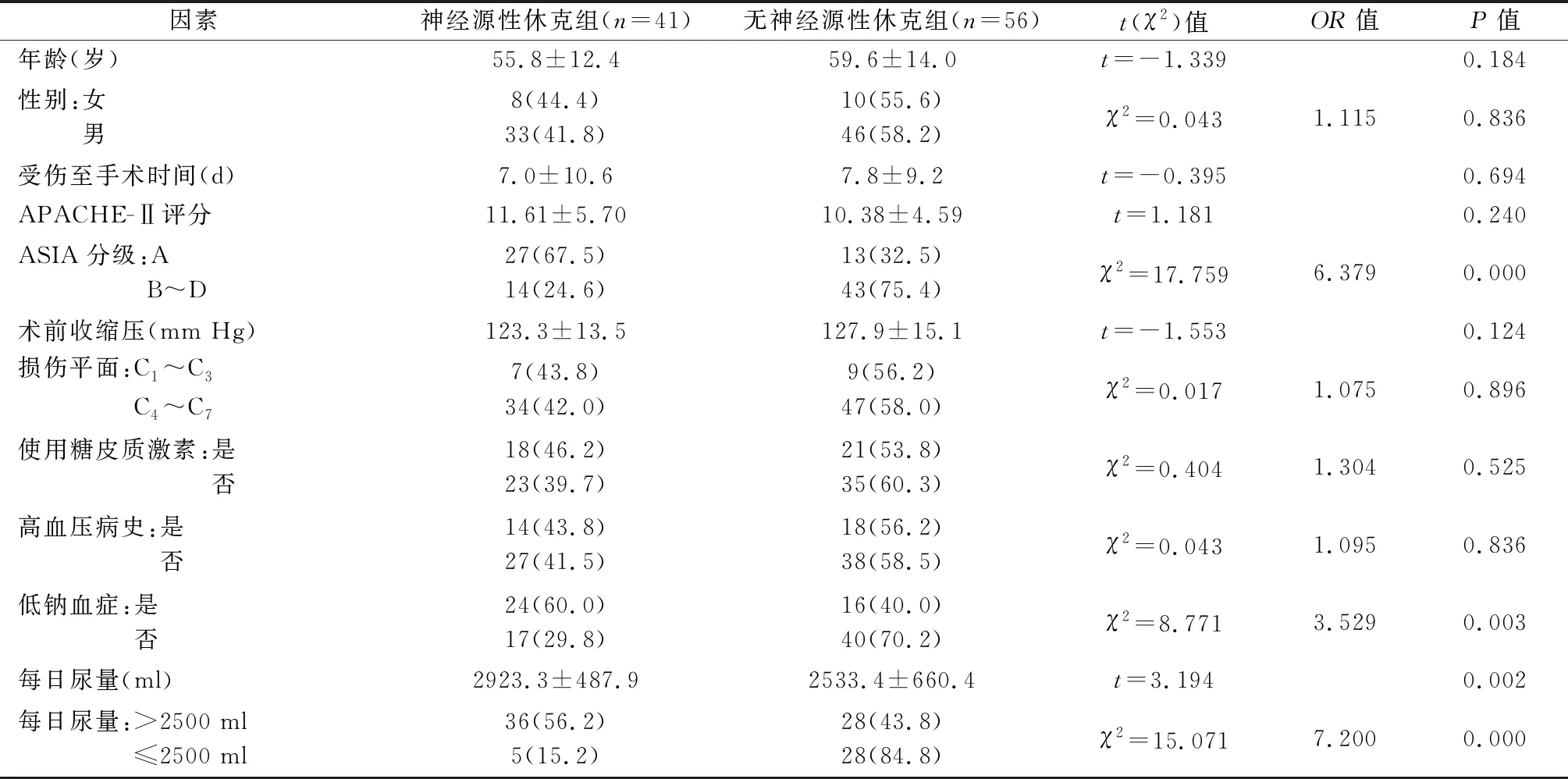
表1 创伤性颈脊髓损伤术后神经源性休克预后因素的单因素分析
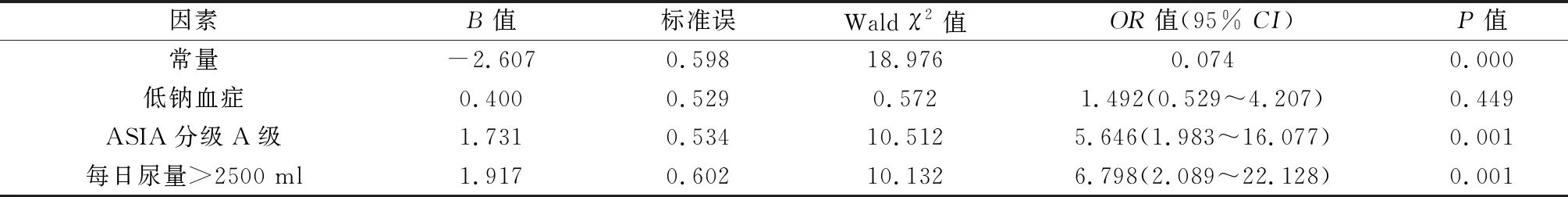
表2 创伤性颈脊髓损伤术后神经源性休克预后因素的logistic回归分析

表3 前进法观察创伤性颈脊髓损伤术后神经源性休克预后因素的独立性(OR值)
3 讨论
创伤性颈脊髓损伤往往由于意外事故造成,脊髓神经遭遇瞬时暴力性创伤,引起严重的临床并发症甚至危及生命。神经源性休克是此类患者术后心血管系统严重的并发症之一。本组颈脊髓损伤术后神经源性休克的发生率为42.3%(41/97),其中ASIA分级A级神经源性休克的发生率67.5%(27/40),B~D级为24.6%(14/57)。97.6%(40/41)发生在术后5天内,提示创伤性颈脊髓损伤术后5天内是神经源性休克的高发期。
急性颈脊髓损伤后交感神经受损,包括支配心脏区域的交感神经,心脏交感神经与中枢神经系统失去连接时,继发于脊髓交感神经损伤的血管改变和心脏改变引起血管扩张。脊髓损伤的血管改变发生在各个水平,损伤水平越高,血压降低越明显。交感神经受损,副交感神经兴奋,可以引起心率缓慢[9],这也是神经源性休克发生的主要原因。低血压、心率慢的程度与脊髓损伤的严重程度关系密切[10]。本研究使用前进法logistic回归分析也表明ASIA分级A级(OR=5.646,95%CI:1.983~16.077)是神经源性休克的独立预后因素,表明脊髓损伤的程度越高,术后发生神经源性休克的风险越高。ASIA分级A级是完全性颈脊髓损伤,损伤平面以下感觉和运动功能完全丧失,加之人工气道的存在,住ICU期间无法进行任何言语及肢体表达,故需要格外关注神经源性休克的发生。
创伤性颈脊髓损伤交感神经受损,也包括支配肾脏的交感神经。当肾交感神经受抑制时,肾素分泌减少,从而抑制血管紧张素Ⅱ和醛固酮的合成和释放,而这2种物质可以增加水和钠的重吸收[11]。我们采用ROC曲线,使用最大约登指数,神经源性休克发生前平均每日尿量的最佳界值为2494 ml,本组神经源性休克患者中85.4%(35/41)在此界值之上,logistic回归分析结果显示每日尿量>2500 ml是创伤性颈脊髓损伤神经源性休克发生的独立预后因素(OR=6.798,95%CI:2.089~22.128)。尿量增加的同时,钠的排除也会相应增加,血钠下降,抗利尿激素分泌减少,促使尿量持续增加,但低钠血症并不是神经源性休克发生的独立预后因素。
综上所述,急性颈脊髓损伤术后交感神经功能受到抑制,脊髓损伤程度越高,神经源性休克发生率也越高,ASIA分级A级是发生神经源性休克的独立预后因素。每日尿量>2500 ml也是发生神经源性休克的独立预后因素,应予以重视。
本研究为回顾性研究,存在局限性:①单中心研究,研究结果外推性还需要进一步验证;②样本量的不足可能会影响一些研究结果的效应,还需要进一步扩大样本量。
