CT、MRI 检查对盆腔恶性肿瘤的诊断价值
2022-11-17谷一冰张雨钱伟军
谷一冰,张雨,钱伟军
开封市中心医院影像科,河南 开封 475000
盆腔恶性肿瘤是严重威胁女性生命健康的恶性肿瘤,常见的包括卵巢癌、宫颈癌、子宫内膜癌等[1-2]。一般盆腔恶性肿瘤早期发病隐匿,症状多不明显,不易被发现,一旦症状明显多已进展至中晚期,临床治疗难度较大,甚至可能已错失了手术根治的时机,因此,早期筛查对改善患者的预后有重要意义[3]。影像学检查是目前临床早期筛查恶性肿瘤的常规手段之一,包括超声、CT、MRI等,其中超声检查在腹部盆腔检查中有一定的局限性,如超声波场强减弱和受肠腔气体的干扰,使其对肿瘤组织与周围组织关系的诊断较难;CT检查具有高组织分辨率、高定位准确率等优势,可对肿瘤及周围组织结构进行多方位和多角度显示,在肿瘤的诊断和鉴别上有独特的优势;MRI检查通过方位与层面扫描成像,具有较高组织分辨率和软组织对比度,且肠蠕动及呼吸运动对MRI检查的干扰有限,是临床诊断和鉴别肿瘤的常规手段[4-6]。本研究探讨CT、MRI检查对盆腔恶性肿瘤的诊断价值,现报道如下。
1 资料与方法
1.1 一般资料
选取2018年3月至2020年3月开封市中心医院收治的盆腔恶性肿瘤患者。纳入标准:①符合《妇产科学(第3版)》[7]中盆腔恶性肿瘤的诊断标准,且经病理检查确诊;②均接受CT、MRI检查;③能正常沟通交流;④临床资料完整;⑤年龄18~80岁。排除标准:①存在盆腔良性肿瘤或囊肿等;②入院前已接受过手术、放化疗治疗;③妊娠期女性;④腹腔内有金属置入物;⑤不能配合完成检查;⑥影像学资料不完整或不准确。依据纳入和排除标准,本研究共纳入342例盆腔恶性肿瘤患者,年龄25~68岁,平均(45.23±8.75)岁;体重指数(body mass index,BMI)为 18.62~27.54 kg/m2,平均(23.24±2.16)kg/m2;受教育程度:初中及以下102例,高中151例,大学及以上89例。本研究经医院伦理委员会批准通过,所有患者均知情同意并签署知情同意书。
1.2 检查方法
1.2.1 CT 检查 采用16层螺旋CT扫描仪对所有患者进行CT扫描,患者检查前禁食6 h,饮水0.9 L并口服泛影葡胺0.5 L充盈膀胱和肠道。患者取仰卧位,设置扫描参数:探测器模式16.00 mm×1.25 mm,层厚6 mm,螺距 4.5~5.0 mm,管电压120 kV,管电流130~160 mA,覆盖范围每周20 cm,自耻骨联合下缘至病变上缘行连续性扫描,可根据实际情况调整扫描范围。增强扫描:注射碘海醇对比剂75 ml,速率3.5 ml/s,注射完成后20~30 s开始进行增强扫描。完成扫描后将数据传入工作站,采用多平面重组、曲面重建技术对图像进行处理。观察患者肿瘤部位、肿瘤大小、密度、横径增强等。由2名具有5年以上工作经验的医师独立处理和分析数据,相关测量数据均测量3次取平均值,结果有差异的由2名医师协商确定。
1.2.2 MRI检查 采用3.0T MRI系统进行扫描,患者平卧,腹部压袋减少呼吸伪影。设置参数:层厚5 mm,间隔1.2 mm,矩阵256×256,视野(field of view,FOV)280 mm×210 mm。常规平扫横断位T1加权成像(T1 weighted imaging,T1WI),重复时间(time of repeatation,TR)420 ms,回波时间(time of echo,TE)11 ms;横断位、冠状位、矢状位 T2WI序列及矢状位T2WI脂肪抑制序列,TR为300 ms,TE为96 ms;弥散加权成像(diffusion weighted imaging,DWI),b=1000 s/mm2,TR 为 3600 ms,TE 为66.8 ms。增强扫描:对比剂为钆喷酸葡胺,剂量为0.1 mmol/kg。图像分析处理:将数据传入工作站,选择并勾画感兴趣区域,观察病灶大小、形状、包膜、囊壁厚度、盆腔积液等情况,由2名具有5年以上工作经验的医师独立处理和分析数据,相关测量数据均测量3次取平均值,最终结果有差异的由2名医师协商确定。
1.3 统计学方法
采用SPSS 17.0软件对所有数据进行统计分析,计数资料以例数和率(%)表示,组间比较采用χ2检验;采用Kappa一致性检验分析CT、MRI单独和联合检查对盆腔恶性肿瘤的诊断结果与病理诊断结果的一致性,以CT、MRI检查同时阳性判定为CT+MRI联合检查阳性。以P﹤0.05为差异有统计学意义。
2 结果
2.1 CT、MRI对盆腔恶性肿瘤的诊断价值
病理学检查结果显示,342例盆腔恶性肿瘤患者中,卵巢癌162例,宫颈癌112例,子宫内膜癌68例;共检测出436个病灶,其中卵巢癌226个,宫颈癌134个,子宫内膜癌76个;肿瘤直径1.5~16.4 cm,平均(9.24±3.05)cm。MRI检查诊断卵巢癌、宫颈癌的符合率及病灶个数检出率均略高于CT检查,对子宫内膜癌的诊断符合率及病灶个数检出率均略低于CT检查,但CT检查与MRI检查诊断不同类型盆腔恶性肿瘤的符合率及病灶个数检出率比较,差异均无统计学意义(P﹥0.05);CT+MRI检查诊断盆腔恶性肿瘤的Kappa值、特异度、阳性预测值均高于二者单独检查。(表1~表3)
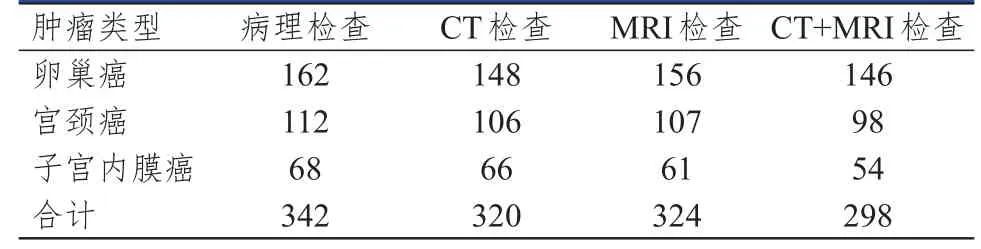
表1 CT、MRI单独及联合检查诊断盆腔恶性肿瘤的结果与病理检查结果的对照
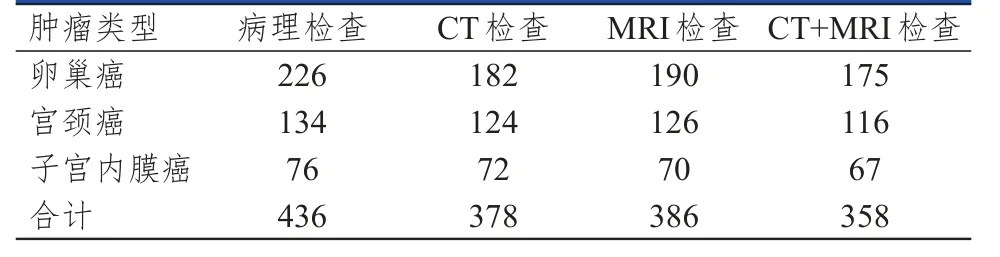
表2 CT、MRI单独及联合检查诊断盆腔恶性肿瘤病灶个数的结果与病理检查结果的对照
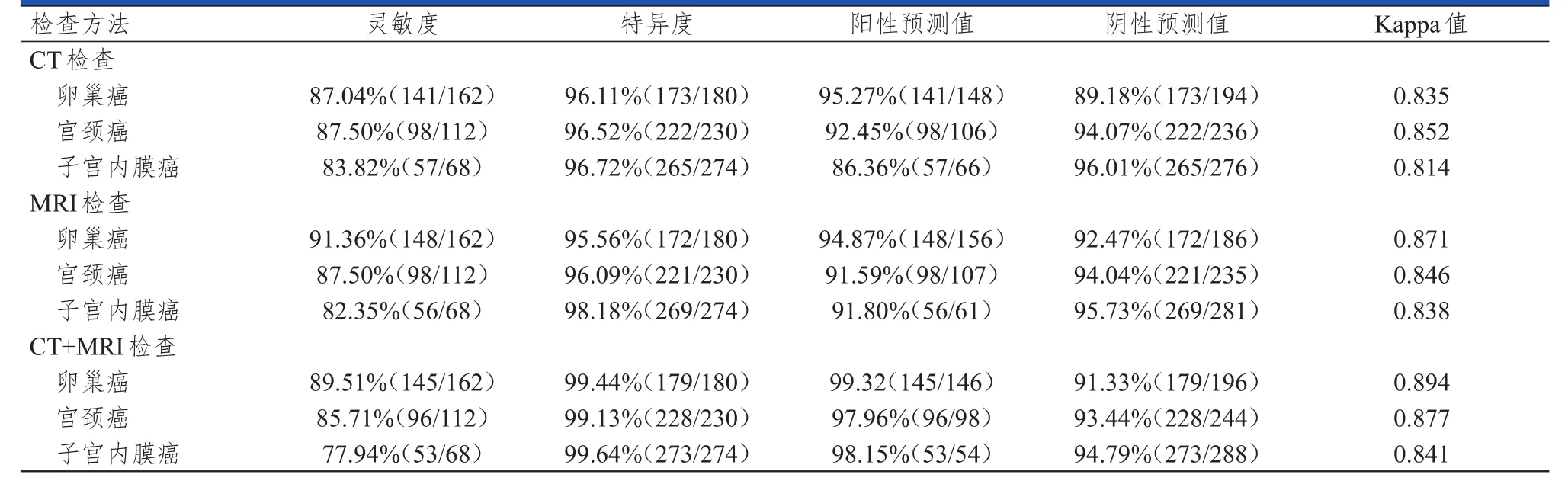
表3 CT、MRI单独及联合检查对盆腔恶性肿瘤的诊断效能
2.2 盆腔恶性肿瘤CT影像学表现
卵巢癌CT平扫显示卵巢区肿块影,与子宫分界不清,膀胱受压,部分病例可见肿瘤浸润膀胱、子宫等邻近区域的组织器官;增强扫描可见病灶实性成分和囊壁强化明显。宫颈癌CT平扫可见宫颈偏位,增大明显,有软组织肿块影,病灶形态不规则,肿瘤边缘不规整,且较模糊,密度不均匀;增强扫描可见宫旁肿块明显强化,部分病例肿块内呈低密度影。子宫内膜癌CT平扫显示子宫体积和前后径呈不同程度增大,宫腔内有局限性息肉样或乳头状突起,可见无强化的水样密度区,部分病例可见软组织影充填宫腔;增强扫描呈不均匀强化,强化程度低于正常子宫壁肌层,部分病例单侧或双侧有软组织肿块影,强化不均匀,或伴腹膜后淋巴结肿大、大网膜增厚。(图1)

图1 盆腔恶性肿瘤CT图像
2.3 盆腔恶性肿瘤MRI影像学表现
卵巢癌MRI检查可见附件区囊实性团块影,混杂长T1混杂T2信号,压脂序列混杂信号,DWI呈高信号,增强扫描呈不均匀强化;或附件区结节,长T1等T2信号,DWI呈高信号,部分增强扫描后病灶可见分隔和壁结节,病灶呈中高度强化。宫颈癌MRI检查可见明显不规则的软组织肿块,宫颈体积增大,等T1稍长T2信号,DWI不均匀高信号,表观弥散系数(apparent diffusion coeffecient,ADC)低信号;增强扫描后肿瘤组织明显强化,病变累及阴道穹隆、前部,向上可累及子宫体。子宫内膜癌MRI检查可见宫腔软组织肿块,呈结节状、息肉样或不规则状,或表现为子宫黏膜不规则增厚,结合带形态不规则、模糊深达肌层,呈稍长T2信号,DWI呈高信号,ADC为稍低信号,可伴肿块形成,病灶边界模糊,T2WI信号低于正常子宫内膜,高于子宫肌层,病变显示清晰;增强扫描早期为轻度强化,延迟期强化明显,但低于正常子宫肌层。(图 2)

图2 盆腔恶性肿瘤MRI图像
3 讨论
盆腔是女性恶性肿瘤的高发区域,可原发于子宫、卵巢、输卵管、腹膜等部位,或源于机体其他部位的恶性肿瘤转至该区域,由于女性盆腔解剖结构较为复杂,使此区域恶性肿瘤在临床检查和诊断上依然存在较多困难,特别是对不同大小的肿瘤病灶进行准确定位和定性时[8-9]。针对上述问题,临床以影像学检查进行诊断分析时常采用超声、CT、MRI等,其中超声是通过声波获取图像信息进行诊断,受限于声波的有效距离、肠腔气体和脂肪组织,且超声对肿瘤与邻近组织的关系分辨能力较差,因此整体上超声检查存在一定的局限性,与CT、MRI相比略有不足。本研究探讨CT、MRI检查对盆腔恶性肿瘤的诊断价值[10-12]。
CT检查可显示人体某个断面的组织密度,空间分辨率和密度分辨率高,不易受断面外的组织结构干扰,可以清晰地显示病变组织的几何形态,能分辨两种组织间最小的密度差异,从而提高病灶的检出率[13]。本研究结果显示,CT检查能清晰地显示盆腔恶性肿瘤的形态,如卵巢癌呈不规则的实性肿块、宫颈癌呈分叶状、子宫内膜癌呈乳头状和息肉样突起等,并能通过病灶区不同密度影分辨组织结构,对肿瘤和邻近组织的关系也有一定的分辨能力,而加入对比剂后病变区域强化明显,更有利于对肿瘤组织进行观察和分辨,这对女性盆腔肿瘤的鉴别诊断意义重大。张玲等[14]研究也明确表明CT检查对鉴别诊断盆腔肿瘤的准确度较高。王琰等[15]的研究表明,多层螺旋CT可以清晰地显示盆腔各组织的断面解剖结构,对盆腔肿瘤的位置、大小、数目及与周围组织的关系均能较好显示。
MRI检查无X线电离辐射,对人体较为安全,具有极佳的软组织分辨率,可多方位成像,能获得人体横轴位、冠状位、矢状位或任意倾斜层面的图像,有利于解剖结构和病变的三维显示和定位[13,16]。本研究结果显示,与CT检查相比,MRI检查同样可以显示盆腔内组织器官的形态改变和肿瘤组织的形态结构、所处部位,还能通过T1、T2加权像成像信号区分肿瘤与邻近组织的关系,明确有无邻近组织和器官受累等。
本研究结果显示,与病理检查结果比较,CT、MRI检查对盆腔恶性肿瘤病灶数目的检出率分别为 86.70%(378/436)、88.53%(386/436),对盆腔恶性肿瘤的诊断符合率分别为93.57%(320/342)、94.74%(324/342),均较高,且二者之间的差异不明显,提示这两种检查方式对盆腔恶性肿瘤均具有较高的诊断价值,与张翠珠等[17]的研究结果相符,该研究表明CT检查对盆腔原发性肿瘤具有极高的病灶检出率和诊断符合率。而陈文惠等[18]的研究结果发现,CT、MRI检查诊断浸润性宫颈癌对子宫体、阴道浸润的诊断符合率比较,差异均无统计学意义,在一定程度上提示CT、MRI检查均能较好诊断肿瘤及与邻近组织的关系。CT、MRI联合诊断的Kappa值、特异度、阳性预测值均高于二者单独检测,提示CT、MRI检查可以对盆腔恶性肿瘤进行鉴别诊断,二者联合可以在一定程度上提高检查的一致性、特异度和阳性预测值,以确保更精准地进行鉴别诊断。
综上所述,CT、MRI检查均能较好显示盆腔恶性肿瘤病灶的形态及与邻近组织的关系,均具有较高的病灶检出率和诊断符合率,临床可根据患者个体情况选择单独或联合检查。
