重症抗NMDAR脑炎患者膜式血浆置换护理流程的优化
2022-11-17龚立超常红赵洁王召锋李含笑
龚立超 常红 赵洁 王召锋 李含笑
抗N-甲基-D-天冬氨酸受体(N-Methyl-D-Aspartate-Receptor,NMDAR)脑炎是一种表达于海马神经元细胞膜的抗NMDAR抗体相关的自身免疫性疾病[1],主要表现为精神行为异常、癫痫发作、不自主运动、自主神经功能障碍等,具有较高的致残率和复发率[2],75%的抗NMDAR脑炎患者病情危重,需要入住重症监护室进行治疗[3]。NMDAR抗体滴度与患者脑炎病程及预后密切相关,抗体滴度下降越早、下降幅度越大,预后越好[4-5]。膜式血浆置换是一种快速、简捷、不需要大型设备的血液净化疗法,可以显著降低外周血及脑脊液中的抗NMDAR抗体含量,改善重症抗NMDAR脑炎患者的临床症状及预后,临床应用日益广泛[6-7]。研究显示,重症抗NMDAR脑炎患者膜式血浆置换治疗的并发症发生率为36.4%~47%,主要并发症为不自主运动增加、低血压、滤器破膜、管路凝血,这些并发症严重影响膜式血浆置换治疗的安全性,危及患者生命[6-8]。如何降低抗NMDAR脑炎患者膜式血浆置换治疗的并发症发生率,提高抗NMDAR脑炎患者治疗效果是临床关注的重点。因此,自2020年6月起,我科根据重症抗NMDAR脑炎的疾病特点,在参考相关文献的基础上结合临床实际,对膜式血浆置换常规护理流程进行优化,并在临床应用中获得较好效果,现汇报如下。
1 对象与方法
1.1 研究对象
采用便利抽样法,选取2019年6月至2021年5月北京市某三级甲等医院神经内科监护室收治的重症抗NMDAR脑炎患者为研究对象,其中对照组为2019年6月至2020年5月的12例患者,行60例次膜式血浆置换,实施常规护理流程;实验组 为2020年6月 至2021年5月 的13例患者,行62例次膜式血浆置换,实施优化护理流程。纳入标准:①符合中国自身免疫性脑炎诊治专家共识中抗NMDAR脑炎诊断标准[2];②年龄≥18岁;③改良Rankin评分为3~5分[7],伴有呼吸衰竭需机械通气,意识障碍或癫痫持续状态需要进行镇静治疗;④首次接受膜式血浆置换治疗;⑤家属知情同意。排除标准:①住院期间膜式血浆置换<2次;②伴严重活动性出血、弥漫性血管内凝血、严重低血压或休克、不稳定心衰、脑疝、严重感染、严重精神行为异常。
1.2 对照组干预方法
两组患者均使用德国某公司的血液透析滤过机及配套管路、血浆分离器。应用12Fr双腔大口径静脉置管在右股静脉建立临时通路,治疗模式选择膜式血浆分离,使用肝素盐水(40 mg/L)预充管路和血浆分离器。置换液总量= [7.5%体质量(kg)×(1-红细胞压积)]×1 000 mL,其组成为5%白蛋白、0.9%氯化钠注射液和新鲜冰冻血浆。血浆回输温度为36.5℃,置换前采用低分子肝素(80 IU/kg)抗凝,每次膜式血浆置换治疗间隔1~2 d,一般3~5次为1个疗程[6,9]。对照组按照膜式血浆置换常规护理流程进行操作,见图1。

1.3 实验组干预方法
1.3.1 组建研究团队
研究团队共有12名成员,其中主任医师1名,副主任医师1名,护士长1名(主任护师),主管护师1名(护理学硕士研究生),有血液净化专科资质的护士8名,所有成员ICU工作年限均>5年。主任医师负责监督和指导优化护理流程的制定与实施;副主任医师负责评估患者疾病情况,建立血管通路,制定治疗计划,包括置换频次、置换液量等;护士长负责人员培训;主管护师负责相关文献检索、资料收集及统计分析;具有血液净化专科资质的护士负责优化护理流程的落实及结果反馈。
1.3.2 分析问题并拟定对策
结 合2019年6月 至2020年5月重症抗NMDAR脑炎患者膜式血浆置换常规护理流程,针对重症抗NMDAR脑炎膜式血浆置换治疗并发症进行原因分析并拟定相应对策。
(1)不自主运动增加。由于膜式血浆置换常规护理流程并未考虑重症抗NMDAR脑炎疾病特点,患者常常存在精神神行为异常、不自主运动等临床表现,重症抗NMDAR脑炎临床治疗中需要进行镇静治疗,但在实施膜式血浆置换常规护理流程中,由于膜式血浆置换对镇静药物的滤出作用,降低了镇静药物的浓度和疗效,重症抗NMDAR脑炎患者出现特异性并发症——不自主运动增加[6]。应适当加大镇静药物泵入剂量,使患者处于镇静状态。
(2)管路凝血与滤器破膜。患者不自主运动时可导致血管通路曲折、受到挤压,继而出现引血、回流不畅,血滤机器报警停转,增加管路凝血或滤器破膜风险[8]。应做好管路维护,间断冲洗管路。
(3)低 血 压。由 于 重 症 抗NMDAR脑炎患者多伴有自主神经功能障碍,容易出现血管扩张与收缩障碍,存在低血容量反应的病变基础,易出现低血压风险[6]。应适当提高置换前收缩压,阶梯式增加血流速度。
1.3.3 制定优化护理流程
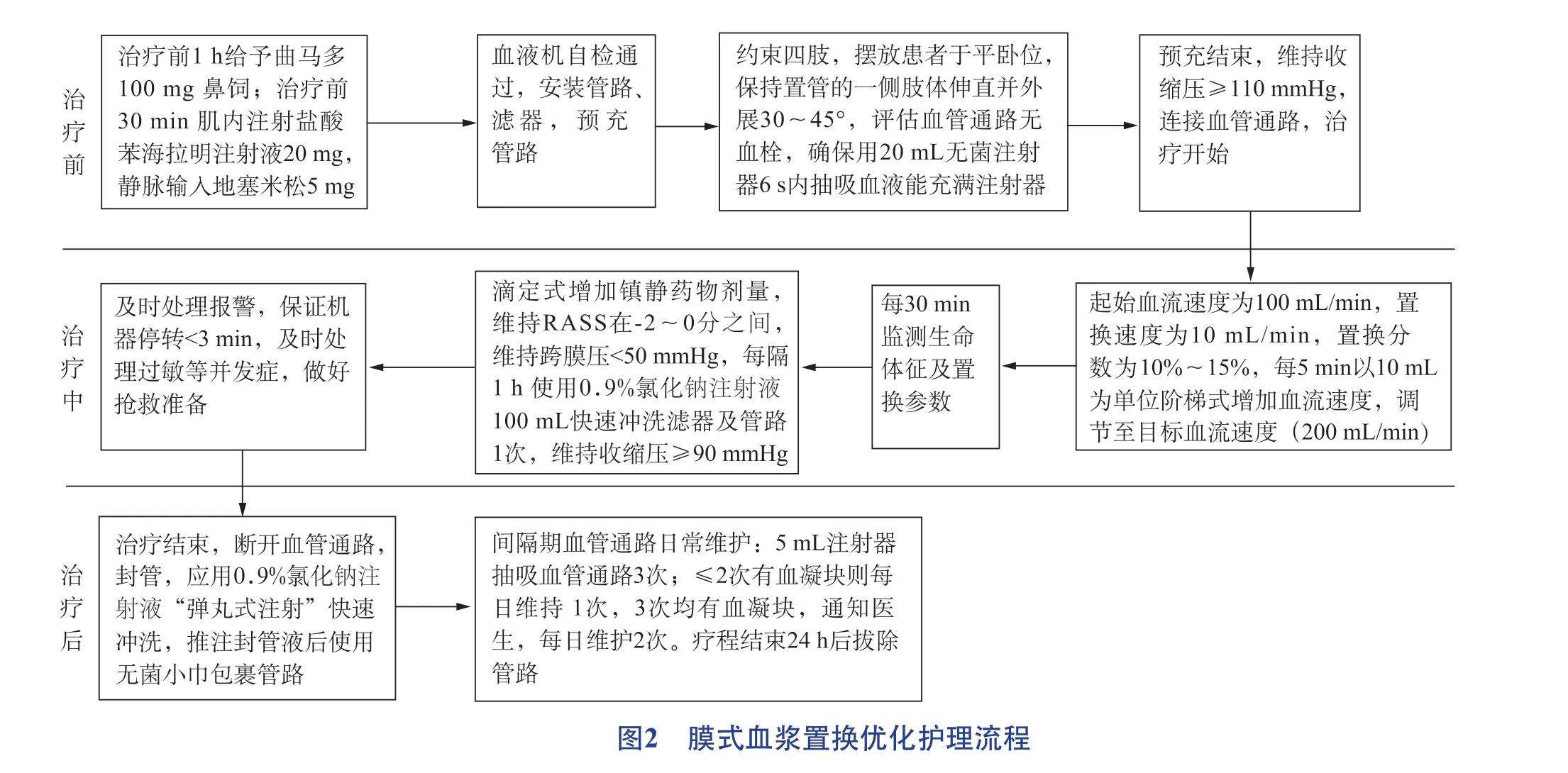
参考相关文献制订重症抗NMDAR脑炎患者膜式血浆置换优化护理流程[9-12]。优化流程是针对重症抗NMDAR脑炎膜式血浆置换治疗并发症进行改进或增加相关干预措施,优化具体措施如下。
(1)控制不自主运动:增加上机前1 h给予曲马多100 mg鼻饲;适当约束置管肢体,保持肢体外展30~45°;调节血流速度时滴定式小剂量增加镇静药物剂量,维持患者活动水平RASS镇静评分(Richmond Agitation-Sedation Scale,RASS)在-2~0分之间。
(2)保持管路通畅:改进治疗前血管通路维护措施,用20 mL注射器6 s内抽吸血液能充满注射器,若抽吸费力、引血不畅,应在无菌技术下旋转导管90°或180°,确保血流通畅、有效固定,以减少管路凝血;增加每隔1 h使用0.9%氯化钠注射液100 mL快速冲洗滤器及管路1次;将维持跨膜压<100 mmHg改为<50 mmHg;治疗后血管通路日常维护将“用5 mL注射器抽吸导管3次,每次2 mL血液均匀打在备用纱布上,每日维护1次”改进为“当有血凝块≤2次则每日维护1次,3次均有血凝块则通知医生并每日维护2次”。
(3)预防低血压发生:治疗前将维持收缩压≥90 mmHg改为≥ 110 mmHg;提升血流速度(设置起始血流速度为100 mL/min,置换速度为10 mL/min)由经验式30 min内调节至目标血流速度,改为每5 min以10 mL为单位阶梯式增加血流速度。
膜式血浆置换优化护理流程见图2。
1.3.4 实施优化护理流程
由护士长对具有血液净化专科资质的护士进行优化护理流程培训,考核合格后于2020年6月后在临床实施优化护理流程。膜式血浆置换当日操作护士准确了解治疗计划,开放静脉通路,准备好急救药物如地塞米松、苯海拉明、肾上腺素、盐酸多巴胺、0.9%氯化钠注射液、羟乙基淀粉氯化钠、抗凝药物和镇静药物等,并按照优化护理流程正确执行。
1.4 评价指标
1.4.1 膜式血浆置换相关并发症发生率
并发症发生情况评价指标包括: 不自主运动增加、低血压、管路凝血、滤器破膜的发生率。不自主运动增加为血浆置换中患者出现顽固性怪异性口、舌、面异常运动,强制性的下颌张开闭合,手足舞蹈样症状幅度及频率增加,导致机器报警或停转[6];低血压为膜式血浆置换中收缩压<90 mmHg[13];管路凝血为置换流出管道血液颜色变淡、管道塌陷、血流不畅,并有机器管道压力报警、管路中可见血凝块;滤器破膜为出现漏血报警且滤出液出口处及废液袋肉眼可见明显变红[14];文献报道膜式血浆置换中并发症不是单一发生,可能多种共同发生[15]。并发症发生率(%)=(并发症发生例次÷膜式血浆置换总例次)×100%。
1.4.2 膜式血浆置换参数
膜式血浆置换参数包括动脉压、静脉压、跨膜压、血流速度、置换分数及治疗时长。膜式血浆置换相关压力值、血流速度及置换分数为记录平均值;治疗时长为预充结束至开始血液回输的时间。
1.5 资料收集方法
由一名经过培训的监护室护士通过电子护理记录系统收集两组患者膜式血浆置换参数、并发症发生情况、一般资料。一般资料包括性别、有无机械通气、年龄、BMI、膜式血浆置换例次数、置换液总量、白蛋白盐水量、新鲜冰冻血浆量、改良Rankim评分。所有数据收集完毕后由收集护士与另一名具有血液净化专科资质的护士进行复核。
1.6 统计学方法
采用SPSS 23.0软件对录入的数据进行统计学分析,计数资料采用频数、率表示,组间比较采用卡方检验和Fisher精确检验;符合正态分布的计量资料采用均数、标准差表示,组间比较采用t检验;不符合正态分布的计量资料以中位数及四分位数间距表示,组间比较采用秩和检验。以P<0.05为差异有统计学意义。
2 结果
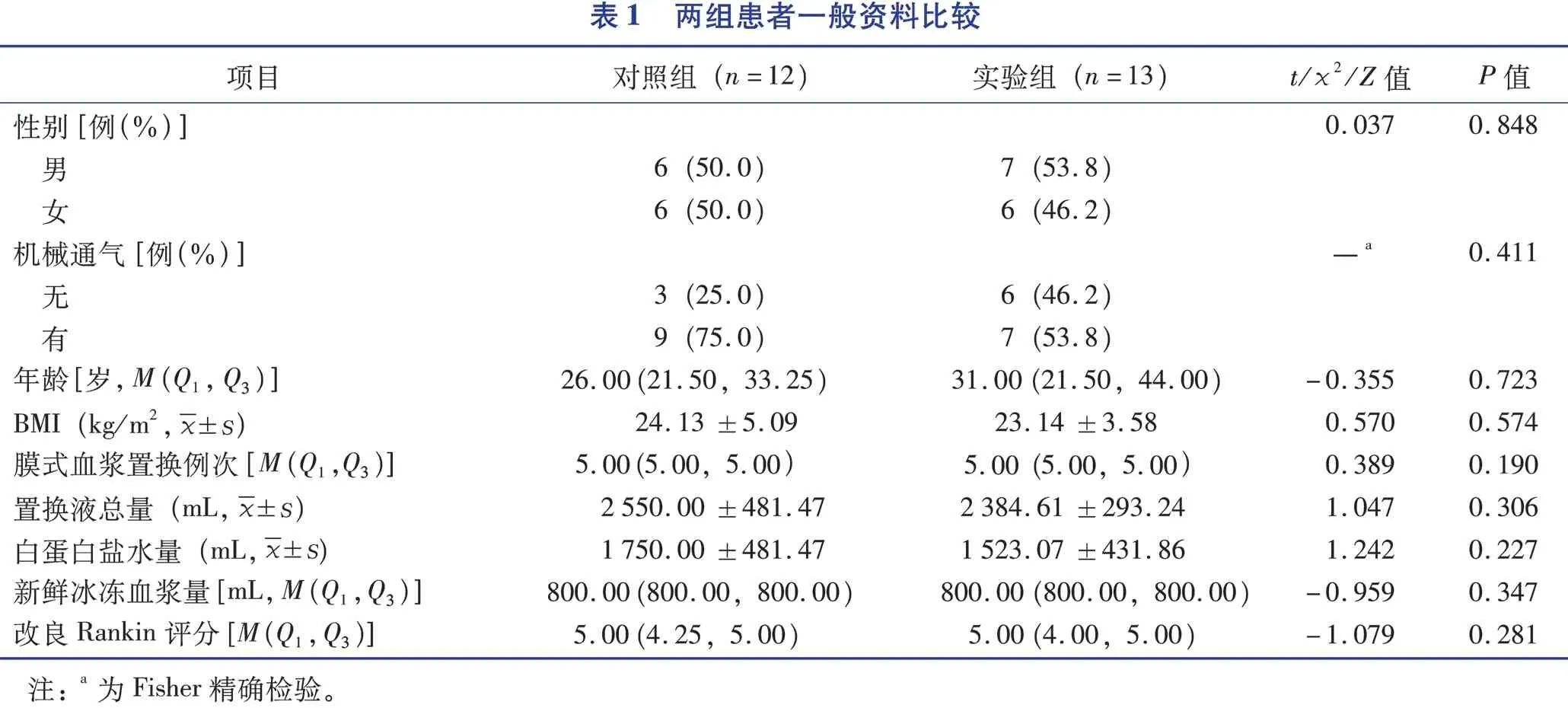
2.1 两组患者一般资料比较
两组一般资料比较,差异均无统计学意义(P>0.05),见表1。
2.2 两组膜式血浆置换中并发症发生情况比较
实验组中不自主运动增加、低血压发生率低于对照组,差异有统计学意义(P<0.05),其他并发症差异无统计学意义(P>0.05),见表2。
?
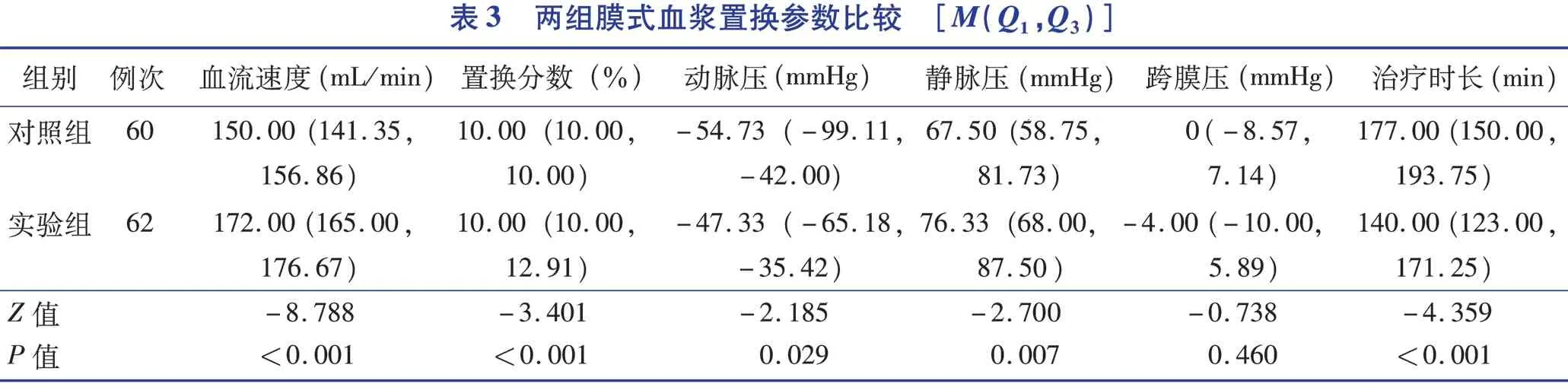
2.3 两组膜式血浆置换参数比较
实验组血流速度、置换分数、静脉压高于对照组,差异有统计学意义(P<0.05),实验组动脉压、治疗时长低于对照组,差异有统计学意义(P<0.05),见表3。

?
?
3 讨论
3.1 优化护理流程可降低膜式血浆置换并发症的发生率
本研究结果显示实验组实施优化护理流程后膜式血浆置换治疗中并发症发生率低于常规护理流程,其中不自主运动增加和低血压发生具有统计学意义(P<0.05),与孟松[16]的研究报道具有一致性,优化护理的流程可降低膜式血浆置换并发症风险。这可能与优化护理流程的一系列措施有关。治疗前给予患者曲马多药物鼻饲,由于曲马多对NMDAR有更高的亲和力,迫使NMDAR抗体与受体分离,使膜式血浆置换能够清除更多血浆中的NMDAR抗体,缓解患者不自主运动症状[17]。曲马多的起效时间约为服药后60 min,因此在膜式血浆置换前1 h给予曲马多可发挥最大作用。治疗中维持患者RASS评分在-2~0分之间[18],保持患者血浆中镇静药物浓度处于稳定状态,避免因膜式血浆置换滤出镇静药物导致不自主运动增加,同时避免镇静过深出现呼吸衰竭、低血压等并发症。治疗前补液或应用血管活性药物,维持收缩压≥110 mmHg,Shemin等[19]的研究表明膜式血浆置换前维持收缩压≥110 mmHg可减少置换中发生低血压,原因为通过补液或使用血管活性药物可提高心输出量并增强血管调节功能。治疗中阶梯式增加血流速度[9],可避免过快提高血流速度对心脏及血管调节功能造成影响,保持血流动力稳定。治疗前保持置管侧肢体外展体位[20]并适当使用约束,可减少不自主运动对于血管通路通畅性的影响,避免出现引血和回血不畅,为达到目标血流速度提供保障。治疗中使用0.9%氯化钠注射液冲洗滤器及管路,可冲出滤器及管路内的微小血栓,延长管路和滤器的使用时间[21]。常规护理流程中,临床常将100 mmHg设置为跨膜压的报警线,有研究表明膜式血浆置换过程中跨膜压大于50 mmHg可出现滤器破膜[8],优化护理流程后护士在膜式血浆置换过程中将跨膜压维持在低于50 mmHg的状态,可防止滤器破膜发生。由于间隔期患者不自主运动表现,血管通路受到挤压或出现扭曲,导致管腔内肝素填充不足,当静脉压增高血液反流时易在尖端形成血栓[21]。增加维护频次,可保持血管通路中封管液充足,及时监测管腔内血栓情况,保证血管通路的通畅性[22-23]。本研究优化护理流程根据重症抗NMDAR脑炎疾病特点,针对重症抗NMDAR脑炎膜式血浆置换治疗并发症采取相关干预措施,可降低并发症发生风险,提高膜式血浆置换治疗的安全性。
3.2 优化护理流程可提高膜式血浆置换治疗效率
本研究实验组血流速度、置换分数高于对照组,差异有统计学意义(P<0.05);实验组动脉压、治疗时长低于对照组,差异有统计学意义(P<0.05);实验组静脉压高于对照组,但在安全范围内(≤100 mmHg)。说明优化护理流程可提高膜式血浆置换血流速度和置换效率,缩短治疗时间,保证引血和回血顺畅。由于膜式血浆置换血液需要通过中空纤维渗透膜,对血流速度要求较高,通常设置为150~200 mL/min,置换分数一般不宜超过30%,可避免滤器中的血液过度浓缩出现溶血或凝血[24]。本研究将目标血流速度设定为200 mL/min,置换分数设定为10%~15%,最大限度避免滤器溶血和凝血。优化护理流程通过采用置管侧肢体摆放,上机前管路维护,治疗中间断冲管等干预措施,有助于维持管路通畅,为达到目标血流速度与置换分数提供保障。在置换液量确定的情况下,更高的血流速度和置换分数可缩短治疗时间,避免潜在并发症发生。而服用曲马多药物、上机前提高收缩压、阶梯式增加血流速度和滴定时增加镇静药物剂量,有效减少了不自主运动增加和低血压发生,避免了治疗中断,进一步缩短了治疗时间。优化后的护理流程内容条理清晰,便于护士熟练掌握和实施操作,进而提升了膜式血浆置换治疗效率。
4 小结
优化护理流程在重症抗NMDAR脑炎患者膜式血浆置换中的应用,可降低治疗过程中并发症的发生率,保证膜式血浆置换治疗的安全性,提高膜式血浆置换治疗效率,为临床应用膜式血浆置换治疗重症抗NMDAR脑炎患者提供参考。基于重症抗NMDAR脑炎疾病的复杂性,国内应用膜式血浆置换治疗重症抗NMDAR脑炎患者的研究处在起步阶段,仍需要完善膜式血浆置换治疗管理策略,开展高质量临床研究,以提高膜式血浆置换治疗的安全性和有效性。本研究是单中心研究且样本量较小,存在一定局限性,后续应扩大样本量,进一步验证并优化护理流程,减少并发症发生,改善患者预后。
