孕前体质指数、孕期血红蛋白水平及孕期体重增长对妊娠结局的影响
2022-11-15杨严政周玉娥李团陈双艳李斯斯
杨严政,周玉娥,李团,陈双艳,李斯斯
(1)云南中医药大学护理学院,云南 昆明 650504;2)云南省第三人民医院儿科,云南 昆明 650011)
三孩政策实施后,我国孕产妇逐年增加,妊娠相关风险也逐渐引起社会的关 注。母体血红蛋白浓度异常不仅对产妇自身造成不利,如妊娠期贫血、胎膜早破等,还会导致新生儿窒息、早产及低出生体重儿等不良妊娠结局[1-2]。有研究表明[3],孕前、产前体重指数过高及孕期增重过多是产妇妊娠并发症及不良妊娠结 局发生的重要因素。但国内关于孕前体质指数、孕晚期血红蛋白水平和孕期体重 增长对分娩方式、新生儿体重、发生巨大儿、急性呼吸窘迫综合征、新生儿肺炎、胎儿生长受限等不良妊娠结局的影响研究报道并不太多。因此,本研究旨在通过 回顾性研究方法,分析孕期血红蛋白水平、孕前体质指数及孕期体重增长对妊娠结局的影响,现报告如下。
1 资料与方法
1.1 一般资料
选取2021 年8 月至2021 年12 月在云南省第三人民医院分娩产妇223 例为研究对象。纳入标准:(1)单胎活产;(2)该院规律产检;(3)分娩信息完整。排除标准:(1)有地中海贫血;(2)年龄<18 岁;(3)胎儿畸形;(4)合并肝肾功不全、心功能不全、凝血功能障碍等疾病。本研究已通过伦理审查,严格遵循相应法规和伦理准则。
1.2 分组方法
1.2.1 按孕晚期血红蛋白水平根据孕晚期血红蛋白水平分为3 组:低Hb 组(孕晚期血红蛋白<110 g/L);中Hb 组(孕晚期血红蛋白水平为110~130 g/L);高Hb 组(孕晚期血红蛋白水平≥130 g/L)。将223 例产妇分为低Hb 组23例,中Hb 组105例,高Hb 组95 例。
1.2.2 按孕前体质指数孕前体质指数(BMI)=体重(kg)/身高2(m2)。根据孕前体质指数分为3 组:孕前BMI 过低组(BMI<18.5 kg/m2),孕前BMI 正常组(BMI 为18.5~24.9 kg/m2),孕前BMI 过高组(BMI≥25 kg/m2)[4]。将223 例产妇分为孕前BMI过低组41例,孕前BMI 正常组160例,孕前BMI 过高组22 例。
1.2.3 按孕期体重增长(GWG)根据美国医学研究所(institude of medicine,IOM)发布的基于不同孕前体重指数的孕妇体重增长标准[5],按妊娠期体重增加分为增重不足、增重正常、增重过度3 组。妊娠期体重增加的标准为孕前BMI 过低推荐增加12.5~18.0 kg、孕前BMI 正常为11.5~16.0kg、孕前BMI超重为7.0~11.5kg、孕前BMI 肥胖为5~9 kg。将223 例产妇分为增重不足组43 例、增重正常114 例、增重过度66 例。
1.3 研究方法
收集223 例妊娠孕妇的病例资料:年龄、分娩孕周、分娩方式、母儿的妊娠结局等。本研究定义不良妊娠结局为早产儿、胎儿生长受限、巨大儿、急性胎儿宫内窘迫、胎膜早破、剖宫产、新生儿肺炎、转新生儿重症监护室(neonatal intensive care unit,NICU)中的一项或几项。分析孕期血红蛋白水平、孕前体质指数及孕期体重增长对妊娠结局的影响及出现不良妊娠结局的相关因素。
1.4 观察指标
(1)孕妇相关指标:分娩孕周、分娩方式、早产、胎膜早破、胎儿生长受限及急性胎儿宫内窘迫发生率;(2)新生儿相关指标:新生儿体重、新生儿科住院率、新生儿肺炎、巨大儿发生率。
1.5 统计学处理
应用SPSS26.0 软件对数据展开统计学分析,计量资料符合正态分布,用均数±标准差()表示,符合正态分布且方差齐者,采用方差分析;偏态分布则用中位数±四分位间距进行描述,采用秩和检验。计数资料用n(%)描述,采用卡方检验。P<0.05 为差异有统计学意义,检验水准α=0.05。
2 结果
2.1 基本情况
223 例妊娠孕妇的病例中,有178 例不良妊娠结局,其中胎膜早破62例,早产19例,新生儿科治疗40例,剖宫产112例,新生儿感染28例,胎儿急性宫内窘迫55例,巨大儿12例,胎儿生长受限8 例。不良妊娠结局组和正常妊娠结局组的孕前BMI、分娩孕周、血红蛋白水平均无统计学意义(P>0.05)。不良妊娠结局组和正常妊娠结局组年龄、孕期体重增长,差异均有统计学意义(P<0.05),见表1、表2。

表1 不良妊娠结局情况Tab.1 Adverse pregnancy outcomes
表2 2 组一般资料比较[( )/ M(P25,P75)]Tab.2 Comparison of the general information of patients between the two groups [()/M(P25,P75)]
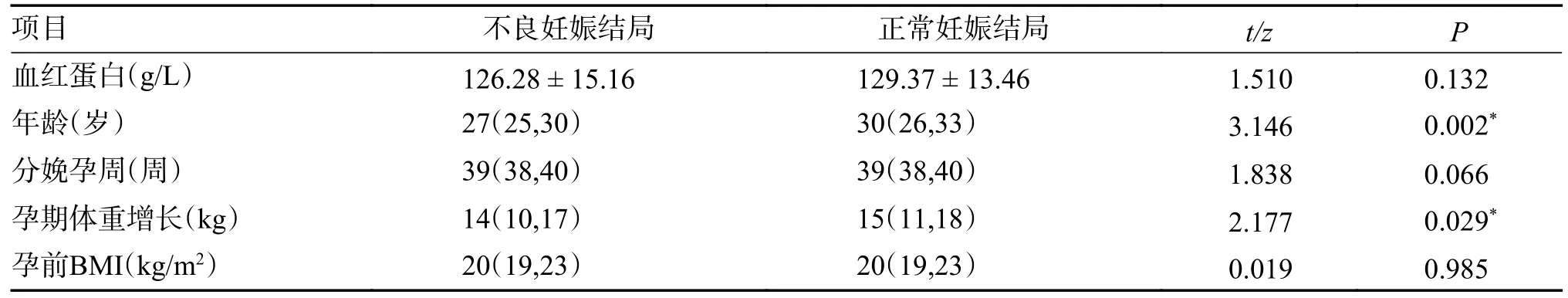
表2 2 组一般资料比较[( )/ M(P25,P75)]Tab.2 Comparison of the general information of patients between the two groups [()/M(P25,P75)]
*P<0.05。
2.2 不同孕期血红蛋白水平与妊娠结局的比较
低Hb 组、中Hb 组和高Hb 组相比,3 组新生儿出生体重、分娩孕周、新生儿科住院率、胎膜早破发生率、剖宫产发生率、新生儿感染发生率、急性胎儿宫内窘迫发生率、巨大儿的发生率、胎儿生长受限发生率,差异均无统计意义(P>0.05)。低Hb 组早产发生率为26.1%(6/23),中Hb 组早产发生率为5.7%(6/105),高Hb 组早产发生率为7.4%(7/95),3 组数据总体均数存在着统计差异(χ2=8.012,P=0.015)。低Hb 组与高Hb 组相比,差异无统计学意义(P>0.017),中Hb 组与高Hb 组相比,差异无统计学意义(P>0.017),低Hb 组与中Hb 组相比,差异有统计学意义(P<0.017),见表3。
表3 不同血红蛋白水平与妊娠结局比较[()/ M(P25,P75)/n(%)]Tab.3 Comparison of different hemoglobin levels with pregnancy outcomes [()/M(P25,P75)/n(%)]
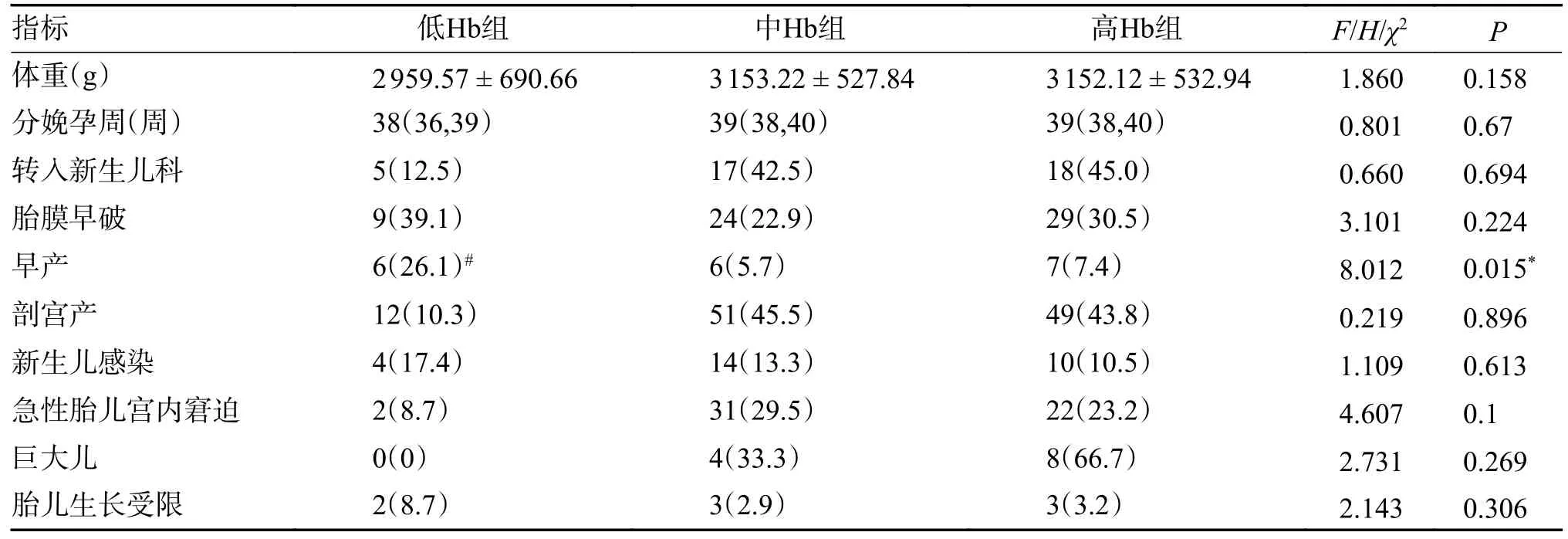
表3 不同血红蛋白水平与妊娠结局比较[()/ M(P25,P75)/n(%)]Tab.3 Comparison of different hemoglobin levels with pregnancy outcomes [()/M(P25,P75)/n(%)]
*P<0.05;与中Hb组相比,#P<0.017。
2.3 不同孕前MBI 与妊娠结局比较
孕前BMI 过低组、孕前BMI 正常组、孕前BMI 过高组相比,3 组分娩孕周、新生儿住院率、胎膜早破发生率、早产发生率、新生儿感染发生率、急性胎儿宫内窘迫发生率,差异均无统计意义(P>0.05)。孕前BMI 过低组新生儿体重为(2 969.27±631.28)g,孕前BMI 正常组新生儿体重为(3 197.67±473.59)g,孕前BMI 过高组新生儿体重(3 161.59±681.28)g,3 组新生儿出生体重总体分布存在着统计差异(F=3.057,P=0.049)。孕前BMI 过低组与孕前BMI 正常组相比,存在着统计学差异(P<0.05),孕前BMI 过低组与孕前BMI 过高组相比,差异无统计学意义(P>0.05),孕前BMI 正常组与孕前BMI 过高组相比,差异无统计学意义(P>0.05)。孕前BMI 过低组剖宫产发生率为11.2%(13/41),孕前BMI 正常组剖宫产发生率为74.1%(86/160),孕前BMI 过高组剖宫产发生率为14.7%(17/22),3 组数据总体均数分布存在着统计学差异(χ2=12.625,P=0.002)。孕前BMI 过低组与孕前BMI 正常组相比,差异无统计学意义(P>0.017),孕前BMI 过低组与孕前BMI 过高组相比,存在着统计学差异(P<0.017),孕前BMI 正常组与孕前BMI 过高组相比,存在着统计学差异(P<0.017)。孕前BMI 过低组巨大儿的发生率为0%(0/41),孕前BMI 正常组巨大儿的发生率为66.7%(8/160),孕前BMI 过高组巨大儿的发生率为33.3%(4/22),3 组数据总体均数分布存在着统计差异(χ2=7.569,P=0.014)。孕前BMI 过低组与孕前BMI 正常组相比,差异无统计学意义(P>0.017),孕前BMI 过低组与孕前BMI过高组相比,存在着统计学差异(P<0.017),孕前BMI 正常组与孕前BMI 过高组相比,差异无统计学意义(P>0.017)。孕前BMI 过低组胎儿生长受限发生率为12.2%(5/41),孕前BMI 正常组胎儿生长受限发生率为1.3%(2/160),孕前BMI 过高组胎儿生长受限发生率为4.5%(1/22),3 组数据总体均数分布存在着统计差异(χ2=9.493,P=0.008)。孕前BMI 过低组与孕前BMI 正常组相比,差异无统计学意义(P>0.017),孕前BMI 过低组与孕前BMI 过高组相比,存在着统计学差异(P<0.017),孕前BMI 正常组与孕前BMI 过高组相比,差异无统计学意义(P>0.017),见表4。
表4 不同孕前MBI 与妊娠结局比较[()/ M(P25,P75)/n(%)]Tab.4 Comparison of different preconception MBI with pregnancy outcomes [()/ M(P25,P75)/n(%)]
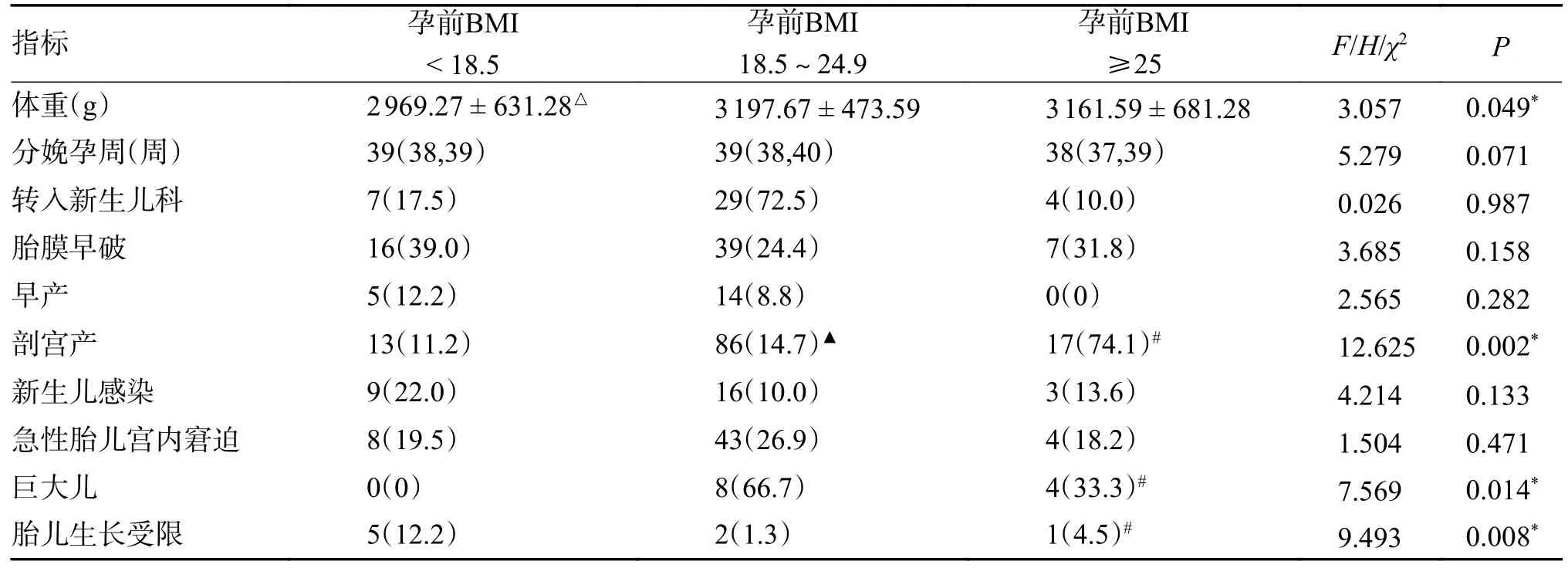
表4 不同孕前MBI 与妊娠结局比较[()/ M(P25,P75)/n(%)]Tab.4 Comparison of different preconception MBI with pregnancy outcomes [()/ M(P25,P75)/n(%)]
*P<0.05;与孕前BMI18.5~24.9组相比,△P<0.05;与孕前BMI<18.5组相比,#P<0.017;与孕前BMI≥25组相比,▲P<0.017。
2.4 不同孕期体重增长与妊娠结局比较
孕期增重不足组、孕期增重正常组、孕期增重过度组相比,3 组分娩孕周、新生儿住院率、早产发生率、剖宫产发生率、新生儿感染发生率、急性胎儿宫内窘迫发生率、胎儿生长受限发生率,差异均无统计意义(P>0.05)。孕期增重不足组新生儿出生体重为(2 952.30±454.61)g,孕期增重正常组新生儿出生体重为(3 138.54±511.69)g,孕期增重过度组新生儿出生体重(3 305.76±575.00)g,3 组新生儿出生体重总体分布存在着统计差异(F=6.067,P=0.003)。孕前BMI 过低组与孕前BMI 正常组相比,存在着统计学差异(P<0.05),孕前BMI 过低组与孕前BMI 过高组相比,差异无统计学意义(P>0.05),孕前BMI 正常组与孕前BMI 过高组相比,差异无统计学意义(P>0.05)。孕期增重不足组胎膜早破发生率为43.2%(6/43),孕期增重正常组胎膜早破发生率为27.7%(31/66),孕期增重过度组胎膜早破发生率为17.9%(12/66),3 组数据总体均数分布存在着统计差异(χ2=8.452,P=0.015)。孕前BMI 过低组与孕前BMI正常组相比,差异无统计学意义(P>0.017),孕前BMI 过低组与孕前BMI 过高组相比,差异有统计学意义(P<0.017),孕前BMI 正常组与孕前BMI 过高组相比,差异无统计学意义(P>0.017)。孕期增重不足组巨大儿的发生率为8.3%(1/43),孕期增重正常组巨大儿的发生率为25.0%(3/114),孕期增重过度组巨大儿的发生率为66.7%(7/66),3 组数据总体均数分布存差异有统计学意义(χ2=6.949,P=0.022)。孕前BMI 过低组与孕前BMI正常组相比,差异无统计学意义(P>0.017),孕前BMI 过低组与孕前BMI 过高组相比,差异有统计学意义(P<0.017),孕前BMI 正常组与孕前BMI 过高组相比,差异有统计学意义(P<0.017),见表5。
表5 不同孕期体重增长与妊娠结局比较[()/ M(P25,P75)/n(%)]Tab.5 Weight gain and pregnancy outcomes during different pregnancies [()/ M(P25,P75)/n(%)]
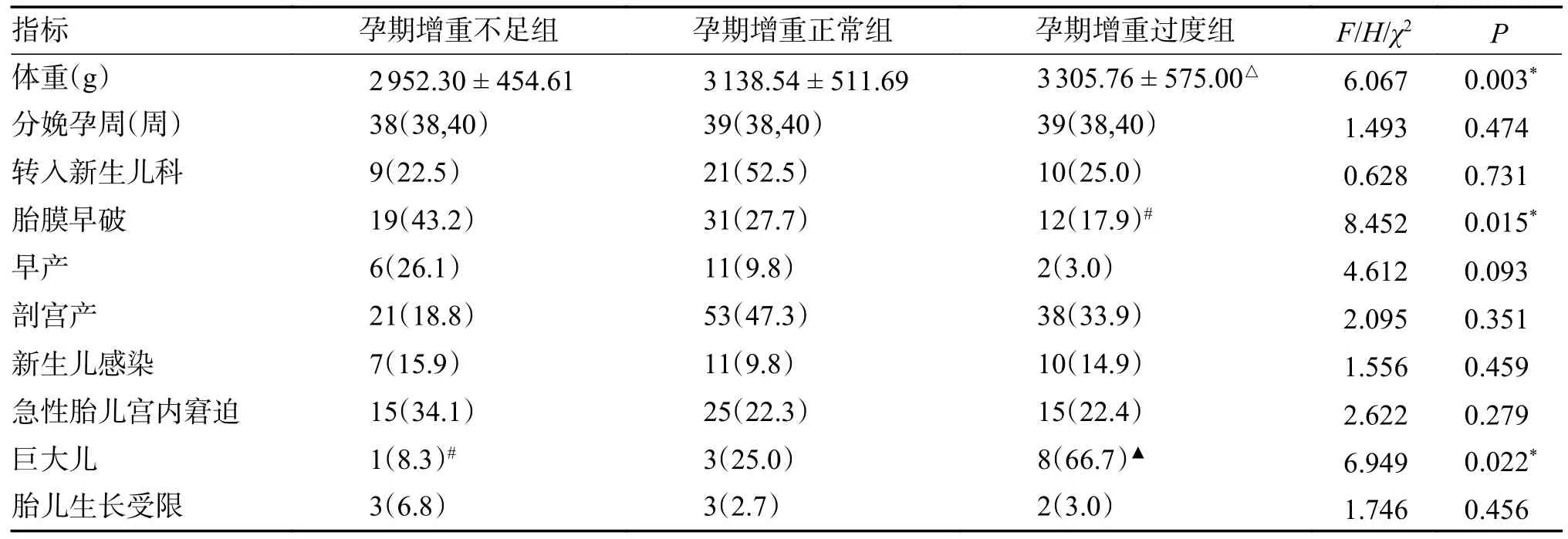
表5 不同孕期体重增长与妊娠结局比较[()/ M(P25,P75)/n(%)]Tab.5 Weight gain and pregnancy outcomes during different pregnancies [()/ M(P25,P75)/n(%)]
*P<0.05,与孕期增重不足组相比,△P<0.05;与孕期增重不足组相比,#P<0.017,与孕期增重正常组相比,▲P<0.017。
3 讨论
3.1 孕期血红蛋白水平对早产的影响
本研究结果显示孕期血红蛋白浓度低水平增加早产的风险。这与Scalond等[6]将产妇按血红蛋白水平分为7 个级别,发现妊娠期血红蛋白浓度低的产妇有较高的早产风险的研究结果一致。此外有研究者[7]对192 819 例早产产妇的血红蛋白水平进行分析,发现产妇的血红蛋白浓度与早产风险之间呈U 型关系,血红蛋白浓度过高或过低均可增加早产的风险。由于孕期是一个阶段,血红蛋白存在波动,而本研究只探讨了孕晚期的血红蛋白浓度,并未对孕中期和孕早期进行探讨,期待以后有更多的关于不同孕期血红蛋白对妊娠结局的影响研究。
3.2 孕前BMI 对新生儿体重、剖宫产、巨大儿、胎儿生长受限的影响
本研究结果显示孕前BMI 对新生儿体重有影响,孕前BMI 过低易造成胎儿生长受限,孕前BMI 过高易增加巨大儿的发生。Vinturache等[8]研究发现新生儿出生体重与孕前BMI 成正相关,新生儿体重随着孕前BMI 的增加而增加。此外另有研究[9]报道,孕前BMI 超重可能会导致过量的葡萄糖及脂肪酸等营养物质通过胎盘转移至胎儿,导致胎儿生长过快及脂肪增加过度,从而增加了巨大儿的发生率。巨大儿作为剖宫产的主要指征之一,其发生率的上升必然增加剖宫产率[10],而本研究发现易发生巨大儿的孕前BMI过高组的剖宫产率并未随巨大儿风险增加而增加,这可能与产妇意愿有关,如不愿忍受分娩痛苦、担心顺产造成会阴部撕裂等问题[11]。此外有研究者[12]研究表明,孕妇孕前BMI 过低,也可导致胎儿生长发育迟缓、早产等问题,与本研究结果一致。
3.3 妊娠体重增长对新生儿体重、胎膜早破、巨大儿的影响
本研究结果显示妊娠体重增长对新生儿体重有影响,妊娠增重过度易增加巨大儿的发生,妊娠增重不足易导致胎膜早破。有研究者[13]研究发现妊娠体重增长与巨大儿出生体重呈线性正相关,巨大儿出生体重随妊娠体重增长的上升而上升。此外研究[14]发现妊娠增重过度也与巨大儿、胎膜早破、剖宫产发生密切相关。这可能与孕期体重增加过度可能导致脂质代谢异常、胰岛素抵抗等不良现象[15]。本研究的数据仅来自昆明市某三甲医院,样本量不多,因此未能讨论不良结局的影响因素,并且对巨大儿等不良结局的发生做出预测。期待以后有更多中心、大样本量的计算,以期为制定妇幼保健相关指南提供数据支持。
综上所述,孕期血红蛋白、孕前BMI 及妊娠体重增长均对妊娠结局产生影响。合理的对孕期血红蛋白水平、孕前BMI 和妊娠体重增长进行控制,能更好地促进母婴的健康结局。
