急性脑梗死患者急诊rt-PA溶栓前继发应激性高血糖的危险因素分析
2022-11-11林振华蔡春耘
林振华 蔡春耘
(浙江省立同德医院急诊科,浙江 杭州 310016)
阿替普酶(rt-PA)作为急性脑梗死(acute cerebral infarct,ACI)首选溶栓药物之一,其酪氨酸残基结合纤维蛋白,可促进纤溶酶生成,溶解动脉粥样硬化斑块或血栓,恢复脑血管再通[1]。但ACI发生后机体应激状态下会激活下丘脑-垂体-肾上腺系统,促进儿茶酚胺、糖皮质激素等物质生成,且会降低胰岛素敏感性,促使代偿性胰岛素分泌含量增加,影响胰岛素受体结构功能,造成胰岛素抵抗,引发应激性高血糖(stress hyperglycemia,SH)[2]。研究[3]显示,SH发生后会增加患者脑组织内葡萄糖浓度,促使无氧糖酵解,促进乳酸生成,加重脑组织缺血、水肿情况,且会损害脑血管皮质,增加脑血管通透性,激活凝血系统,促进纤维蛋白原生成,从而致患者病情加重。王静悦等[4]研究指出,SH是ACI患者近期预后的独立危险因素,会增加患者预后不良风险。因此,明确可能导致ACI患者急诊rt-PA溶栓前继发SH的相关影响因素,对指导早期干预,预防SH发生尤为重要。目前,已有研究[5]证实年龄、吸烟史等可能会增加ACI患者SH发生风险,但更多的影响因素尚未明确。鉴于此,本研究旨在探讨ACI患者急诊rt-PA溶栓前继发SH的危险因素,以期降低ACI患者发生SH的风险,保障患者预后,为临床提供参考。
1 对象与方法
1.1研究对象 本研究采用回顾性队列研究的方法,收集我院2017年3月-2021年3月收治的180例ACI患者。将发生SH患者62例纳入为发生组,未发生SH患者118例纳入为未发生组,纳入标准:(1)ACI符合相关标准[6],且经颅脑CT或MRI检查确诊。(2)首次发病。(3)具有rt-PA溶栓治疗指征,且首次接受rt-PA溶栓治疗。(4)发病至入院时间≤4.5 h。(5)免疫系统、凝血功能正常。(6)发病前血糖水平正常。排除标准:(1)合并其他严重心脑血管疾病。(2)合并心肝肾等重要脏器疾病。(3)合并糖尿病或有糖尿病病史。(4)合并感染性疾病。(5)合并恶性肿瘤。(6)rt-PA溶栓前已接受抗凝或其他相关治疗。(7)合并会引发SH的相关疾病(如甲状腺、肾上腺、炎症性疾病等)。本研究的开展获得本院医学伦理委员会批准(伦理审批号:202108111144000109215)。
1.2研究方法
1.2.1研究工具 本研究在前期探究ACI患者急诊rt-PA溶栓前继发应激性高血糖的危险因素的基础上,采用自行设计的危险因素调查表,包括以下3部分。(1)患者一般情况:性别(男/女)、年龄、发病至入院时间、体质指数(body mass index,BMI)。(2)患者疾病因素:入院时美国国立院卒中量表(national institute of health stroke scale,NIHSS)[7]评分(NIHSS量表包括语言、面瘫、意识及视野等11个项目,总分42分,得分越高表示神经缺损程度越严重)、合并高血压(符合《中国高血压基层管理指南(2014年修订版)》[8]中相关标准)、合并高脂血症[符合《中国成人血脂异常防治指南(2016年修订版)》[9]中相关标准]、吸烟史(一生中累计或连续吸烟时长≥6个月)、饮酒史(饮酒时间≥5年,男性每日饮酒量≥40 g,女性每日饮酒量≥20 g)、合并颅内感染(患者表现为高热、抽搐等症状,脑脊液压力增高,白细胞、蛋白是否升高)、(营养状况:根据简易营养平价表评估[10]:<17分为营养不良(良好、不良)。(3)实验室指标:测定血肌酐、尿素氮、尿酸。(4)SH评估:采用空腹血糖水平(fasting blood-glucose,FBG)、糖化血红蛋白(hemoglobin A1C,HbA1c)水平进行评估。
1.2.2具体评估方法 (1)实验室指标:入院时采集患者空腹肘部静脉血5 mL,以4 000 r/min速率离心5 min取血清(离心半径为10 cm,离心机购自上海舜制仪器制造有限公司),采用全自动生化分析仪测定血肌酐、尿素氮、尿酸等水平,检验试剂盒均购自上海信帆生物科技有限公司,检验流程严格按照试剂盒说明书进行。(2)SH发生情况评估:溶栓前采集空腹肘静脉血2 mL,用全自动生化分析仪(南京贝登医疗股份有限公司,型号:BS-280)测定FBG水平、用高压液相分析法测定HbA1c水平,参照相关标准[11]评估患者SH发生情况,HbA1c水平<6.5%,且FBG水平≥7.0 mmol/L即可判定为SH。
1.3资料收集 调查组由参与研究的急诊科护士长及专科护士组成。资料收集方式:对患者病历均进行查阅,对研究对象进行基线调查,根据实验室指标将最终发生SH的患者和未发生SH的患者进行资料收集,资料收集时间从患者入院时开始,至患者溶栓治疗。调查结束时由调查组检查填写内容,若有疑问,与床位护士核实确认。
1.4统计学方法 采用SPSS 25.0处理数据,计数资料以百分数和例数表示,用χ2检验;全部计量资料均经Shapiro-Wilk正态性检验,符合正态分布以表示,组间用独立样本t检验;偏态分布的计量资料采用中位数及四分位数间距[M(P25,P75)]表示,组间比较采用Mann-WhitneyU检验;ACI患者急诊rt-PA溶栓前SH发生的多因素分析采用Logistic回归分析检验。P<0.05为差异有统计学意义。
2 结果
2.1ACI患者基线资料及急诊rt-PA溶栓前SH发生情况 180例患者中男103例,女77例;年龄52~73岁,平均(60.03±3.15)岁;发病至入院时间1.2~4.3 h,平均(2.71±0.46)h。患者急诊rt-PA溶栓前有62例发生SH,发生率为34.44%(62/180)。
2.2ACI患者急诊rt-PA溶栓前继发SH的单因素分析 见表1。

表1 ACI患者急诊rt-PA溶栓前继发SH的单因素分析
2.3ACI患者急诊rt-PA溶栓前继发SH的影响因素分析 将ACI患者急诊rt-PA溶栓前SH发生情况(1=发生,0=未发生)作为因变量,将2.2中比较差异有统计学意义的变量作为自变量(自变量说明见表2),经logistic回归分析检验结果显示:入院时NIHSS评分高、合并颅内感染、营养不良是ACI患者急诊rt-PA溶栓前继发SH的危险因素(OR>1,P<0.05)。见表3。

表2 自变量说明
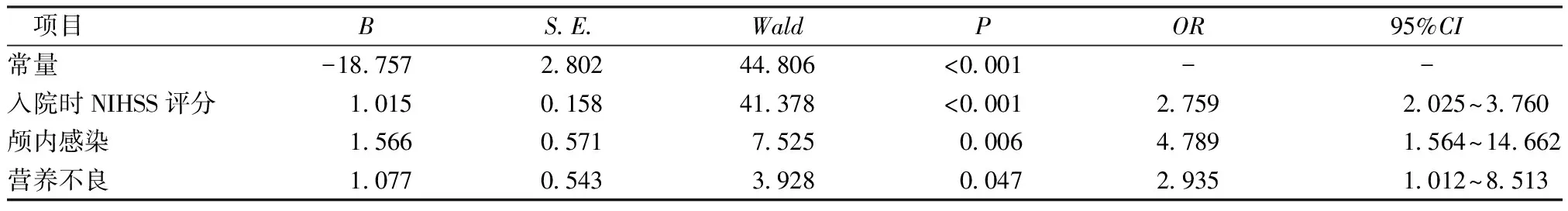
表3 ACI患者急诊rt-PA溶栓前继发SH的多因素logistic回归分析
3 讨论
3.1ACI患者急诊rt-PA溶栓前继发SH情况 SH是指机体应激状态下血糖水平升高的情况,其多发于为危重症疾病中,发生机制复杂,多认为与胰高血糖素、儿茶酚胺等调节激素大量分泌导致[12]。王静悦等[13]研究发现,ACI患者SH发生率为34.6%,而SH发生后会促进过氧化物、氧化亚氮生成,促使兴奋性氨基酸堆积,损伤神经细胞线粒体,导致神经元细胞凋亡,影响认知功能。本研究结果显示,180例ACI患者急诊rt-PA溶栓前有34.44%的患者发生SH,与上述研究结果接近,提示临床应高度重视,积极探讨可能导致ACI患者急诊rt-PA溶栓前继发SH的危险因素,以实现早期干预。
3.2ACI患者急诊rt-PA溶栓前继发SH的影响因素分析
3.2.1入院时NIHSS评分对ACI患者急诊rt-PA溶栓前继发SH的影响 NIHSS评分是评估ACI患者病情严重程度常用方式,得分越高表示患者病情越严重,神经缺损程度越高[14]。本研究结果显示,入院时NIHSS评分高是ACI患者急诊rt-PA溶栓前继发SH的影响因素。而病情严重的ACI患者,大面积梗死引发脑水肿会严重压迫脑室,导致中线移位,刺激下丘脑分泌皮质醇、胰高血糖素等物质,引发SH。因此,对于入院时NIHSS评分高患者,可于溶栓前首先考虑给予神经保护类药物和降糖药物干预,避免神经功能进一步损伤和血糖水平过度升高。
3.2.2合并颅内感染对ACI患者急诊rt-PA溶栓前继发SH的影响 本研究结果显示:合并颅内感染发生继发SH是无颅内感染的4.789倍。分析原因为,颅内感染易加重梗死部位炎症反应,进而诱导白细胞介素(Interleukin,IL)-6与肿瘤坏死因子(Tumor necrosis factor,TNF)-α等炎症因子释放:IL-6、TNF-α是反映机体炎症情况常用指标,其二者表达升高不仅提示炎症反应强烈,还可直接参与炎症反应过程,进一步加重炎症反应[15]。研究[16-17]发现,ACI患者应激状态下IL-6与TNF-α等炎症因子大量释放,而强烈的炎症反应会引发机体氧化应激反应,损伤神经细胞,促使胰高血糖素及其他升血糖激素释放,且会介导胰岛素抵抗,从而引发SH。因而,对于颅内感染患者,应遵医嘱先给予抗感染治疗,减轻感染和炎症程度。
3.2.3合并营养不良对ACI患者急诊rt-PA溶栓前继发SH的影响 营养不良与SH之间关系虽研究较少,但营养不良可导致患者免疫功能降低,进而降低其对应激反应的抵抗能力,因而导致ACI发病后强烈应激反应诱发胰岛素抵抗,血糖无法被机体充分利用,进而导致血糖水平升高,增加SH风险。此外,营养不良还易导致低蛋白血症,而低蛋白血症不仅可导致免疫功能下降,还可引起营养不良-炎症反应综合征,进一步加重梗死部位炎症反应,进而加重ACI病情和应激程度,增加SH发生风险[18]。对于营养不良患者,应注重给予营养支持,短期内暂时改善患者免疫功能,预防低蛋白血症发生,以降低SH发生风险。
综上所述,ACI患者急诊rt-PA溶栓前继发SH风险较高,入院时NIHSS评分高、合并颅内感染、营养不良是ACI患者急诊rt-PA溶栓前继发SH的危险因素,针对上述因素应视情况给予有效干预,以减轻患者应激反应,降低SH发生风险。但上述相关影响因素是否可预测ACI患者SH发生风险尚未进行具体验证,建议在未来研究中可进行深入分析。
