脑卒中继发下橄榄核变性的临床、影像学特征和治疗综述
2022-11-06王峰李军贾子善王瑞谢惠敏
王峰,李军,贾子善,王瑞,谢惠敏
解放军总医院第一医学中心 康复医学科,北京 100853
下橄榄核变性(hypertrophic olivary degeneration,HOD)是一种非常罕见的突触变性,由齿状核-红核-橄榄核通路(dentato-rubro-olivary pathway,DROP),即格莫三角(Guillain-Mollaret triangle,GMT)受到破坏引起,并影响下橄榄核(inferior olivary nucleus,ION) 的功能[1-2]。近年来脑卒中后HOD 的相关个案报道逐渐增多,临床医生对该疾病认识不足,临床上尚无统一的治疗方法和原则,为加深对该疾病的进一步认识,现将脑卒中继发HOD 相关文献报道进行回顾性分析,以提高对该病的诊疗水平。HOD 首先于1887 年由Oppenheim 描述,他在尸检中观察到ION 的病理性增大,病因被Foix 等描述为“跨突触变性”,指当传入纤维损伤时,由于突触输入的缺失引起的神经元改变。因此,HOD 是ION 传入神经被阻断的结果,是一种独特的变性类型,其最初导致病变ION 肥大而非萎缩[3]。在功能上,ION 在运动协调、平衡和姿势的维持中发挥作用,提高意识性运动的精确度和效率。齿状红核束参与控制精细自主运动的反射弧。本文收集1995 年1 月-2021 年7 月国内外各种期刊公开报道的HOD 病例,对其临床特点和治疗预后进行综述,为临床诊治该疾病提供借鉴。
1 HOD 的流行病学特点
本综述排除非脑卒中原发病、数据质量较差、年龄<18 岁的病例报道文献,筛选出符合要求的文献共计76 篇,共报道138 例患者[1-2,4-77]。统计发现文献报道的患者年龄为21~ 80(54.46±10.72)岁。其中男性93 例,女性32 例,13 例性别不详。病例以男性(67.39%)多见。原发脑卒中类型:脑出血95 例(68.84%),脑梗死41 例,2 例类型不明。54 例描述存在伴发病,其中高血压伴发率最高(48 例),其次为糖尿病(11 例)[1-2,4-77]。从文献中可见脑卒中继发HOD 的患者出血多于梗死。
2 HOD 的临床表现特点
文献中有94 例患者描述出现症状加重或新发症状,有10 例未具体描述。84 例患者中首发症状:震颤(35 例),头晕(13 例),构音障碍(9 例),步行障碍(9 例),视物模糊(9 例),吞咽困难(4 例),复视(2 例),不自主舞蹈样运动(2 例),幻视幻听(1 例)。由此可见HOD 患者出现首发症状的特点——震颤最为常见,其次是头晕、构音障碍、步态不稳、吞咽困难等。
除了首发症状中的震颤、头晕、构音障碍、步态不稳、吞咽困难,主要症状和体征还包括共济失调(63 例,75.00%)、四肢或躯干震颤(54 例,64.29%)、腭肌震颤(53 例,63.10%)、构音障碍(50 例,59.52%)、眼肌震颤(54 例,64.29%)、步行障碍(36 例,42.86%)、中枢性面瘫(14 例,16.67%) 等(表1)[1-2,4-77]。在HOD 导致的震颤中,腭肌震颤最为常见,其次是四肢震颤、眼肌震颤、头部震颤。与其他综述相比,本综述腭肌震颤发生率较高[78]。腭肌震颤包括两个类型——症状性腭震颤和原发性腭震颤。症状性腭震颤被定义为软腭和腭垂的节律性不自主运动,被认为是齿状橄榄核路径内的局灶性病变导致自发的节律性放电和刺激从对侧齿状核投射到下运动神经元纤维[79]。HOD 的腭肌震颤属于症状性腭肌震颤。原发性腭震颤的原因仍然不明[80],也没有HOD 的影像学特征,存在有节律的客观性耳鸣[81]。Holmes 震颤的特征是由姿势性和意象性引起的静止性震颤,并在睡眠期间消失,通常出现在单侧上肢[82-83]。HOD 相关报道中Holmes 震颤较少见,本综述中收集的文献报道中有4 例[21,23,25,29]。这些临床表现反映了通过齿状红核束的纤维失去对ION 的抑制性控制,导致下橄榄核神经元过度活跃[84]。眼肌运动障碍中报道为“一个半综合征”3 例,其中1 例是HOD 出现后新发症状,2 例是脑卒中后遗留症状。文献中有17 例患者脑卒中后即遗留言语不利、复视、吞咽障碍,之后并未报道加重或出现新发症状,故未纳入统计。由此提示,虽然脑卒中后可遗留言语不利、复视、吞咽障碍、眼肌运动障碍等症状,但继发HOD 时,原有的后遗症可能加重,也可能出现新发症状,应予以鉴别。
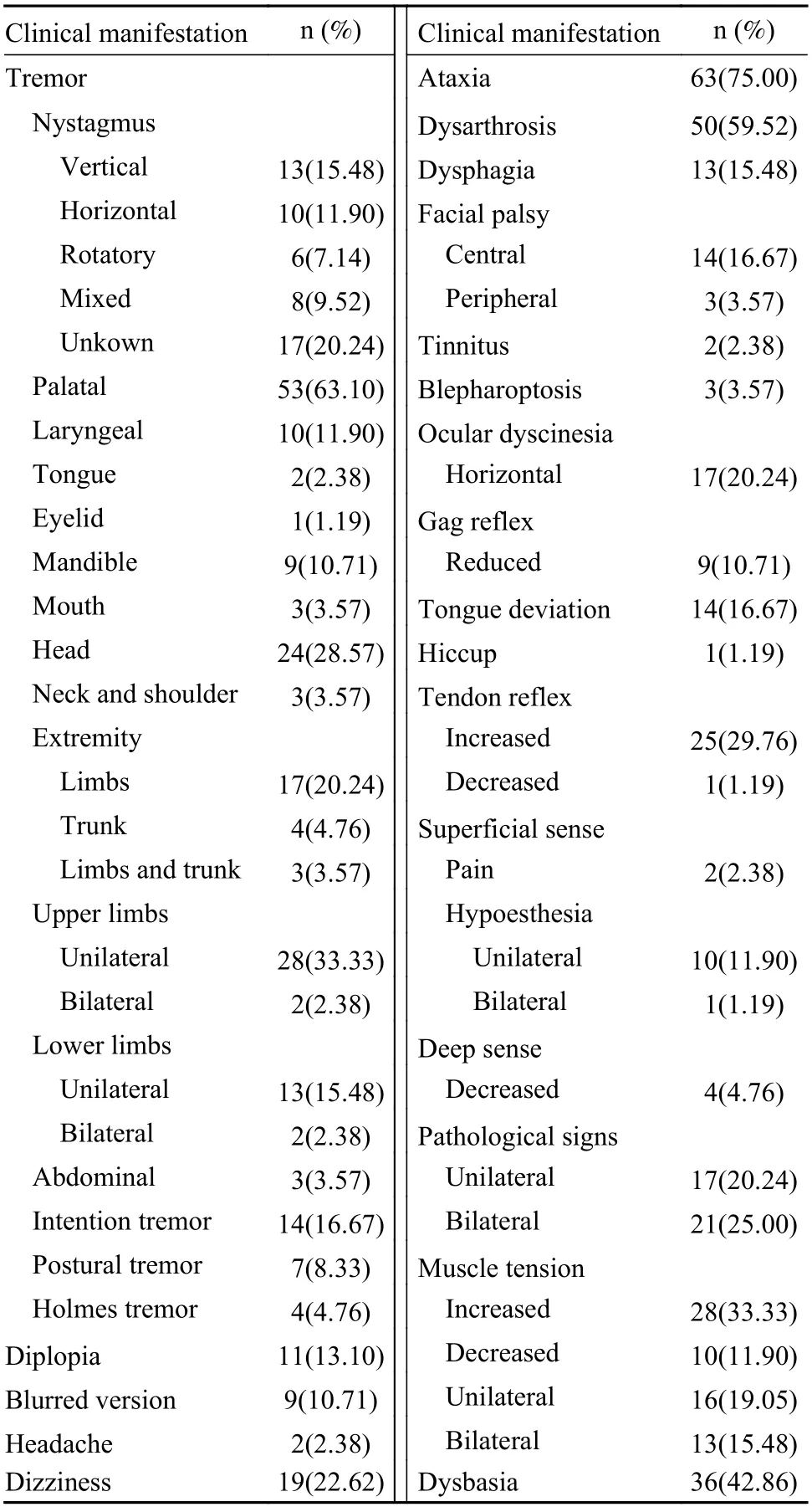
表1 HOD 的主要症状与体征(n=84)[1-2,4-77]Tab.1 Main symptoms and signs of HOD (n=84)
3 HOD 的影像学特点
3.1 病灶特征 HOD 多继发于脑干病变,以脑桥最常见,少数继发于小脑病变。原发病灶:脑干(111 例,80.43%),小脑(13 例,9.42%),脑桥、中脑合并小脑(5 例,3.62%),中脑合并小脑(5 例,3.62%),脑桥合并小脑(4 例,2.90%)(表2)[1,2,4-77]。脑卒中继发HOD 的病变部位以脑干病变为主,尤以脑桥多见,少数继发于小脑病变以及脑干合并小脑病变。
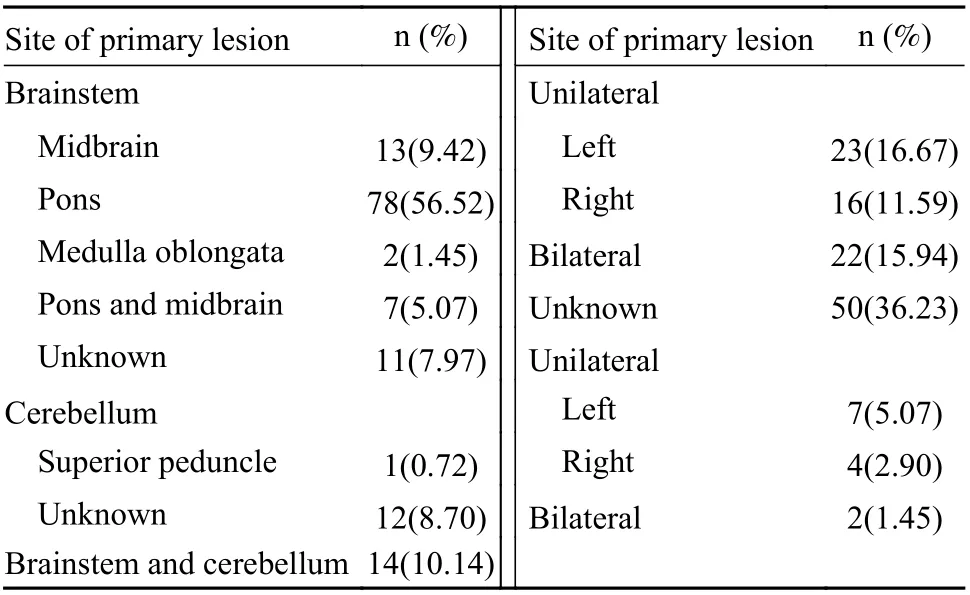
表2 HOD 原发病灶部位[1,2,4-77]Tab.2 Site of primary lesion
3.2 影像学改变出现的时间特征 138 例患者中102 例描述了出现影像学改变的时间,多数患者为出现HOD 症状后行MRI 检查发现,少数为随机检查发现。经统计,脑卒中后至出现HOD 影像学改变多在0.3~ 36(6.24±5.73)个月后,常见于脑卒中后4~ 6 个月。仅2 例检出时间为脑卒中后84个月,明显长于其他病例。
3.3 HOD 不同阶段的影像学特点 138 例患者全部描述了ION 的影像学表现,其中113 例具体描述了MRI 全部或部分检查序列的信号改变,表现如下:T2WI 高信号(106/106);T2 Flair 高信号(42/61),等信号(19/61);T1WI 等或低信号(59/59);DWI 等信号(14/14)(表3)。所有病例都描述了影像学上ION 的大小变化,129 例ION 增大见于脑卒中后0.3~ 36(6.3±5.96)个月,8 例ION 未见增大,1 例观察到ION 萎缩在脑卒中后2.5 年。Lana 和Tilikete 等[3,85]认为,HOD 的第一阶段在原发病6 个月内发展,其特征是ION 的T2WI 的高信号,这是由于细胞质内水含量增加;没有肥大。第二阶段显示ION 的高信号和肥大,通常在6 个月后发生。在3~ 4 年后发展到第三阶段,肥大消退,ION 恢复正常体积或萎缩,ION 高信号可以无限期持续存在。一段时间后ION 萎缩表明ION 不受控制的兴奋是导致神经死亡的原因。本综述收集的文献报道中ION 增大多见于脑卒中后0.3~36(6.3±5.96)个月,未增大的见于脑卒中后3~ 4 个月及10 个月、18 个月[1,2,4-77]。关于机制,Krings 等[86]认为橄榄核的肥大是其与齿状核分离后缺乏抑制作用而过度兴奋导致,它的病理学特征是细胞质的空泡变性和橄榄体中星形胶质细胞数量的增加[13]。
3.4 HOD 的好发位置 有47 例描述脑卒中病变侧别与ION 变性侧之间的关系,脑干损伤易出现同侧HOD,而小脑卒中易出现对侧HOD(表3)[1,2,4-77]。在61 例双侧HOD 的患者中,20 例脑卒中病灶为双侧脑干,14 例为单侧脑干,2 例为双侧小脑,1 例为单侧小脑,1 例为双侧脑干和单侧小脑,2 例为单侧小脑和单侧脑干,其余21 例脑卒中病灶不详。此外,脑卒中双侧病灶后继发单侧HOD 的也有3 例(2 例双侧脑干,1 例双侧小脑和单侧脑干)。一般认为HOD 仅发生在涉及齿状核-红核-下橄榄核通路的病变中,橄榄-齿状核从ION 到对侧小脑齿状核(dentate nucleus,DN)的传入纤维,不会导致HOD。当原发病灶位于齿状核或小脑上脚(superior cerebellar peduncle,SCP)时,对侧发生HOD;在病变局限于中央被盖束(central tegmental tract,CTT)或中脑红核(red nucleus,RN)时发生同侧HOD;当双侧CTT 和SCP、RN 病变时发生双侧HOD[87]。然而也有病例报道单侧病灶产生双侧HOD。Smets 等[31]研究认为ION 与对侧DN 之间的通路是双向通路才能解释单侧病变引发双侧HOD。有研究认为对于在Wernekink 连合处穿过CTT 的中线病变,可引发双侧HOD[6]。GMT 是Guillain 和Mollaret 于1931 年发现,由一侧DN、对侧RN 和延髓ION 的纤维连接组成。DN 发出的传出纤维经过SCP 交叉,到达对侧RN,RN 发出纤维经CTT 下行至同侧ION,ION再发出传出纤维经小脑下脚(inferior cerebellar peduncle,ICP)到对侧小脑皮质,继而投射到DN,即构成一个完整的三角。但从ION 发出的纤维不会直接投射到DN,而是通过橄榄小脑束与小脑皮质形成连接,然后投射到DN[88]。Hayashi 等[89]报道的1 例继发HOD 患者损伤病灶不在GMT 上,是由脑外伤和蛛网膜下腔出血导致的HOD 和迟发性共济失调。本综述收集的文献报道脑干损伤致同侧HOD 以及小脑损伤致对侧HOD 较多,也有14 例单侧脑干损伤致双侧HOD 的情况[1,2,4-77]。
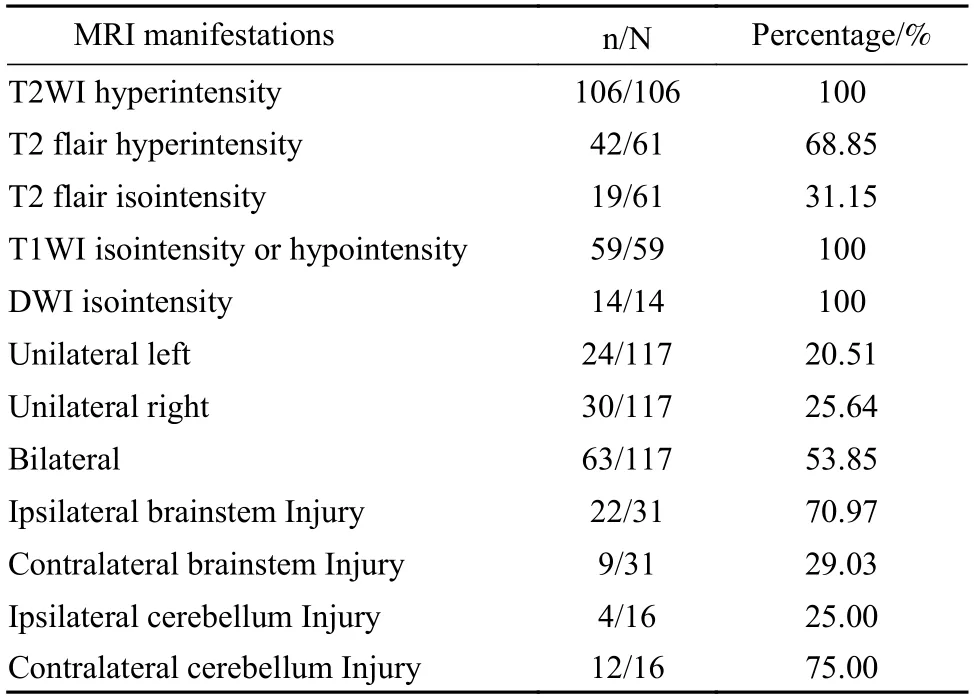
表3 HOD 的MRI 表现[1,2,4-77]Tab.3 MRI manifestations of HOD
4 HOD 诊断
脑卒中继发HOD 的诊断主要通过MRI,基于脑卒中后T2WI 上显示局限性ION 的高信号,伴或不伴增大,同时须结合临床病史、症状与体征,且在相应神经元联系环路上追溯出病理改变后方能明确诊断。典型症状如鄂肌、眼肌震颤,以及发现GMT 环路的病变有助于诊断。HOD 在临床工作中容易被误诊为梗死、肿瘤、感染或脱髓鞘性病变[32,90],需及时诊断,以便对患者进行对症治疗。
5 HOD 的治疗与预后
本综述收集的文献描述了59 例患者的治疗情况,经治疗有31 例HOD 症状有所缓解,21 例症状无明显变化,1 例加重,2 例死亡,4 例治疗效果不详。治疗用药多是联合用药,组合方式的规律性不强,单个药物的有效性难以估计。本综述就单个药物的有效性进行统计(表4)[1,2,4-77],31 例应用氯硝西泮,比例最高,其他零散合用的药物包括肌松药、抗癫痫药、抗帕金森药、抗焦虑药、营养神经、促进脑代谢药物等。除了药物治疗之外,个别治疗应用了药物联合针刺疗法或康复训练疗法,症状都有缓解。2 例进行右丘脑深部脑刺激器的置入治疗,手术效果不详。
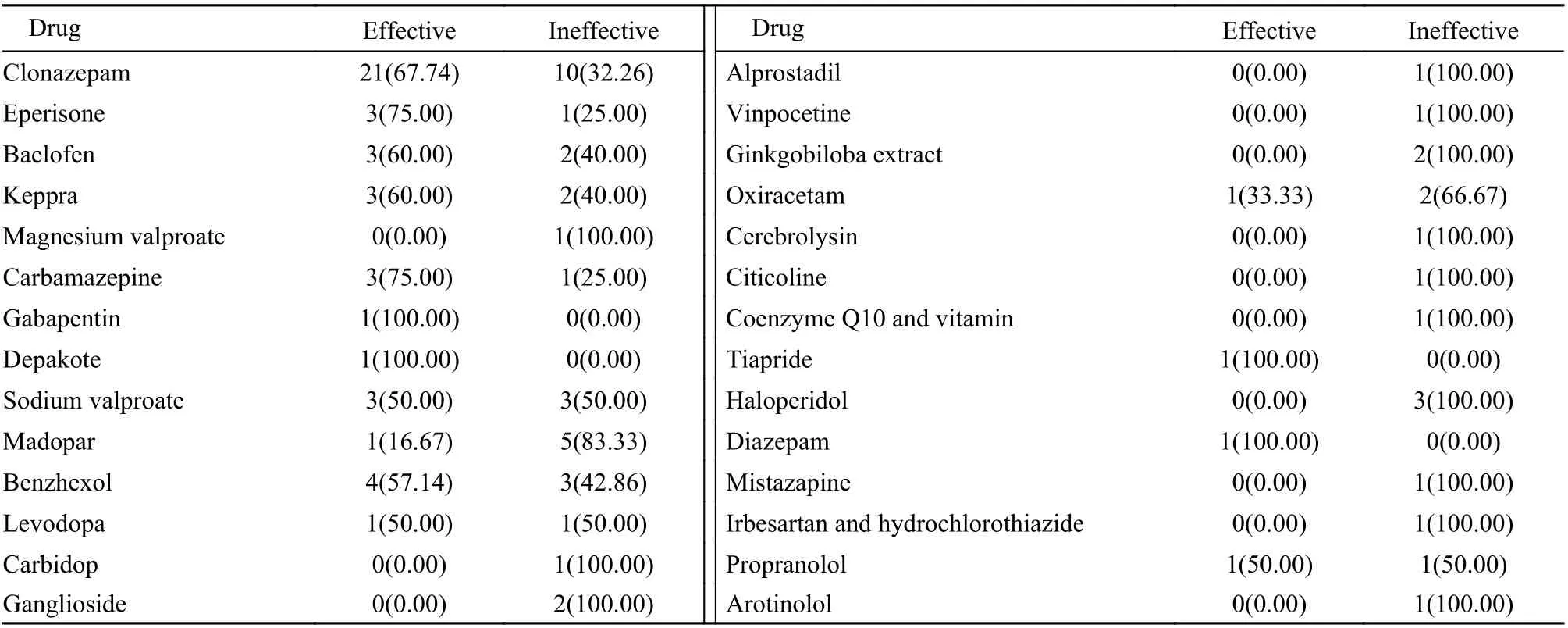
表4 药物治疗HOD 的疗效统计(n,%)[1,2,4-77]Tab.4 Drug efficacy in treatment of HOD (n,%)
有文献指出抗惊厥药,如加巴喷丁和双丙戊酸钠,可降低与HOD 相关的胃肠道症状的严重程度[19]。拉莫三嗪可能加重临床症状[91]。现国际上治疗震颤的几种新药也进入了二期临床试验,如CAD-1883、SAGE-324 等。
文献中有病例进行手术治疗,包括脑深部电刺激术(deep brain stimulation,DBS)、丘脑损毁术。DBS 的靶点一般是丘脑腹中间核,有研究发现底丘脑后侧区域为靶点的效果可能更佳[92]。Shepherd 等[25]采用中等强度的高频(160 Hz)刺激,刺激器在白天持续打开,在睡眠时关闭,只要刺激器打开,震颤就明显减轻。除了DBS,治疗震颤的手段还有经颅磁共振引导聚焦超声、重复经颅磁刺激、康复治疗等。经颅磁共振引导聚焦超声(简称磁波刀)目前治疗常用靶点是丘脑腹中间核、小脑-丘脑纤维束。纤维束成像技术扩散张量成像有助于对靶点的精准定位、后期的疗效评价[93]。治疗特发性震颤采用中等频率(650 kHz)的高强度聚焦超声,利用热效应让温度达到56℃以上并维持 2 s 使细胞坏死[94]。重复经颅磁治疗以小脑为靶点,小于1 Hz 的低频进行治疗,也有以辅助运动前区为靶点的,有研究显示两个靶点的治疗效果相差不大[95]。由于重复经颅磁的疗效持续时间不长,持续的θ 暴发刺激是经颅磁治疗的另一种模式,显示出了较持久的疗效。康复治疗在中枢神经系统疾病的治疗中逐渐被广泛认可,有研究显示抗阻训练、瑜伽练习对震颤有较好的改善作用[96-97]。这些技术具有无创性的优点,可作为今后治疗HOD 致震颤的参考方向。还有目前处于研究阶段的低能量超声神经调控技术,可对神经系统产生兴奋或抑制从而进行双向调控,也是一个治疗HOD 的研究方向。
本综述收集的文献报道了20 例患者的随访结果[1,2,4-77]。9 例症状减轻(随访脑卒中后1~ 36 个月),1 例症状基本消失(脑卒中后18 个月),5 例症状无变化(脑卒中后1~ 18 个月),2 例症状加重(分别为脑卒中后5 个月和12 个月),3 例死亡(脑卒中后1~ 12 个月)。HOD 的预后多不佳,多数震颤持续终生,少数患者数年后缓解,极少数症状消失,这可能与ION 萎缩有关[32]。随访出现死亡的病例较少,多是死于肺部感染等并发症。
6 结语
脑卒中继发HOD 好发于脑干或小脑卒中后6 个月,以脑桥卒中最常见,主要临床表现有腭肌和眼肌震颤、四肢或躯干震颤、共济失调、头晕等。MRI 以局限性下橄榄核T2WI 高信号最常见。治疗药物可能有效的是氯硝西泮、卡马西平、乙哌立松,但目前还未找到疗效显著的手术或药物等治疗方式。无创性治疗方式为未来治疗HOD 提供了一个新的研究方向。
