改良鼻咽通气道用于阻塞性睡眠呼吸暂停综合征患者无痛胃镜检查的临床效果观察*
2022-11-05王绪林张建文李平乐李艳娜邢娜
王绪林,张建文,李平乐,李艳娜,邢娜
(郑州大学第一附属医院 麻醉与围术期医学部,河南 郑州 450052)
阻塞性睡眠呼吸暂停综合征(obstructive sleep apnea syndrome,OSAS)是一种以睡眠过程中周期性出现上呼吸道部分或完全梗阻为特征的综合征。梗阻发作期间,患者面临经皮动脉血氧饱和度(percutaneous arterial oxygen saturation,SpO2)降低的风险,还会引发高碳酸血症和心血管功能障碍。全球OSAS 男性发生率为4.0%,女性发生率为2.0%[1]。镇静药物会抑制OSAS患者对外界刺激的反应,并可能造成咽部肌肉塌陷,导致此类人群无痛胃镜检查过程中呼吸不良事件的风险增加[2]。事实上,OSAS已被确定为内镜下发生缺氧的独立风险因素[3]。改良鼻咽通气道是一种常用的气道管理工具,在无法使用面罩时,其可以连接到麻醉机代替面罩进行机械通气[4]。本文旨在评估改良鼻咽通气道机械通气预防OSAS患者无痛胃镜检查术中缺氧的有效性,以期为临床提供参考。
1 资料与方法
1.1 一般资料
选择2021年2月-2021年9月在郑州大学第一附属医院行无痛胃镜检查术的患者90 例。采用随机数表法分为鼻导管吸氧组(C 组)、改良鼻咽通气道吸氧组(N 组)和鼻咽通气道机械通气组(M 组),每组30例。收集患者一般资料和气道评估指标,包括:性别、年龄、体重指数(body mass index,BMI)、合并症(高血压、糖尿病和冠心病)、美国麻醉医师协会(American Society of Anethesiologists,ASA)分级、SpO2基础值、Mallampati 气道分级、张口度[一横指(1 度)、两横指(2 度)、三横指(3 度)]和甲颏距离分级(Ⅰ级>6.5 cm,Ⅱ级为6.0~6.5 cm,Ⅲ级<6.0 cm)等。3 组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。见表1。
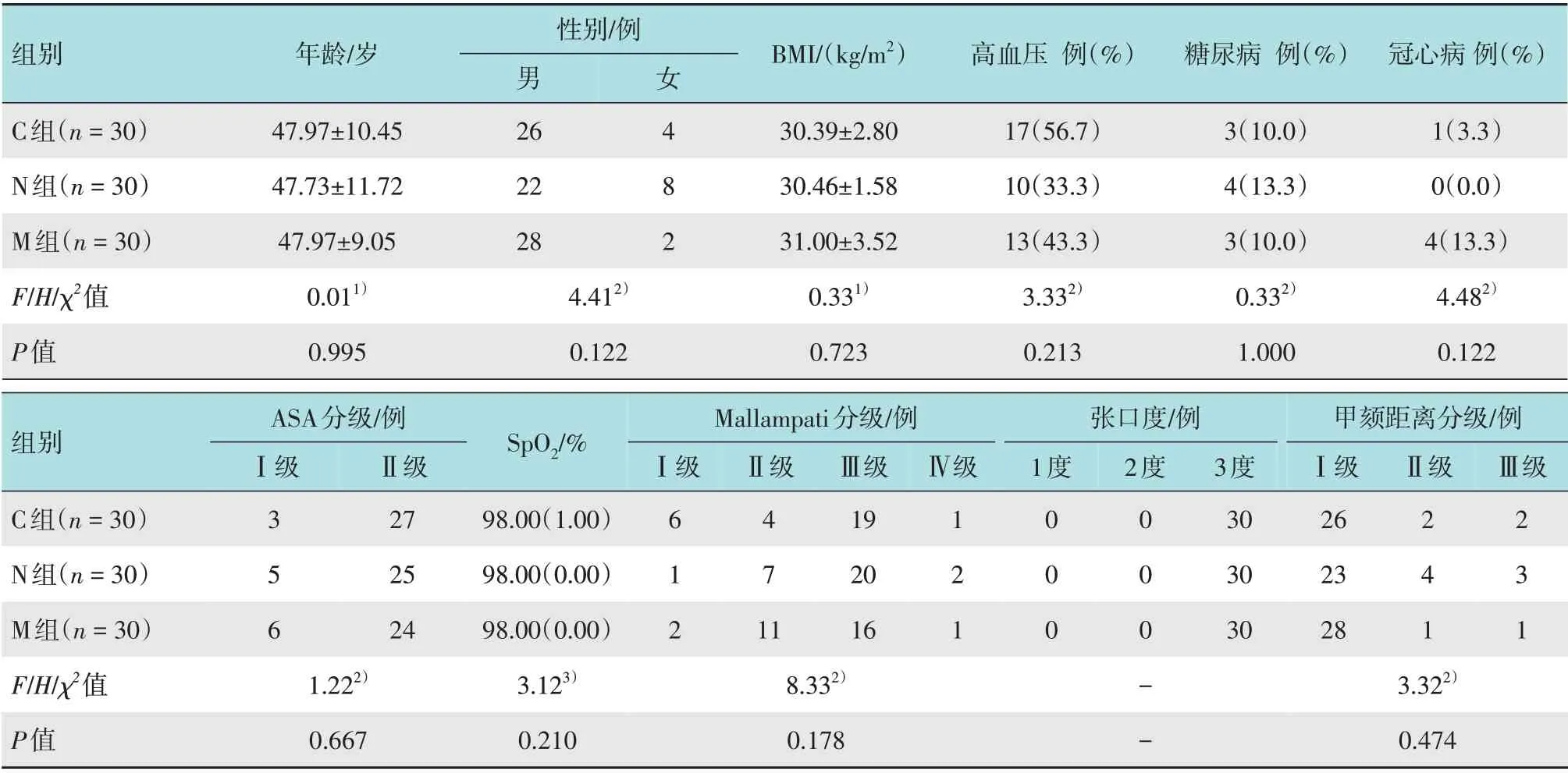
表1 3组患者一般资料比较Table 1 Comparison of general data among the three groups
纳入标准:多导睡眠监测诊断为OSAS,性别不限,年龄18~65 岁,ASA 分级为Ⅰ级或Ⅱ级。排除标准:凝血功能障碍者;1个月内有鼻出血史;有严重心脑血管、肺、肝和肾疾病者;鼻息肉;有鼻腔手术史;颅内压升高者;口腔、鼻和喉部感染者;麻醉药物过敏者。本研究获得郑州大学第一附属医院伦理委员会批准(No:KY-2021-0168),患者均签署知情同意书。
1.2 方法
1.2.1 麻醉方法术前常规禁食8 h,禁饮2 h,入室后开放外周静脉通路,监测心电图、血压、心率及SpO2。嘱患者取左侧卧位,鼻导管吸氧5 L/min,麻醉诱导前充分吸氧、去氮。静脉注射丙泊酚1.5~2.0 mg/kg,瑞芬太尼0.2~0.3 μg/kg。采用改良警觉/镇静评分(modified observer’s assessment of alertness/sedation scale,MOAA/S)评估镇静深度:5 分,对正常声音呼唤反应迅速;4分,对正常声音呼唤反应迟钝;3 分,大声呼唤姓名有反应;2 分,对轻度或中度摇晃有反应;1分,对斜方肌挤压有反应。待患者MOAA/S小于1分后,C组持续经鼻导管吸氧5 L/min;N组将表面涂有奥布卡因凝胶的改良鼻咽通气道(生产批号:0022201213,型号:ID 5.0~7.0,生产厂家:天津美迪斯医疗用品有限公司)(附图)置入一侧鼻腔,深度为鼻尖至同侧耳垂的距离,导管前端置于会厌下方正对声门处,并经该处吸氧5 L/min;M组以相同方法置入改良鼻咽通气道,并接麻醉机行机械通气,采用容量控制模式,氧流量5 L/min,潮气量6~8 mL/kg,呼吸频率15~20 次/min。

附图 改良鼻咽通气道Attached fig.Modified nasopharyngeal airway
1.2.2 胃镜检查胃镜下重新检查改良鼻咽通气道,并根据需要适当调整鼻咽通气道位置。M组检查过程中,麻醉医师一手按压鼻翼封闭对侧鼻孔,另一手用多层纱布覆盖胃镜咬口及其周围,封闭口腔,减少漏气。待患者自主呼吸恢复正常,出现人机对抗时,将麻醉机切换成自主呼吸模式。检查过程中,当MOAA/S为2分或3分时,追加丙泊酚10~20 mg。
检查过程中若SpO2下降至75%~89%,抬下颌开放气道,并适当刺激患者。若SpO2<75% 或75%~89%持续时间>60 s,则退出胃镜暂缓操作,用面罩加压通气改善SpO2。如有严重的缺氧不能通过面罩加压通气纠正时,需行气管插管。检查过程中发生低血压(收缩压降低超过基础值的30%或<80 mmHg),静脉注射去甲肾上腺素8 μg;发生心动过缓(心率<50 次/min)时,静脉注射阿托品0.25~0.50 mg,必要时可重复给药。
1.3 观察指标
1.3.1 主要指标术中缺氧的发生率(SpO2为75%~89%的持续时间少于60 s)。
1.3.2 次要指标术中亚临床呼吸抑制(SpO2为90%~95%)和重度缺氧(SpO2为75%~89%的持续时间多于60 s或SpO2<75%)的发生率,缺氧事件处理措施的使用率(抬下颌、面罩加压通气和气管插管),术中及术后不良反应发生率(体动、呛咳、鼻出血、咽痛和口腔干燥),麻醉医师、操作医师和患者的满意度(1分为不满意,2分为较不满意,3分为一般,4分为较满意,5分为满意)。
1.4 统计学方法
选用SPSS 25.0 软件进行统计学分析。符合正态分布的计量资料以均数±标准差(±s)表示,组间比较行单因素方差分析;非正态分布的计量资料采用中位数(四分位间距)[M(IQR)]表示,组间比较行Kruskal-Wallis检验;计数资料以例(%)表示,组间比较行χ2检验或Fisher 确切概率法。P<0.05 为差异有统计学意义。
2 结果
2.1 3组患者胃镜操作时间和麻醉药物用量比较
3组患者胃镜操作时间和麻醉药物(丙泊酚和瑞芬太尼) 用量比较,差异均无统计学意义(P>0.05)。见表2。
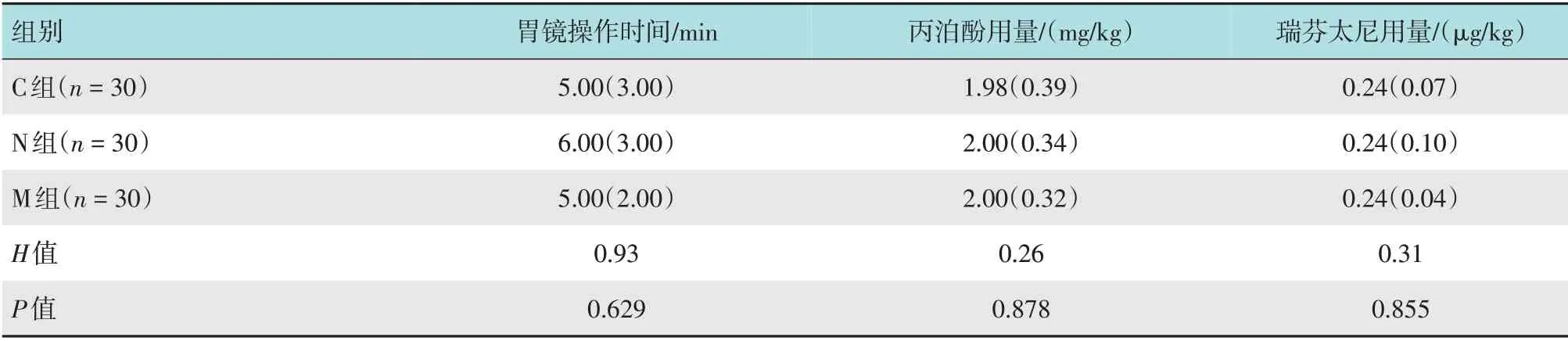
表2 3组患者胃镜操作时间和麻醉药物用量比较 M(IQR)Table 2 Comparison of procedure time and anesthetic dosage among the three groups M(IQR)
2.2 3 组患者缺氧相关不良事件发生率及处理措施使用率比较
与C 组比较,N 组和M 组缺氧发生率明显降低(P<0.05);与N 组比较,M 组缺氧发生率明显降低(P<0.05);与C 组比较,M 组亚临床呼吸抑制发生率和抬下颌使用率均明显降低(P<0.05)。3 组患者术中均未使用气管插管。见表3。

表3 3组患者缺氧相关不良事件发生率及处理措施使用率比较 例(%)Table 3 Comparison of the incidence of adverse events and intervention related to hypoxia among the three groups n(%)
2.3 3组患者术中及术后不良反应发生率比较
与C 组比较,M 组呛咳发生率明显降低(P<0.05);3组患者术中体动发生率比较,差异无统计学意义(P>0.05);3 组患者鼻出血、咽痛和口腔干燥发生率比较,差异均无统计学意义(P>0.05)。见表4。
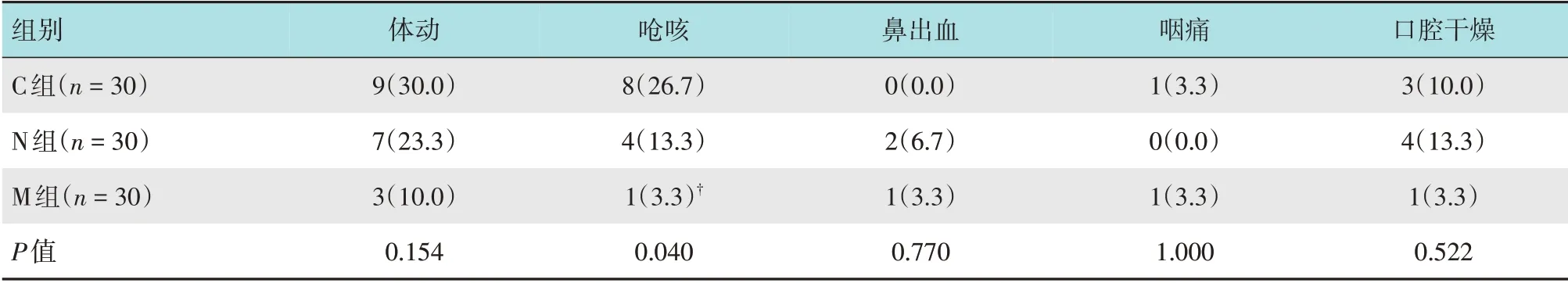
表4 3组患者术中及术后不良反应发生率比较 例(%)Table 4 Comparison of the incidence of intraoperative and postoperative adverse events among the three groups n(%)
2.4 3组患者满意度评分比较
与C组比较,M组麻醉医生满意度评分和胃镜医生满意度评分均明显升高(P<0.05);3 组患者满意度评分比较,差异无统计学意义(P>0.05)。见表5。
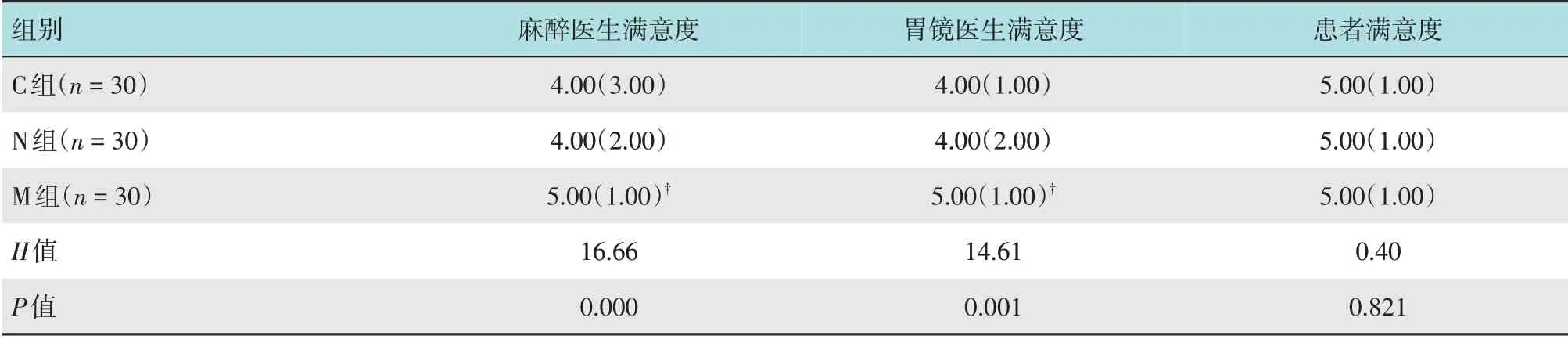
表5 3组满意度相关评分比较 [分,M(IQR)]Table 5 Comparison of satisfaction related scores among the three groups [points,M(IQR)]
3 讨论
3.1 OSAS 患者在无痛胃镜检查过程中发生缺氧的原因
OSAS患者在无痛胃镜检查过程中极易发生缺氧。有以下几个方面的原因:①该类患者咽部软组织,特别是舌体脂肪堆积,容易造成咽部气道管腔变窄[5],胃镜咬口对舌体的挤压可导致上呼吸道梗阻;②麻醉药物对该类患者呼吸抑制作用更强[3];③功能残气量下降,而静息代谢率、氧耗及呼吸做功增加,导致患者耐受呼吸暂停的能力下降。因此,该类患者在无痛胃镜检查过程中的气道管理至关重要。
3.2 OSAS 患者在无痛胃镜检查过程中发生缺氧的处理方法
LIN 等[6]报道,经鼻高流量氧疗能够降低无痛胃镜检查术中缺氧的发生率,但对OSAS 患者作用有限[7]。魏氏鼻咽通气道联合声门上喷射通气可以降低无痛胃镜检查术中缺氧的发生率[8],但尚缺乏其安全性和有效性的相关报道。GEDEON 等[9]研究发现,经鼻面罩无创正压通气能够降低OSAS患者无痛胃镜检查术中缺氧的发生率。
改良鼻咽通气道是一种特殊的鼻咽通气道,其末端增加了可以连接呼吸机的适配接头,既可快速有效地解除上呼吸道梗阻,又可根据需要辅助通气或持续行气道正压通气,还可连续监测呼气末二氧化碳分压 (partial pressure of end-tidal carbon dioxide,PetCO2)[10]。BEATTIE 等[11]报道,在“不能通气,不能插管”的情况下,通过封闭口腔和对侧鼻腔,可以经改良鼻咽通气道行正压通气,维持纤维支气管镜引导下气管插管期间的SpO2。本文证明了经改良鼻咽通气道机械通气预防OSAS患者无痛胃镜检查过程中缺氧的有效性。
3.3 经改良鼻咽通气道机械通气的优势
本研究表明,经改良鼻咽通气道机械通气能降低OSAS 患者无痛胃镜检查术中缺氧发生率,减少气道处理措施的使用率。考虑原因为:①患者镇静麻醉时会出现一过性呼吸抑制,经改良鼻咽通气道机械通气可以辅助呼吸,避免通气不足和缺氧;②改良鼻咽通气道可以越过上呼吸道梗阻部位,直接在声带上方提供氧气;③改良鼻咽通气道可以提供持续的气道正压,对于存在气道梗阻的患者尤为适合[12]。机械通气过程中会有部分氧气从鼻腔和口腔泄露出去,实际操作中可以用手按压鼻翼封闭对侧鼻腔,用多层纱布覆盖胃镜咬口及其周围,封闭口腔,以此减少泄露。这样做可以使经改良鼻咽通气道机械通气起到类似面罩加压通气的作用。
3.4 鼻咽通气道的不良反应
置入鼻咽通气道是一种有创操作,可能造成鼻道损伤。据文献[8,13-14]报道,使用鼻咽通气道鼻出血的发生率为0.7%~12.5%。本研究中,N 组和M 组共有3 名患者出现了鼻出血,但出血量较少,患者可接受,且均在术后自行停止,无需临床干预。
本研究显示,使用改良鼻咽通气道可以降低OSAS 患者呛咳的发生率,可能与该气道工具能有效解除上呼吸道梗阻,减少患者反流误吸有关。本研究中,患者体动发生率比较,差异无统计学意义,表明:置入改良鼻咽通气道并不会增加患者体动发生率,无需增加麻醉药物使用量。此外,3组患者咽痛和口腔干燥发生率比较,差异亦无统计学意义,且症状轻微,无需使用药物,可自行缓解。
3.5 使用改良鼻咽通气道的满意度
本研究显示,使用改良鼻咽通气道可以提高胃镜医生和麻醉医师的满意度,不影响患者满意度。考虑原因为:使用该气道工具后,患者缺氧及呛咳发生率降低,对胃镜医师干扰少,需要麻醉医生处理的不良事件相应减少,从而提高了胃镜医师和麻醉医师的满意度;改良鼻咽通气道是在镇静麻醉后置入,患者完全清醒前拔除,仅有少数患者会发生鼻出血,并不影响患者满意度。
3.6 本研究的局限性
①为单中心、小样本量研究,有待进一步行多中心、大样本量的研究来证实;②未行PetCO2监测,不能确定是否出现二氧化碳蓄积,且胃镜检查时间相对较短,即使发生二氧化碳蓄积,也是可以耐受的;③操作非同一麻醉医生和胃镜医生完成,可能会导致实验结果发生偏倚,但参与研究的胃镜医生和麻醉医生都接受过同质化的规范化培训,减少了混杂因素。
综上所述,改良鼻咽通气道机械通气可以有效预防OSAS患者无痛胃镜检查术中的缺氧情况,降低缺氧事件处理措施的使用率,且不良反应少,胃镜医师及麻醉医师的满意度高,值得应用于临床。
