儿童外周静脉穿刺疼痛管理的最佳证据总结
2022-10-03金玉梅何鸯鸯王彩红周英凤薛飞
金玉梅 何鸯鸯 王彩红 周英凤 薛飞
(1.宁波市妇女儿童医院 复旦大学循证护理中心宁波市妇女儿童医院证据应用基地,浙江 宁波 315012;2.复旦大学护理学院,上海 200032)
国际疼痛研究学会 (international association for the study pain,IASP)将疼痛定义为一种与实际或潜在的组织损伤相关的不愉快感觉和情绪情感体验,或与此相似的经历[1]。美国医疗机构认证联合委员会(joint commission on accreditation of health care organization,JCAHO)已将疼痛确定为继体温、脉搏、呼吸、血压之后的第五大生命体征[2]。外周静脉穿刺是住院儿童常见引起疼痛的医疗操作项目[3],由于儿童的认知功能尚未发育成熟,其痛觉阈值比成人低,特别是在医疗操作性疼痛反应中,他们经历无法预测的疼痛刺激,会导致近期和远期的严重不利影响,如心率增加、血压升高、恐惧、不信任医疗保健人员、社交障碍等[4]。对于父母而言,目睹儿童经历疼痛,同样会给父母带来创伤体验,给儿科护士增加工作压力和容易发生护患矛盾。本研究通过对儿童外周静脉穿刺疼痛管理进行系统的证据检索、文献质量评价、证据提取和分级,形成儿童外周静脉穿刺疼痛管理的最佳证据,便于儿科护士在外周静脉穿刺时规范开展疼痛管理,减轻儿童因外周静脉穿刺带来的疼痛体验。本研究已通过上海复旦大学循证护理中心审核(注册号:ES20220506)
1 资料与方法
1.1问题确立 采用复旦大学循证护理中心的循证问题确立工具PIPOST[5],形成循证护理的初始问题。P(Population)为证据应用目标人群:住院期间接受外周静脉穿刺的儿童;I(Intervention)为干预措施:应用分散注意力、物理设备、认知行为、局部使用麻醉药物等干预技术;P(Professional)为证据应用的实施者:儿科护士;O(Outcome)为结局:儿童自我报告疼痛评分、穿刺成功率、穿刺所用时间、父母应用减轻疼痛技术参与率、护士掌握疼痛知识成绩和干预技术能力等。S(Setting)为证据应用场所:儿科病房;T(Type of evidence)为证据类型:指南、临床决策、系统评价、证据总结和临床最佳实践等。
1.2证据检索 以“pain AND (needle related procedur* or venepunctur* or venipunctur* or infusion therapy) AND (child* or preschool or pediatric)AND (guideline or systematic review or evidence summar* or best practice)”为英文检索词,limit to yr="2011-2021"。以"疼痛" AND(“静脉穿刺”OR “静脉留置”OR “静脉输液治疗”)AND (“儿童”OR“小儿”OR“学龄前期儿童”OR“学龄期儿童”) AND (“指南”OR“证据总结”OR“系统评价”OR“专家共识”等为中文检索词,时间2011年起。以临床转化为目的,按照6S证据资源金字塔模型进行证据资源检索[6],自上而下计算机检索针相关穿刺疼痛管理领域的:指南、临床决策、系统评价、证据总结和临床最佳实践等。检索数据库包括UpToDate、Cochrane Library、Joanna Briggs Institute Library、PubMed、Embase、EBSCO host、美国输液护士协会、国际疼痛学会、加拿大安大略注册护士协会、美国指南网、急诊护士协会、英国国家卫生与临床评价机构、苏格兰学院间指南网络、英国皇家护理、中国生物医学数据库(SinoMed)、中国知网、万方数据库、维普。发表语言限定为英语及中文。检索时段均为2011年1月1日至检索日2021年6月15日。
1.3证据的纳入、排除标准 纳入标准:研究对象为住院期间接受外周静脉穿刺的儿童,涉及非药物或局部麻醉药物的减轻疼痛干预措施;证据类型为指南、系统评价、证据总结和临床最佳实践等。排除标准:文献质量评价未通过的研究;多个机构重复发表的文献。由2名研究员根据文献纳入标准独立进行文献筛选和提取,并交叉核对,如遇分歧,交由第3方(循证方法学专家)裁决。
1.4证据的评价标准 (1)指南的质量评价标准:采用临床指南研究与评价系统(appraisal of guidelines for research and evaluation,AGREE Ⅱ)[7]对检索到的指南进行评价。该评价系统共包括6个维度,23个条目,各条目按评价者同意程度1~7分打分(1分为很不同意,7分为很同意),每个维度得分为该领域中条目分数总和,并标准化为该领域可能的最高分数的百分比。根据指南各领域得分情况将指南的推荐等级分为3级[8]:A级,指南各领域得分均≥60%,直接推荐使用;B级,得分≥30%的领域数≥3,但有得分<60%的领域,推荐修改后使用;C级,得分<30%的领域数≥3,不建议使用,本研究仅纳入质量评价为 A级与 B级的指南。(2)系统评价的质量评价:采用AMSTAR对系统评价论文的真实性评价工具[9]进行评价,共11个条目,评价者先对每个评价项目做出“是、否、不清楚、不适用”的判断,然后小组讨论,综合考虑后决定该系统评价是纳入、排除还是需要获取进一步的信息。(3)临床决策、证据总结的质量评价标准:临床决策、临床最佳实践的质量评价追溯证据所依据的原始文献,提取的证据分别根据文献类型选择相应的评价标准进行质量评价。专家意见和专业共识类文章采用澳大利亚JBI循证卫生保健中心对应的评价标准(2016)[9]进行评价。
1.5证据质量的评价过程 指南由4名研究员独立评价,其中包括1名循证护理方法学专家;其余文献均由2名研究员按照相应文献类型的评价标准独立完成,如出现意见分歧,则由第3名研究员(循证护理方法学专家)介入,达成共识后最终决定纳入或剔除。当来源不同的证据结论不一致时,本研究遵从高等级、高质量、新发表优先的原则[10]。
1.6证据等级确定 采用澳大利亚JBI循证卫生保健中心证据预分级及证据推荐级别系统(2014 版)[11]进行证据汇总,证据等级依据研究设计类型分为Level 1~5 级(Level 1 表示证据等级最高,Level 5 表示证据等级最低)。
2 结果
2.1纳入文献的一般资料 本研究共检索出文献81篇,经过去重、初筛和复筛最终纳入9篇文献,其中指南4篇、临床决策1篇、系统评价3篇和临床最佳实践1篇,文献筛选流程,见图1。文献筛选结果,见表1。
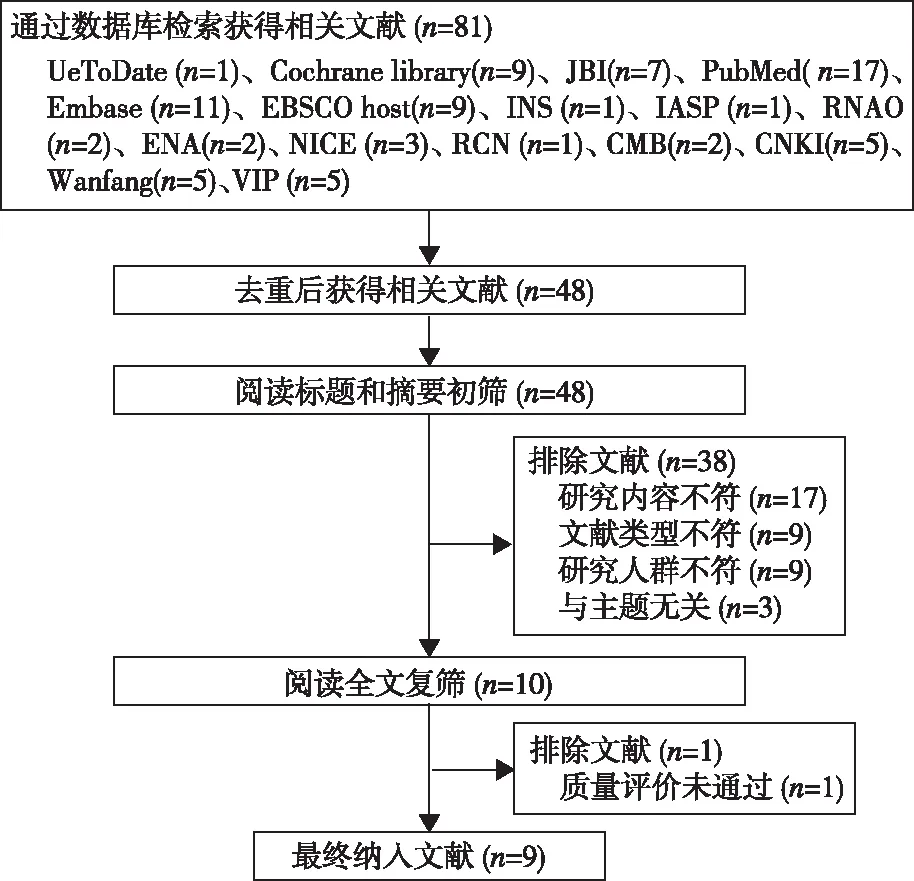
图1 文献筛选流程

表1 文献筛选结果
2.2纳入文献的质量评价结果
2.2.1指南的质量评价结果 本研究共纳入4篇指南,对4名指南评价员的评价结果一致性进行检验,结果,见表2。4篇指南ICC值均>0.8,显示评价者间一致性较好。指南的各领域标准化得分及质量评价结果,见表3。
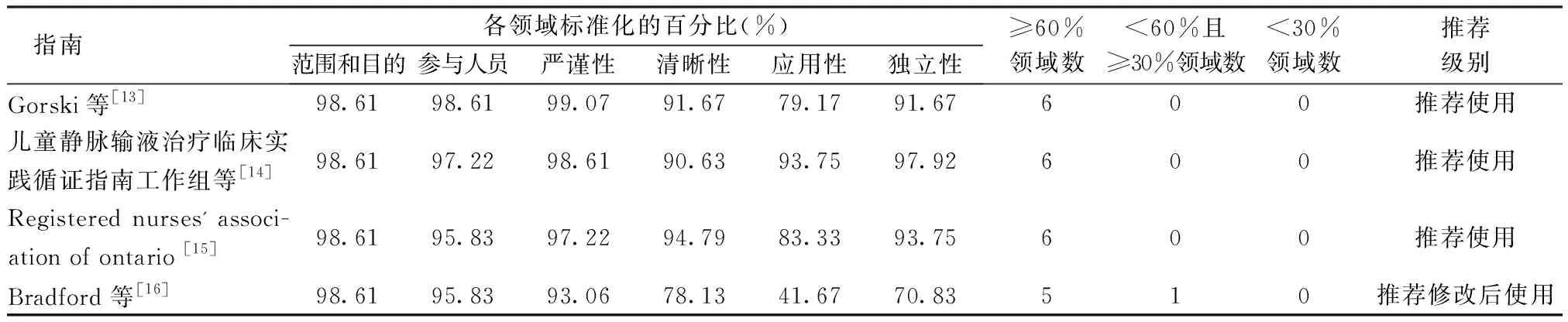
表3 纳入指南的方法学质量评价
2.2.2纳入系统评价的质量评价结果 见表4。

表4 纳入系统评价的质量评价结果
2.2.3专家意见和专业共识类文章的质量评价结果 本研究共纳入1篇专家意见[20],来源于临床决策中证据对应的原始文献。该评价包含的6个评价条目,其中前5个评价条目的评价结果均为“是”,第6个评价条目的评价结果均为“否”,见表5。

表5 纳入专家意见和专业共识类文章的质量评价
2.3证据汇总 对9篇文献中的证据进行提取与汇总,证据内容涉及建立静脉治疗团队、执行疼痛评估、选择血管可视化技术、应用非药物干预措施、置管前使用麻醉药物、鼓励父母参与、护士参加在职继续教育,从7个方面共提取汇总证据14条,见表6。
3 讨论
3.1执行疼痛评估 目前,对儿科疼痛的管理通常是不充分的,中度疼痛的存在可能对儿童未来的疼痛反应产生负面影响[21]。RANO指南[15]特别强调需要在入院、手术或侵入性操作、转科、病情变化等环节进行疼痛评估。静脉穿刺作为儿童常见的侵入性治疗操作,给儿童带来的疼痛应引起重视,在穿刺操作前中后都要选择合适的疼痛评估量表并进行疼痛评估。由于疼痛是主观的体验,儿童年龄跨度较大,发育认知水平的不同,对儿童疼痛严重程度的评估方法应基于儿童的认知能力[12]。选择适合儿童发育水平的疼痛评估量表至关重要[20]。对于3岁及以上无认知障碍可以清楚理解及表达疼痛的儿童可采用自我报告评估疼痛,常用的儿童疼痛评估方法包括视觉模拟量表、数字评定量表、Wong-Backer面部表情疼痛量表和改良版的面部表情疼痛量表[22]。对3个月~3岁的儿童、认知障碍儿童和无法使用主观量表的儿童可选用儿童疼痛行为量表[16],由他人观察儿童的表情、肢体运动、活动、哭泣和可安慰性5个内容进行疼痛评分,每项内容按 0~2分评分,量表的总得分范围为0~10分。儿科护士要做到常规评估疼痛,对可预见的致痛性操作或诊疗方法给予舒适护理,将疼痛带给患儿的各种不良影响降到最低[23]。
3.2选择血管可视化技术 血管可视化技术[24]是一种借助一定的医疗器具使人体皮下的血管清晰显现,使护士在面对困难静脉穿刺前由传统的依据经验穿刺转变为直观视觉下的穿刺,动态观察血管充盈程度,方便护士调整进针角度和方向,提高穿刺成功率,减少儿童痛苦的方法。INS指南[13]指出,对于外周静脉穿刺困难儿童,护士可借助血管可视化技术(如近红外光、多普勒超声等设备)提高穿刺成功率。使用近红外光技术评估外周静脉部位,便于对静脉选择做出更明智的决定(即分叉静脉、静脉弯曲、可触及但不可见的静脉、静脉瓣膜的位置),对于血管条件差的儿童避免花费大量的时间进行血管评估,有助于在穿刺前快速、合理选择静脉。对于外周静脉有穿刺困难的儿童,有条件医院可以借助超声多普勒技术提高穿刺成功率。Doniger等[25]选择儿科急诊科外周静脉有穿刺困难的儿童,将超声引导下穿刺与传统穿刺方法相比,结果超声引导下所需总穿刺时间更少(分别是6.3 min和14.4 min),穿刺次数更少。
3.3应用非药物干预措施 ENA指南[16]指出,蔗糖能对0~3个月的婴儿起到镇痛作用,Hatfield 等[26]对46项随机对照试验进行了系统综述得出结论,蔗糖是一种有效、方便、安全、即时起到镇痛作用的非药物干预措施,可以减少哭泣时间,显著降低婴儿疼痛过程后的生物行为疼痛反应。但蔗糖作为一种甜味剂,主要通过引发内源性阿片类物质释放,激活受体在舌尖的味觉来止痛[27],故需经口服用。分散注意力已被证明可以最大限度地减少儿童的恐惧、焦虑和与静脉通路相关的急性疼痛感知[28]。关于分散注意力减轻疼痛效果的原理,McCaul等[29]认为,大脑将注意力集中在刺激上的能力有限,如果注意力资源被用于专注于一项分散注意力的任务,那么就几乎没有时间去关注痛苦的刺激。一项系统评价[15]和INS指南[13]结果显示,外周静脉穿刺时使用行为干预如分散注意力、放松疗法和呼吸练习等可减轻儿童疼痛。由于建立外周静脉通道所需的时间短暂,操作时也可引导儿童参与互动对话来分散注意力。分散注意力工具成本低,使用方便,它应该常规用于静脉通路建立时应用,尤其是对7岁及以下的儿童[30]。证据[18-19]指出,振动刺激装置有助于减轻儿童针相关的操作性疼痛。Baxter等[31]研究了一种将冰与振动相结合的Buzzy装置,该装置外形类似可爱的蜜蜂或甲虫造型,手掌大小,放置在外周静脉穿刺位置的近端(大约在针头操作区域上方5 cm处,)并在置管过程中保持位置固定。除了用逗趣的外观来安抚儿童打针的紧张感,还能利用快速振动的蜜蜂或甲虫身体,以及一对用来降温的小冰袋,干扰大脑接收疼痛的感受,藉此减低或抑制疼痛。该装置易于使用、快速分散儿童注意力,在工作量大、干预时间有限的紧急情况下特别适合。不足之处,如果通过外周静脉采集儿童静脉血标本时应谨慎使用振动冷装置,因为该装置对静脉采血部位的寒冷和振动可能会影响部分实验室结果的准确性[13,31]。多次失败的尝试会给儿童带来疼痛,延误治疗,限制未来的血管通路使用,增加费用,并增加并发症的风险。INS指南[13]也指出,每名护士每次对同一儿童外周静脉穿刺次数不超过2次,Nickel[32]还强调每个护理站点同一儿童每次穿刺总数不超过4次。
3.4置管前使用麻醉药物 儿童静脉输液治疗临床实践循证指南[14]指出,外周静脉穿刺置管前,外用的局部表皮麻醉药物都能舒缓儿童因操作所致的疼痛。Lee等[33]也强烈建议所有年龄段的儿童,在儿童静脉置管前使用局部表皮麻醉药物缓解与针头相关的疼痛。但是,由于局麻药物利多卡因或丁卡因的乳膏或贴片剂型起效需要60 min 或者更长时间,在紧急状况下不适用[16]。
3.5鼓励父母参与 父母和家庭在儿童的保健中扮演着重要的角色,包括在医疗过程中管理儿童的疼痛和痛苦。Heinrich等[34]的研究表明,提高父母的知信行有利于改善儿童疼痛管理的效果。INS指出[13],穿刺前,操作者与儿童和父母讨论儿童血管通路部位选择的偏好,建议使用非优势侧的部位穿刺,避免选择屈曲、触诊有疼痛、感染、有伤口等部位。研究[35]表明,知识能让父母发挥积极作用,激发控制感,缓解压力。然而,父母在安慰儿童的努力中普遍感到得不到支持。儿科护士的正确指导对提高父母的参与度是至关重要的。
本研究总结了儿童外周静脉穿刺疼痛管理的最佳证据,为儿科护士在静脉穿刺前后实施疼痛干预提供依据。在临床实际应用时,需要充分考虑临床情景,结合专业人士的判断及儿童的意愿等,充分考虑每一条证据是否具有可行性、适宜性,选择适合儿童发育水平的疼痛评估工具和实施相应的干预措施,减轻儿童外周静脉穿刺时的疼痛。
