子宫平滑肌瘤术后肺转移1例并文献复习
2022-09-28常虹何玥王明刘洋樊蓓吴玉梅
常虹,何玥,王明,刘洋,樊蓓,吴玉梅
子宫肌瘤是女性生殖器官最常见的良性肿瘤,较少发生转移。肺良性转移性平滑肌瘤(pulmonary benign metastasizing leiomyoma,PBML)是一类罕见的原发于子宫的良性疾病,多数患者有子宫肌瘤手术史,于术后数年出现肺内病变,目前认为该病是激素依赖性肿瘤,虽然为良性病变,进展缓慢且预后较好,但其生物学转移行为倾向于恶性肿瘤,且目前尚无标准诊疗方案。本文通过对1例原发于子宫静脉内平滑肌瘤行次全子宫切除术后发生肺转移及残端宫颈复发的临床影像学资料及病理报告进行分析,并复习相关文献,以期提高对本病的认识及诊疗。
1 病例资料
患者,女,39岁,G1P1,因“多发肌瘤术后5年,发现盆腔包块及肺结节7月”于2020年7月20日入院。既往史:该患者于2014年在北京某医院以“多发子宫肌瘤”行次全子宫切除术,术后病理报告:子宫底、体部肌壁间见肌瘤结节4枚,直径2~7 cm;另见不整形肌瘤结节1枚,大小14 cm×11 cm×4 cm。术后未规律复查。现病史:2019年9月行体检时胸部X线正位片提示“双肺多发结节”,进一步行正电子发射计算机断层成像(positron emission tomography-computer tomography,PET-CT)提示:双肺弥漫多发结节灶,最大者位于左肺下叶前内基底段,大小约2.0 cm×2.5 cm,CT值约40 HU,边界清楚,边缘光滑,形态规则;邻近支气管受压可见少量积气,18F-氟代脱氧葡萄糖(18F-flurodeoxyglucose,18F-FDG)摄取轻度增高,最大/平均标准化摄取值:1.8/1.2;纵膈及两侧肺门未见明显肿大,未见18F-FDG摄取增高的淋巴结。患者无呼吸系统不适症状,考虑肺部肿瘤多发病灶,不除外转移,遂当月行胸腔镜下右肺上叶、中叶楔形切除术,术后石蜡病理报告:肉眼所见右肺上叶切面见一灰白结节,直径1 cm,质韧,边界清楚,病理诊断:右肺上叶平滑肌瘤。免疫组化结果为CD34(-),Desmin(+),Actin(+),Ki-67(约2%+),TTF-1(-),ER(+),PR(+)。后经我院病理专家会诊并同时复习原子宫肌瘤病理切片(见图1、2),考虑为子宫多发性平滑肌瘤,部分生长活跃,核分裂像5个/10个高倍视野,局灶静脉内生长。结合病史及原单位免疫组化结果,进一步明确子宫静脉内平滑肌瘤病史及PBML的诊断。肺部术后3个月行盆腔MRI发现残端宫颈右前方出现多发占位性病变,最大径约2.8 cm,胸部增强CT(见图3)提示两肺内见随机分布多发大小不等结节灶,较大位于左肺下叶,直径约2.4 cm,考虑为子宫次全切除术后残端宫颈肌瘤复发及肺转移复发。同时查肿瘤标志物(癌抗原-125、癌抗原-199、癌胚抗原及人附睾蛋白)均未见异常,血清雌二醇:448.69 pmol/L。考虑再次手术间隔时间短,为给予身体恢复,自2020年1月予亮丙瑞林3.75 mg皮下注射,每次注射间隔4周,共注射4次,复查盆腔MRI(见图4):宫颈右前上方不规则肿块呈分叶状,大小约3.9 cm×5.8 cm×4.2 cm,增强扫描不均匀明显强化,与宫颈分界不清,范围约3 cm×2.5 cm,并扩展到右侧盆壁髂内外血管间;宫颈左上缘见直径1.2 cm结节,双侧卵巢未见明显异常,胸部CT提示肺部结节较前未见明显改变。考虑残端宫颈平滑肌瘤腹膜种植可能性大,肿瘤较前生长有进展,遂于2020年7月入院行经腹广泛宫颈切除术+双侧输卵管卵巢切除术+子宫肌瘤播散种植病灶切除术,术后病理结果回报:次全子宫切除术后(子宫颈+双侧附件+播散性子宫肌瘤)静脉内平滑肌瘤病,部分富含脂肪,累及左宫旁血管,右宫旁未见病变。术后予口服来曲唑治疗至今,患者肺部结节缩小、减少,盆腔未见肿物,提示控制雌激素水平可稳定肺部肿瘤的生长。
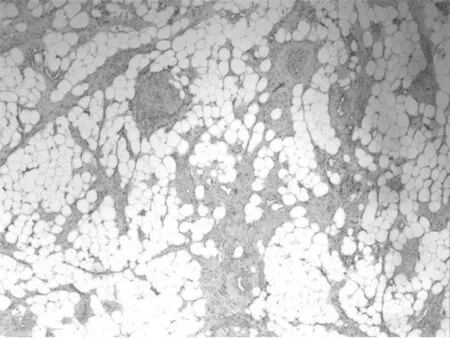
图1 肺部结节病理:肺泡内见平滑肌瘤样组织
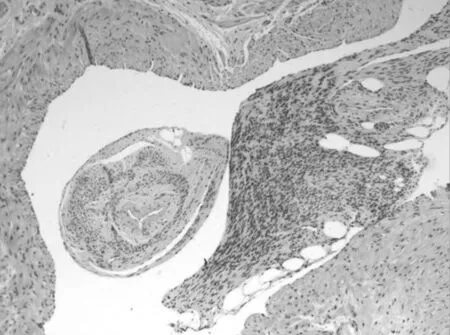
图2 局灶静脉内见平滑肌瘤样组织
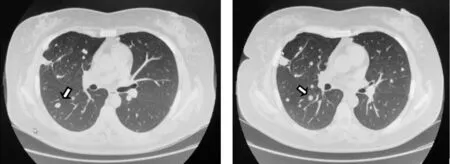
图3 胸部增强CT:两肺内见随机分布多发大小不等结节灶
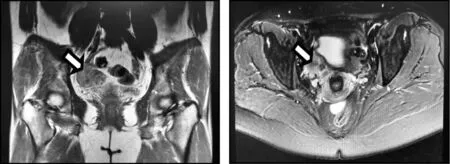
图4 盆腔MRI:宫颈右前上方不规则肿块呈分叶状,大小约3.9cm×5.8cm×4.2cm
2 讨论
良性转移性平滑肌瘤病(benign metastasizing leiomyoma,BML)首次由Steine PE[1]在1939年报道,Horsmann JP等[2]在1977年再次提出,将原来的“纤维平滑肌性错构瘤”同时更改为“良性转移性平滑肌瘤”。BML易发生转移,病理细胞形态学显示为良性病变,但其生物学行为倾向于恶性疾病。肺部是最常见的转移部位,其次还可以转移至淋巴结、深部软组织、中枢神经系统、肠系膜、骨骼和心脏等处[3],可与肺部病变同时或者先后出现[4]。PBML具有良性平滑肌瘤的组织形态学及免疫组化特征,雌、孕激素受体阳性表达率高,具有与子宫平滑肌瘤一样的激素依赖性,因此,BML虽可发生子宫外转移,但多认为该病是一种良性病变,本例患者仅为肺转移。
2.1 临床特征
PBML的临床发病率并不高,至今为止全世界仅报道200例左右,其发生机制尚未明确,多为个案报道[5]。PBML好发于有子宫肌瘤病史,尤其是行子宫肌瘤剔除术或者子宫切除术后的未绝经女性,这类患者发生肺部转移的时间多在术后3个月到20年的时间内,平均时间为14.9年[6],仅少数病例发生于妊娠期或者绝经后女性[7],Moon H等[8]报道了1例无子宫肌瘤手术史的绝经后韩国女性,同时发现肺部病变与子宫肌瘤。
PBML的临床表现主要与肿瘤的位置、数目以及大小有关,大多数患者无临床症状,仅在体检时发现,部分患者可表现为咳嗽、胸痛、呼吸困难等呼吸系统症状。Rong F等[9]对北京协和医院收治的23例PBML患者进行分析,13例(56.2%)患者有呼吸系统或其他症状,如咳嗽(n=7)、呼吸急促(n=3)、胸痛(n=1)、背痛(n=1)和腹胀(n=1),其他10例(43.8%)患者无明显临床症状。由于大部分病例没有明显不适症状,因此PBML主要靠影像学检查发现。PBML最常见的CT表现为双肺内多发结节,大小不一、无钙化,少有分叶或空洞样改变,结节边缘较恶性转移结节更清楚和锐利;增强CT扫描结节无强化;18F-FDG PET/CT显示大多数无或仅轻度糖代谢增高,有助于鉴别该病与恶性肺原发肿瘤及转移瘤[10-12]。该病的最终确诊仍依赖于病理学检查和免疫组化[13],针对Desmin、SMA、Vimentin和Caldesmon阳性,证实了由平滑肌分化的间质来源;ER、PR阳性,证实为激素依赖性肿瘤;Ki-67指数低(< 1%~3%),表现为惰性特征;S-100在BML中低水平表达,可用于区分BML与其他平滑肌肿瘤。李墨等[14]对5例PBML患者进行组织病理形态学分析,免疫组化显示,平滑肌标记h-Caldesmon、SMA、desmin均阳性,ER、PR阳性率达100%,Ki-67增殖指数<5%,提示转移部位的肿瘤与子宫原发性平滑肌肿瘤具有相似的组织病理形态学特征。
2.2 诊断标准
目前PBML的诊断标准尚未统一,查阅相关文献,总结归纳一般需满足以下几个条件:① 有子宫肌瘤病史或有因子宫肌瘤行“子宫切除术”或“子宫肌瘤剔除术”史,特别是有静脉内平滑肌瘤切除术史;② 胸部CT等影像学资料提示肺内出现结节或弥漫性病变;③ 可无任何临床症状,有症状时可表现为咳嗽、咳痰、气促、咯血、胸闷等;④ 肺部病灶与子宫肌瘤的病理结果高度相似;⑤ 无恶性肿瘤病灶特征,排除肺部病灶由其他恶性肿瘤转移形成。本例患者无呼吸系统症状,为体检时发现肺部结节,肺部结节免疫组化示Desmin(+),Actin(+),又因ER(+),PR(+),Ki-67(约2%+),组织病理学形态与子宫肌瘤极为相似,结合其子宫肌瘤行次全子宫切除术史,诊断为PBML。
2.3 发病机制
迄今为止关于子宫肌瘤术后发生PBML的发病机制尚未明确,主要有以下几方面观点:① 肿瘤来源于转移的良性子宫平滑肌瘤,可能是在进行子宫手术(包括宫腔诊刮术、清宫术、子宫肌瘤剔除术和子宫切除术等)时增加了良性平滑肌瘤的蔓延、转移能力,增加了其向脉管转移的机会,通过血行转移到肺部,进行单克隆生长,造成其后播散的可能性[7,15-16];② 来源于低度恶性的平滑肌肉瘤转移[17];③ 与血管平滑肌瘤变有关,原发子宫平滑肌瘤侵入脉管之后形成血管内平滑肌瘤,后通过血行播散至肺,并增生形成新的平滑肌瘤结节[18-19];④ 多个独立病灶的平滑肌增生性病变[20]。本例患者即原发子宫静脉内平滑肌瘤,次全子宫切除术后先后发生PBML及残端宫颈肿瘤复发,而且残端宫颈肿瘤仍为静脉内平滑肌瘤,提示与子宫原发血管平滑肌瘤有着密切关系。
2.4 治疗
因子宫肌瘤术后发生PBML的发病率低,目前在临床上尚无标准的治疗方案,病例报道均为个体化治疗,主要以外科手术和内分泌治疗为主,但因PBML病程进展缓慢且预后较好,也可选择密切随访观察。大多数文献报道对于可切除的病灶首选手术切除,组织病理结果有助于进一步明确诊断,术后密切随访有无新发病灶,而针对无法切除的PBML病例主要采用内分泌治疗。Cramer SF等[21]在1980年首先报道BML组织中雌、孕激素受体阳性,因此被认为是激素依赖型肿瘤,故可考虑行降低性激素水平治疗,尤其是控制雌激素水平,从而稳定肺内病变。目前常用的内分泌治疗药物有促性腺激素释放激素类似物(gonadotropin releasing hormone analogue,GnRH-a)、选择性雌激素受体调节剂、芳香化酶抑制剂、孕激素拮抗剂等,可单药或者联合使用。Lewis EI等[22]分析5例无法切除的PBML病例,给予激素治疗,结果表明4例给予单独GnRH-a和/或联合芳香化酶抑制剂治疗使疾病获得稳定状态。内分泌治疗还可以通过手术去势治疗,如卵巢切除术。还有文献提到,由于绝经或妊娠可导致PBML患者体内激素水平发生变化,这两种状态可使肿瘤减慢生长甚至停止生长[23]。但仍有ER、PR强阳性表达的患者,行内分泌治疗效果欠佳[24],特别是对于绝经状态患者,提示可能还存在其他生物学因素[9]。本例患者行手术治疗联合内分泌治疗,术后患者肺部结节缩小、减少,盆腔未见肿物。
综上所述,PBML发病率低,临床罕见,病程发展缓慢,发病机制尚未明确,无标准诊疗方案,生物学转移行为倾向于恶性肿瘤。因此,临床医师对于有子宫肌瘤病史,尤其是静脉内平滑肌瘤、行“子宫切除术”或“子宫肌瘤剔除术”的患者,应该严密随访,关注肺部情况,若出现肺部结节或弥漫性病变的育龄期女性,应考虑PBML可能。影像学检查是诊断肺部转移瘤的主要手段,手术病理活检和术后的病理及免疫组化是诊断的主要依据。最主要治疗方法是尽可能完全地切除原发病灶及转移病灶,若无法手术,可予抗性激素治疗,本病例预后较好,建议对子宫静脉内平滑肌瘤手术后患者应注意随访,及早发现复发,以减少PBML的发生,提高患者的生存质量。
