盐酸罗哌卡因联合舒芬太尼腰硬联合麻醉在无痛分娩中的应用效果
2022-09-26刘云箐
刘云箐
分娩过程中的疼痛是产妇生产过程中不可避免的,这种疼痛感不仅能够影响产妇的生理,同时也能给产妇带来不良的心理改变,尤其是对于缺乏生产经验的初产妇来说,疼痛给身心方面带来的不良影响程度更强烈[1-2]。临床研究表明:影响产妇分娩过程中疼痛程度的因素众多,主要包括产妇自身对于疼痛的敏感程度等因素、生产过程中的宫缩强度及胎儿的具体位置等[3-4]。随着临床医学理论和实践研究的不断进步,无痛分娩技术得到了前所未有的发展,越来越多的初产妇为了最大限度地避免疼痛也选择采用无痛分娩技术[5-6]。针对无痛分娩技术对产妇影响的研究也成为妇产科领域研究的热点和焦点问题之一[7-9]。但是关于无痛分娩对初产妇产后泌乳及胃肠功能恢复、胃肠激素影响的研究并不多见。鉴于此,本文为进一步探讨无痛分娩技术对初产妇产后泌乳及胃肠功能恢复、胃肠激素的影响,选取本院2020年1月-2021年1月临床收入的初产妇598例为研究对象,进行分组比较研究,报道如下。
1 资料与方法
1.1 一般资料
本研究选取泉州玛珂迩妇产医院2020年1月-2021年1月临床收入的初产妇598例为研究对象,纳入标准:(1)初产妇均为足月妊娠;(2)均为单胎、头位。排除标准:(1)合并心脏、肝肾等系统重大疾病;(2)胎儿有异常;(3)相关药物过敏。初产妇或其家属均签署知情同意书。本研究研究获得泉州玛珂迩妇产医院伦理委员会批准。初产妇年龄22~26岁,平均(24.16±1.16)岁;孕周39~41周,平均(40.15±2.16)周;平均身高(163.24±3.97)cm,平均体重(70.16±6.18)kg。采用随机数字表法将初产妇分成研究组和对照组,每组299例。研究组中,初产妇年龄22~25岁,平均(24.22±1.19)岁;孕周 39~41 周,平均(40.22±2.19)周;平均身高(163.88±3.99)cm;平均体重(70.22±6.21)kg。对照组中,初产妇年龄23~26岁,平均(24.11±1.11)岁;孕周39~41周,平均(40.11±2.11)周;平均身高(163.11±3.84)cm;平均体重(70.11±6.11)kg。两组初产妇临床资料比较,差异无统计学意义(P>0.05),有可比性。
1.2 方法
全部初产妇均于分娩前建立静脉通道,并给予产妇吸氧和生命指标监测等。对照组均采用自然分娩,过程中未采用任何镇痛措施进行干预。研究组采取腰硬联合麻醉实施无痛分娩。于初产妇L2~3间隙处给予其硬膜外穿刺,穿刺成功后,采用25G细长脊麻针自硬外枕芯置入初产妇的蛛网膜下腔。当观察到脑脊液流出时,则提示穿刺成功。注入5 µg舒芬太尼(生产企业:宜昌人福药业有限责任公司;批准文号:国药准字 H20054171 ;规格:1 ml∶50 µg),然后继续硬膜外置管操作,待麻醉平面固定后连接镇痛泵,泵内用0.9%氯化钠注射液配制0.1%盐酸罗哌卡因(生产企业:成都天台山制药有限公司;批准文号:国药准字H20052666;规格:75 mg)+0.5 µg/ml舒芬太尼混合液 100 ml,6 ml/h 输注,设定时间为20 min,当宫口全开时停止给药。密切关注初产妇的生命体征指标和状态,及时处理各种突发事件。
1.3 观察指标及评价标准
对两组产妇的疼痛情况、泌乳情况、胃肠激素指标、胃电参数指标、应激激素指标等进行观察和比较[7-9]。
1.3.1 疼痛情况 参照国际卫生组织定义的疼痛标准进行评价,将疼痛程度按照由轻到重分成4个等级,分别为0、1、2、3级。0级:无疼痛;1级:轻微疼痛;2级:明显疼痛,且无法配合手术;3级:剧烈疼痛,需药物止痛。
1.3.2 产后泌乳情况 包括 <24、24~36、37~48、>48 h的产后泌乳情况。
1.3.3 胃肠激素指标 包括:胃动素(MTL)、血管活性肠肽(VIP)、胃泌素(GAS)和胆囊收缩素(CCK)。
1.3.4 胃电参数指标 包括:正常慢波节律比、胃电频率和胃电主功率。
1.3.5 应激激素指标 包括:皮质醇(Cor)、醛固酮(ALD)、去甲肾上腺素(NE)、血管紧张素Ⅱ(Ang-Ⅱ)。
1.4 统计学处理
将研究所得数据用统计学软件SPSS 25.0进行处理,计量资料以(±s)表示,采用t检验,计数资料以率(%)表示,采用χ2检验,等级资料采用秩和检验(校正)分析,P<0.05为差异有统计学意义。
2 结果
2.1 两组疼痛情况比较
研究组疼痛情况优于对照组,差异有统计学意义(P<0.01),见表 1。
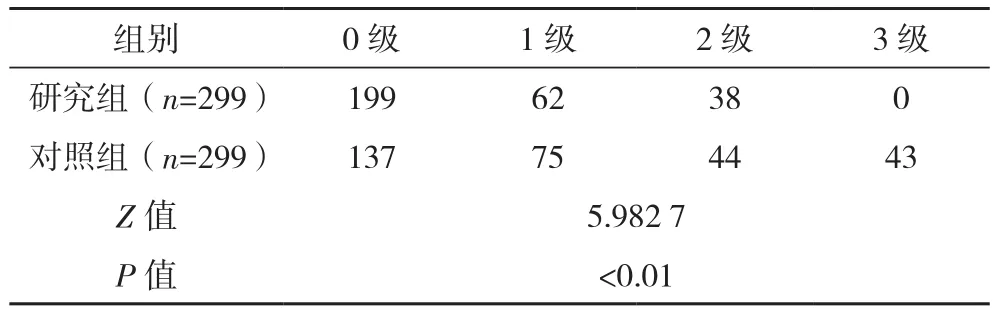
表1 两组疼痛情况比较(例)
2.2 两组产后泌乳情况比较
研究组泌乳情况优于对照组,差异有统计学意义(P<0.01),见表 2。
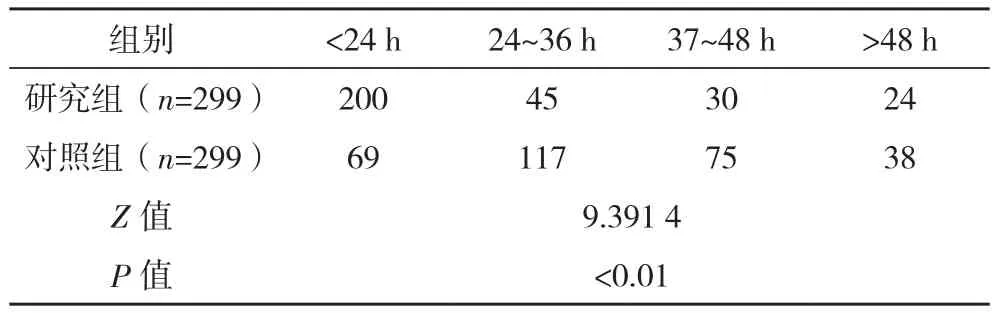
表2 两组产后泌乳情况比较(例)
2.3 两组干预前后胃肠激素指标比较
干预前,两组各项胃肠激素指标比较,差异均无统计学意义(P>0.05),干预后 12、24、48 h,研究组的MTL和GAS均高于对照组,差异有统计学意义(P<0.01);干预后 12、24、48 h,研究组的VIP和CCK均低于对照组,差异有统计学意义(P<0.01),见表 3。
表3 两组干预前后胃肠激素指标比较(±s)

表3 两组干预前后胃肠激素指标比较(±s)
组别 MTL(ng/L)VIP(pg/ml)干预前 干预后12 h 干预后24 h 干预后48 h 干预前 干预后12 h 干预后24 h 干预后48 h研究组(n=299) 162.34±17.25 153.24±16.54 133.47±15.42 149.35±18.46 22.47±3.46 30.15±4.09 32.57±4.19 24.74±3.83对照组(n=299) 163.01±16.98 132.45±14.25 119.35±14.23 130.24±14.59 22.53±3.45 35.14±4.12 38.15±4.16 30.75±4.16 t值 0.478 6 16.466 4 11.636 2 14.043 7 0.212 3 14.86 3 16.341 6 18.378 4 P 值 0.632 4 0.000 0 0.000 0 0.000 0 0.831 9 0.000 0 0.000 0 0.000 0

表3(续)
2.4 两组干预前后胃电参数指标比较
干预前,两组各项胃电参数指标比较,差异均无统计学意义(P>0.05),干预后 12、24、48 h,研究组的各项胃电参数指标均高于对照组,差异有统计学意义(P<0.01),见表4。
表4 两组干预前后胃电参数指标比较(±s)
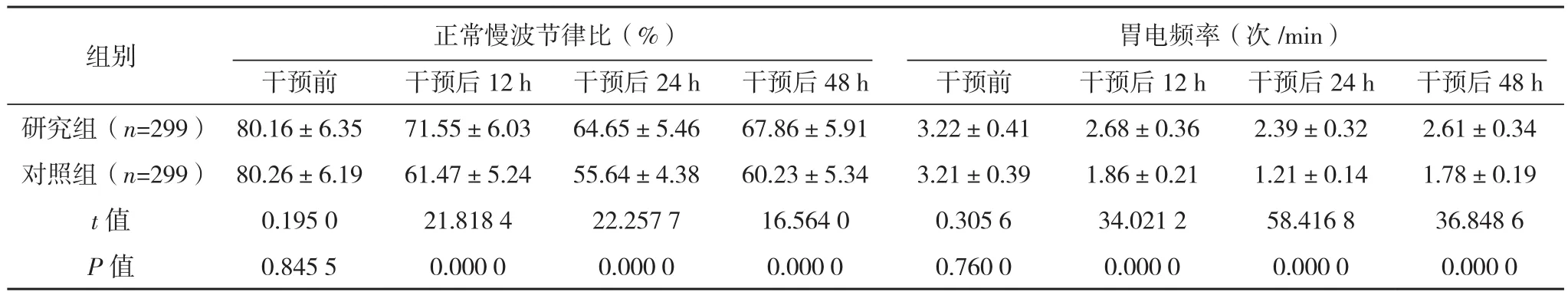
表4 两组干预前后胃电参数指标比较(±s)
组别 正常慢波节律比(%) 胃电频率(次/min)干预前 干预后12 h 干预后24 h 干预后48 h 干预前 干预后12 h 干预后24 h 干预后48 h研究组(n=299) 80.16±6.35 71.55±6.03 64.65±5.46 67.86±5.91 3.22±0.41 2.68±0.36 2.39±0.32 2.61±0.34对照组(n=299) 80.26±6.19 61.47±5.24 55.64±4.38 60.23±5.34 3.21±0.39 1.86±0.21 1.21±0.14 1.78±0.19 t值 0.195 0 21.818 4 22.257 7 16.564 0 0.305 6 34.021 2 58.416 8 36.848 6 P 值 0.845 5 0.000 0 0.000 0 0.000 0 0.760 0 0.000 0 0.000 0 0.000 0
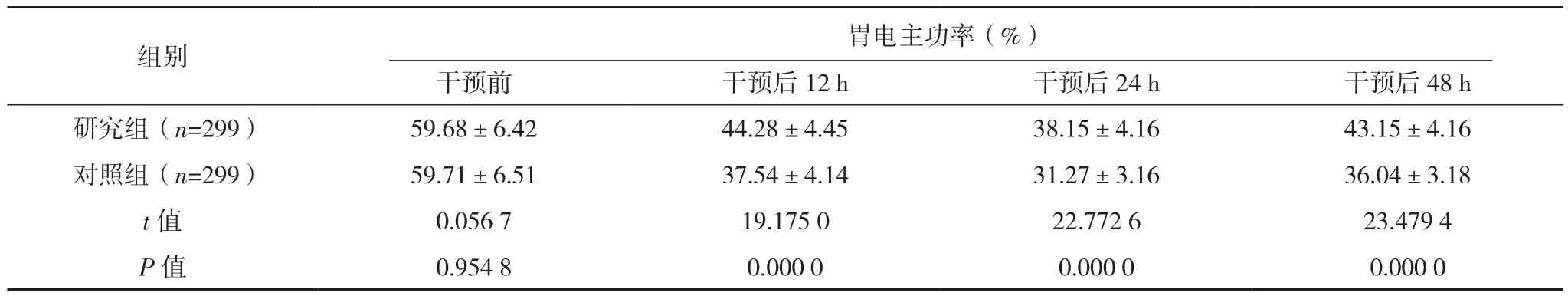
表4(续)
2.5 两组干预前后应激激素指标比较
干预前,两组各项应激激素指标比较,差异均无统计学意义(P>0.05),干预后 12、24、48 h,研究组的各项应激激素指标均低于对照组,差异有统计学意义(P<0.01),见表5。
表5 两组干预前后应激激素指标比较(±s)

表5 两组干预前后应激激素指标比较(±s)
组别 Cor(ng/L)ALD(ng/ml)干预前 干预后12 h 干预后24 h 干预后48 h 干预前 干预后12 h 干预后24 h 干预后48 h研究组(n=299) 191.25±11.25 220.14±16.25 235.16±14.35 231.04±16.35 80.16±6.89 130.25±12.35 137.26±16.35 130.16±11.82对照组(n=299) 191.34±12.09 263.45±19.35 279.35±16.35 260.35±16.39 80.91±7.06 151.29±19.23 164.35±12.38 155.36±16.35 t值 0.094 2 29.638 0 35.125 0 21.892 1 1.314 6 15.919 0 22.841 1 21.598 3 P 值 0.925 0 0.000 0 0.000 0 0.000 0 0.189 1 0.000 0 0.000 0 0.000 0

表5(续)
3 讨论
近年来,随着临床手术理论的不断成熟和应用范围的不断扩大,妇产科的剖宫产率呈现了一定的升高趋势[10-11]。导致这一现象的原因之一是有些产妇,尤其是对于一些年龄较小的初产妇,往往因为惧怕生产过程中的疼痛,而在具备自然分娩条件的情况下,依然选择了剖宫产[12]。但剖宫产手术后对产妇的刺激所带来的一系列应激反应,对于产妇术后恢复和育儿的不良影响较多[13-14]。因此,针对如何降低剖宫产率的临床研究已经成为产科界研究和关注的热点问题之一[15]。目前,大家公认的降低剖宫产率的有效措施和方法就是科学的分娩镇痛,也就是无痛分娩。
无痛分娩可在产妇分娩过程中,通过对其进行药物或者精神方面的干预,有效地降低产妇的疼痛感觉。产妇对于分娩过程中的疼痛感觉类似于烧灼痛,疼痛指数位列医学疼痛指数第2名[16]。因此,对于一些年轻的初产妇而言,有相当比例的人群会因恐惧疼痛而选择剖宫产。有既往临床研究在基于母婴安全基础上,将分娩疼痛降至最低方面进行了大量有益的尝试;目前,公认的降低分娩疼痛的原则是:在保护产妇机体能力不损耗的前提下,有效预防母婴代谢性酸中毒,促进产程,有效降低产后出血率,并有效降低分娩疼痛感。
临床经验显示:常用的麻醉方法包括腰硬联合麻醉[2,17]和硬膜外麻醉[18]。后者通过阻滞控制子宫感觉神经达到降低宫缩疼痛的目的,对于患者的运动神经影响不大,但是所达到的肌松效果并不理想。因此,采用硬膜外麻醉过程中患者容易出现过多的组织损伤现象,从而导致恢复过程延长[19]。与硬膜外麻醉相比,腰硬联合麻醉的临床起效更快,整体镇痛效果更好。患者在接受腰硬联合麻醉的过程中,在采用较小麻醉药物用量的同时,就能够达到较为彻底的神经阻滞效果。同时,对于产妇而言,麻醉可以达到更好的肌松效果,因此可以有效地避免手术过程中健康组织的损伤,显著改善产妇术后康复情况[20]。
随着临床研究的不断深入,有研究发现:产妇分娩过程中的疼痛能够对其胃肠功能产生一定的影响,对于产妇分娩过程进行干预的过程中,要重视产妇胃肠功能指标的改变。同时,分娩过程中的疼痛,也能给产妇产后泌乳情况也会带来一定的影响[21-22]。本院在上述研究的基础上,对无痛分娩对初产妇产后泌乳及胃肠功能恢复、胃肠激素的影响进行比较研究。
本研究数据显示,在疼痛情况和泌乳情况方面,给予无痛分娩的研究组均优于对照组(P<0.05)。这一结果提示:一方面,腰硬联合麻醉显著降低了产妇的疼痛感觉;另一方面,由于镇痛药物的应用能给有效对交感神经兴奋进行抑制,从而降低了产妇儿茶酚胺的分泌,显著促进了产妇血清催乳素的形成,从而导致产妇泌乳情况得到显著改善和提升。
同时,研究结果还显示:干预前,两组初产妇的各项胃肠激素指标、胃电参数指标、应激激素指标比较,差异均无统计学意义(P>0.05),干预后12、24、48 h时,研究组的各项胃肠激素指标、胃电参数指标、应激激素指标均优于对照组,差异有统计学意义(P<0.01)。这一结果提示:无痛分娩有效地改善了初产妇的胃肠功能和胃肠状态。这一结果与国内外类似报道保持一致[23-24]。腰硬联合麻醉能够有效地控制胃肠功能在分娩过程中遭受的不良刺激,并且有效地缓解分娩手术给初产妇带来的应激反应,并且给予上述原因,达到了显著降低初产妇胃肠道不良影响的效果[25-26]。
综上所述,无痛分娩能够改善初产妇疼痛情况,促进产后泌乳,可减轻对胃肠功能的影响和应激反应,有利于产后恢复。
