实体器官移植他克莫司个体化治疗专家共识
2022-09-23陈文倩张雷张弋孙丽莹陈文慧黄洁王卓王晓星李沭柳芳廖中凯张相林中国药理学会北京10000中日友好医院北京10009中国人民解放军海军军医大学第一附属医院上海00天津市第一中心医院天津0019首都医科大学附属北京友谊医院北京10000中国医学科学院阜外医院北京10007
陈文倩,张雷,张弋,孙丽莹,陈文慧,黄洁,王卓,王晓星,李沭,柳芳,廖中凯,张相林(1. 中国药理学会,北京 10000;. 中日友好医院,北京 10009;. 中国人民解放军海军军医大学第一附属医院,上海 00;. 天津市第一中心医院,天津 0019;. 首都医科大学附属北京友谊医院,北京10000;. 中国医学科学院阜外医院,北京 10007)
1 前 言
1.1 药品概述:他克莫司(英文:Tacrolimus),别名:他克罗姆、FK-506、FR-900506、TAC。分子式C44H69NO12,分子量804.018,属大环内酯类强效免疫抑制剂,目前国内外有8 种剂型多种规格,其中注射剂和口服制剂主要用于器官移植的免疫抑制治疗。我国主要批准了肝、肾移植的抗排斥治疗,在上述适应证基础上,欧洲、美国批准用于心脏移植,日本批准用于心脏、肺、胰、小肠、骨髓、角膜移植的抗排斥治疗。
他克莫司在器官移植领域使用广泛,其治疗指数窄、个体差异大、药物暴露影响因素多、药物相互作用广泛,作为窄治疗指数药物(narrow therapeutic index drugs, NTIDs)在 治 疗 中 的 微 小变化可产生较大的治疗风险,因此推荐开展治疗 药 物 监 测(therapeutic drug monitoring,TDM),以调整、优化其治疗方案[1-3]。
1.2 规范性文件发布概况:国内外已有大量有关器官移植领域的规范性文件,本文梳理1999 ~2020 年间发布的指南/共识计54 篇,其中循证指南/共识19 篇、未描述证据水平和推荐等级标准的非循证指南/共识35 篇;偏重领域细分,器官移植诊疗20 篇、移植并发症管理12 篇、药物治疗22 篇(他克莫司10 篇),54 篇中有29 篇为中国机构制定。归纳文件中有关他克莫司内容,主要有:推荐使用他克莫司作为一线钙调磷酸酶抑制剂(calcineurin inhibitor, CNI);推荐在治疗期间监测他克莫司血药浓度;细胞色素P450 3A5 基因型检测有助于指导移植后免疫抑制方案;高剂量的他克莫司与新发糖尿病的风险增加相关;使用他克莫司能够更好地预防排斥反应,且与较高的移植物存活率相关。
1.3 共识制定意义:开展TDM 是器官移植中免疫抑制治疗必要的药学技术支持手段,在调整优化个体化给药方案、保证免疫抑制效果、降低安全风险方面具有积极的意义。2018 年对我国开展TDM 的调查显示,205 家开展TDM 的医院中监测环孢素、他克莫司、霉酚酸酯的分别有184、88、36 家,2017 年的监测总量分别是284 131、229 789、39 453 例次。可以看出医院间、药品间存在TDM 技术支持差异,意味着不同医疗机构并未能提供同质化的药学技术规范性服务,目前,国家卫生健康委员会在全国已批准认定180 家器官移植中心,加强和完善同质化的个体化药学技术支持很有必要。
TDM 是以药物个体化治疗为核心的药学技术工作,有利于临床加强以患者为中心的全程药物治疗管理,提高药品安全、有效和经济性。器官移植免疫抑制治疗的TDM 普遍开展,尚未见有全面、系统的TDM 规范类指南,特别是医师、药师和医疗团队的其他学科成员共同合作形成专业共识,尚属首次。本共识编制可促进他克莫司在器官移植领域的问题进一步解决,为临床医师、药师及医疗团队成员提供指导性参考,提高合理用药水平,为医药跨学科深度协作提供范例。
2 临床应用
2.1 概述:器官移植是迄今治疗终末期器官功能衰竭最理想的手段,免疫抑制剂的应用是提高移植物和受者长期存活率的重要保障,大部分移植患者需要长期甚至终身服用。目前,免疫抑制治疗分为免疫诱导治疗和维持治疗。免疫诱导治疗是指移植围术期短期实施的免疫抑制治疗,免疫维持治疗是指术后长期甚至终身采用的免疫抑制治疗[4]。美国国家器官获取及移植网络/器官移植受者科学登记系统(Organ Procurement and Transplantation Network/Scientific Registry of Transplant Recipent,OPTN/SRTR)2018 年报显示,实体器官移植受者多数采用以他克莫司为基础的免疫抑制维持方案,根据实体器官移植的种类、维持治疗所处的时期以及他克莫司剂型的不同,他克莫司的使用方法和目标浓度也存在差异。
2.2 他克莫司在肾脏移植中的使用方法和目标浓度
2.2.1 使用方法
2.2.1.1 肾移植受者的初始应用
2.2.1.1.1 他克莫司胶囊的初始剂量:每天总量为0.075 ~0.25 mg/kg,分2 次 服 用,间 隔12 h(早晨和晚上),最好用水送服。建议空腹服用,或者至少在餐前1 h 或餐后2 ~3 h 服用。如必要,可将胶囊内容物悬浮于水,经鼻饲管给药[5]。
2.2.1.1.2 他克莫司缓释胶囊的初始剂量:总量与常释胶囊一致,每天早上空腹顿服。
2.2.1.1.3 初始应用时间:
a. 心脏死亡器官捐献(deceased cardiac donor,DCD)供肾移植:常规是于术后开放饮食后开始口服。部分中心于手术前2 h 服用首剂。连续检测他克莫司谷浓度(C0)及时调整剂量, 要求在术后1 周内达到目标浓度。
b. 活体肾移植:他克莫司胶囊的初始应用时间、给药剂量和目标血药浓度同尸体肾移植受者[5]。给予他克莫司缓释胶囊时,考虑到其达到稳定的目标C0较他克莫司胶囊慢,可以在术前3 ~7 d 开始给药,起始日剂量为0.1 ~0.15 mg/kg[6]。
2.2.1.1.4 静脉注射剂的初始应用:若受者不能口服,则需静脉给药,每天总量为0.05 ~0.10 mg/kg[5]。一般总量不超过2 mg。于移植肾再灌注后开始24 h 持续静脉泵注,根据血药浓度、患者反应以及药物不良反应调整泵速。2 ~3 d后或患者情况允许即转为口服给药[7]。
2.2.1.1.5 他克莫司颗粒的初始应用:另见儿童移植。
2.2.1.2 维持期剂量调整
2.2.1.2.1 他克莫司胶囊的剂量调整:应基于目标血药浓度进行调整,少量多次,避免“大起大落”。移植后6 周内浓度“宁高勿低”,低浓度必须迅速足量上调剂量,以迅速达到治疗浓度窗口。
2.2.1.2.2 长期以CNI 为基础免疫抑制方案且未发生过排斥反应的低危受者,如出现血清肌酐慢性升高,且有明确证据证实其与CNI 肾毒性相关,可以考虑转换为无CNI 免疫抑制维持治疗方案[4]。目前无CNI 免疫抑制方案使用并不普遍且不成熟,应密切关注其安全性和耐受性问题。
2.2.2 目标浓度与监测
2.2.2.1 初始使用目标浓度:如肾功能正常恢复,则通过提高监测频次,在1 周内加量使C0达到10 ~15 ng/ml;如肾功能延迟恢复,可加用其他免疫抑制剂,降低他克莫司用量,C0控制在6 ~10 ng/ml。静脉制剂因其血药浓度峰谷现象得以改善,所以其靶值应略高于口服药谷值水平[5]。
2.2.2.2 维持期治疗目标浓度:根据目前国内肾移植术后常用的含有他克莫司的方案,即他克莫司+吗替麦考酚酯(mycophenolate mofetil, MMF)+糖皮质激素,建议术后各时段他克莫司目标C0维持水平为:术后0 ~3 个月为8 ~15 ng/ml,4 ~6 个月为6 ~12 ng/ml,7 ~12 个月为5 ~10ng/ml,12 个月以后为5 ~9 ng/ml(特殊情况下,遵医嘱调整)[5]。
2.2.2.3 他克莫司血药浓度监测:他克莫司浓度的监测频率根据临床需要而定。一般情况下,移植后1 ~2 周,每周监测1 ~2 次,以后逐渐减少,第3、4 周每周1 次,第5 ~12 周每2 周1 次。特殊情况下,如出现肝功能改变、药物不良反应以及使用能改变他克莫司药代动力学(pharmacokinetics, PK)的药物时,必须增加监测频率。如遇剂量调整、品牌更换、其他免疫抑制剂转换为他克莫司、合用可能影响他克莫司浓度的药物时,均应监测血药浓度[5]。
2.3 他克莫司在肝脏移植中的使用方法和目标浓度
2.3.1 使用方法
2.3.1.1 肝移植受者的初始应用
2.3.1.1.1 他克莫司胶囊的初始剂量:起始剂量为0.075 ~0.15 mg/(kg·d),分2 次服用,间隔12 h(早晨和晚上),最好用水送服。建议空腹,或者至少在餐前1 h 或餐后2 ~3 h 服用。如必要,可将胶囊内容物悬浮于水,经鼻饲管给药[8]。
2.3.1.1.2 他克莫司缓释胶囊的初始剂量:总量与常释胶囊一致,每天早上空腹顿服[9]。
2.3.1.1.3 初始使用时间:不论口服还是静脉给药,首次剂量宜在肝移植后6 ~48 h 内给予,肾功能不全者可根据情况推迟给药[8]。
2.3.1.1.4 静脉注射剂的初始应用:若受者不能口服,首剂需静脉给药,总量0.01 ~0.05 mg/(kg·d),24 h 持续静脉泵注。根据血药浓度调整泵速。
2.3.1.1.5 他克莫司颗粒的初始剂量:另见儿童移植。
2.3.1.2 维持期剂量调整:维持治疗期间,在对排斥反应和受者耐受性进行综合评估的基础上,依据目标血药浓度调整剂量。
2.3.2 目标浓度
2.3.2.1 初始使用目标浓度:国内外不同移植中心在移植后早期的目标浓度略有不同,常用的他克莫司C0范围为8 ~12 ng/ml[8]。
2.3.2.2 维持期治疗目标浓度:参考2018 年国际肝移植学会(International Liver Transplantation Society,ILTS)专家共识中关于肝移植免疫抑制治疗的推荐,建议术后各时段他克莫司目标C0为:移植后0 ~3 个月,目标血药浓度为10 ~12 ng/ml,3 ~6 个月 为6 ~8 ng/ml,7 ~12 个 月 为5 ~7 ng/ml,1 年 以 后 为3 ~7 ng/ml 左 右[10](特 殊 情 况 下,遵医嘱调整)。
2.4 他克莫司在心脏移植中的使用方法和目标浓度:他克莫司通常和糖皮质激素及霉酚酸酯等其他免疫抑制剂联合应用。国际心肺移植协会(International Society of Heart and Lung Transplantation,
ISHLT)的年报表明,2010 年1 月— 2018 年6 月,他克莫司在心脏移植术后随访1 年以内的受者中使用比例为84%~89%,服用他克莫司的排斥反应发生率低于服用环孢素A[11]。
2.4.1 使用方法
2.4.1.1 初始应用:他克莫司胶囊的初始剂量:每天总量为0.05 ~0.25 mg/kg,分2 次服用(早晨和晚上),最好用水送服。建议空腹服用,或者至少在餐前1 h 或餐后2 ~3 h 服用。如必要,可将胶囊内容物悬浮于水,经鼻饲管给药。应保证他克莫司C0在目标范围内,保证足够的免疫抑制强度,避免排斥反应的发生。
鉴于心脏移植一般采用免疫诱导治疗,延缓他克莫司开始使用时间相对比较安全[12]。对于心脏移植术前或术后早期肾功能异常的受者,可以在肾功能好转时,从最小剂量(0.5 mg,Q 12 h)开始服用,逐渐加量。因血肌酐升高显著,他克莫司浓度难以达标者,可以加用西罗莫司(手术等伤口愈合良好以后)。同时,对于各种原因未达到目标浓度的,必要时做心内膜心肌活检进行甄别[13]是否出现排斥反应。
2.4.1.2 维持治疗:主要根据心脏移植受者的排斥反应发生情况及对免疫抑制剂耐受性来调整剂量。一些受者属他克莫司快代谢型,大剂量仍然不能达到目标浓度,需要转换为环孢素或其他免疫抑制剂。除非出现严重感染等相关并发症,一般不能停用他克莫司。在肾功能不全的受者联合应用西罗莫司后,可以适当降低他克莫司的C0。服用环孢素A 反复发生排斥反应受者可以考虑换用他克莫司作为挽救治疗。
2.4.2 目标浓度:心脏移植受者术后不同时期他克莫司C0维持范围:移植术后时间<3 个月,建议维持在10 ~15 ng/ml;术后3 ~12 个月,建议在8 ~12 ng/ml;术后时间>12 个月,建议在8 ~10 ng/ml,24 个月后为6 ~10 ng/ml。如发生排斥反应,首先需要激素负荷治疗,并根据具体情况调整他克莫司剂量或免疫抑制剂的种类。阜外医院统计资料显示,心脏移植受者术后1 年内的他克莫司C0为(15.2±4.1) ng/ml;术后2 年的为(11.9±4.9)ng/ml;术后3 年的为(9.6±3.6) ng/ml;远期随访总体生存率比ISHLT 注册数据高5%~15%。
2.5 他克莫司在肺脏移植中的使用方法和目标浓度
2.5.1 使用方法
2.5.1.1 初始应用:他克莫司是肺移植术后经典抗排斥方案主要组成部分,是常用初始抗排斥方案用药之一,以他克莫司胶囊最为常用。
2.5.1.1.1 他克莫司胶囊的初始剂量:一般按0.04 mg/kg 每12 h 方案起始给药。但由于肺脏移植具有不同于其他实体脏器移植的特点,初始他克莫司剂量需根据不同临床情况进行调整。
a.由于肺脏是开放器官,受者术前、供者相关及术后院内获得性肺部感染发生率显著高于其他实体器官移植,是肺移植术后早期导致患者死亡的重要病因。因此,在肺移植术后的他克莫司治疗中,需兼顾患者感染状况。在初始治疗阶段,一般通过检测患者基因型,同时根据是否应用免疫诱导治疗,适度降低他克莫司起始剂量,并通过早期监测等措施,尽量避免他克莫司浓度超出目标治疗范围。
在存在感染的情况下,可根据感染部位、局部并发症及系统炎症反应情况,不同程度降低目标治疗浓度。肺移植术后侵袭性真菌感染发生率高,三唑类抗真菌药物是强化预防和抢先治疗的主要用药之一,为避免早期出现他克莫司浓度超出治疗目标范围,需在三唑类起始治疗前,提前减量或停药下调他克莫司浓度。同时,有研究显示他克莫司浓度达标时间与患者远期预后相关[14],因此,在感染控制后应及时调整他克莫司至目标浓度,以降低急性排斥事件风险,改善远期预后。
b.由于肺脏移植早期常见缺血/再灌注肺损伤,常使用大剂量利尿剂使体循环血容量处于相对不足状态,导致急性肾损伤(acute kidney injury,AKI)发生率高。因此,在他克莫司初始治疗过程中,需密切关注AKI 发生情况,及时监测血药浓度,必要时下调他克莫司剂量,避免浓度超出目标范围。对于应用免疫诱导(巴利昔单抗)的受者,为避免他克莫司肾毒性,有研究者提出巴利昔单抗的他克莫司豁免时间窗的概念[15],即在应用免疫诱导过程中,考虑其对淋巴细胞激活的显著抑制作用,主张下调他克莫司的目标浓度范围至2 ~4 ng/ml,以减轻药物导致AKI 加重的风险。因此,在临床上,对于应用标准免疫诱导的受者,他克莫司起始治疗剂量可酌情调整为0.02 mg/(kg Q12h)给药,并在术后1 周后逐步上调至早期目标剂量,可避免他克莫司肾毒性与原发性移植物失功(primary graft dysfunction,PGD)高峰期利尿致AKI 发生高峰重叠,降低AKI 及远期慢性肾功能不全(chronic kidney dysfunction,CKD)发生率。
2.5.1.1.2 维持期剂量调整[16-20]
a.推荐所有肺移植受者维持期采用联合抗排斥方案,通常包括一种糖皮质激素、一种CNI(他克莫司、环孢素)和一种抗代谢药物(霉酚酸酯、硫唑嘌呤)。
b.以他克莫司为基础的联合抗排斥方案是目前国内外大多数肺移植中心的维持期治疗首选方案。
c.与环孢素相比,他克莫司能够降低移植物的急性排斥反应和闭塞性细支气管综合征的发生率。
d.肺移植术后维持期抗排斥治疗时,他克莫司胶囊的剂量一般为0.04 mg/kg,间隔12 h、每天固定时间给药,后续剂量应按照不同患者的目标C0进行个体化调整。
2.5.2 目标浓度
2.5.2.1 初始使用目标浓度:对于无合并症肺移植受者,应在术后1 周内将他克莫司治疗浓度调整至术后早期目标浓度范围。3 个月内他克莫司C0推荐维持在10 ~15 ng/ml;4 ~12 个月为8 ~12 ng/ml,12 个月以上6 ~8 ng/ml[20]。对于术后合并不同程度感染的受者,应酌情下调他克莫司目标浓度,尤其在合并重症感染,或出现吻合口瘘、脓胸或感染中毒性休克的受者中,目标治疗浓度可继续下调。肺移植术后早期停用他克莫司需慎重。
2.5.2.2 维持期治疗目标浓度[21-23]
a.肺移植术后维持期治疗应避免抗排斥强度过大,因其可导致各种感染、肿瘤的发生率增加。
b.对肺移植术后的维持期(>1 年)治疗,大多数移植中心会降低他克莫司的目标C0至6 ~8 ng/ml。但应基于不同患者的基础疾病、免疫状态、感染或肿瘤发生情况等进行动态化、个体化调整。
c.对年轻、排斥高风险的肺移植受者,建议适当提高他克莫司的目标C0。
d.对高龄、发生感染、肿瘤或其他他克莫司相关毒性反应的肺移植受者,建议适当降低他克莫司的C0。
2.6 他克莫司在特殊移植人群中的应用
2.6.1 移植肾功能延迟恢复(delayed graft function,DGF)受者:DGF 的免疫抑制治疗策略主要有减剂量或延迟使用CNI,并联合使用MMF 和糖皮质激素,同时联合或不联合抗体治疗。使用抗体+小剂量他克莫司+MMF+糖皮质激素方案时,他克莫司的用量可采用常规剂量的1/2 至2/3,目标C0控制在治疗窗的下限(5 ng/ml),以利于肾功能的恢复,并减少不良反应。待肾功能改善后再增加他克莫司的剂量,使目标C0维持在6 ~10 ng/ml[5]。
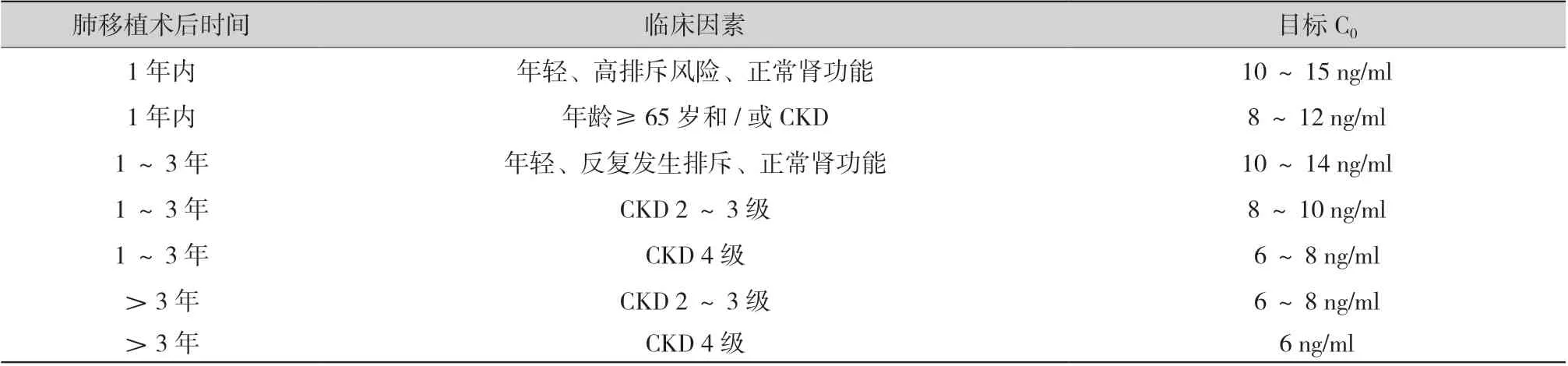
表1 肺移植术后不同时间段和临床因素对应的他克莫司目标C0 范围
2.6.2 肾功能受损的肝移植受者:对于伴有肾功能不全的受者,建议术后推迟(如5 ~7 d)使用他克莫司[10],可加用抗体诱导治疗,然后根据肾功能恢复情况给予最低推荐剂量(即推荐剂量的下限)的他克莫司,同时根据具体情况进一步调整剂量。在治疗过程中出现肾功能损伤的受者,他克莫司的剂量可减少20%,目标C0可维持在6 ng/ml(4 ~8 ng/ml)[8]。
2.6.3 发 生 移 植 后 糖 尿 病(post liver transplantation diabete mellitus, PTDM)的受者:对于PTDM 高危的受者或并发PTDM 的移植受者,可采用无糖皮质激素的方案,或早期撤除糖皮质激素,同时密切监测他克莫司血药浓度,并及时调整其用量。移植后第1 个月,为了最大限度地减少急性排斥反应的风险,建议保持合理的有效治疗浓度(如移植后2 周维持血药浓度在12 ng/ml);1 个月后,对于无排斥反应的受者,可考虑快速撤除糖皮质激素,同时早期减少他克莫司用量(如移植后3 个月时调整血药浓度至5 ng/ml),并维持治疗浓度(4 ~7 ng/ml)。对于绝大部分发生PTDM 的受者,采取上述措施后可有效改善或逆转糖代谢紊乱[5]。
2.6.4 伴有高血脂的受者:不同的免疫抑制剂对肾移植受者的脂质代谢影响不同。糖皮质激素、环孢素以及西罗莫司均可导致显著的血脂紊乱。与环孢素或西罗莫司相比,他克莫司对血脂的影响较小。因此,对于高血脂受者,推荐采用以他克莫司为基础的免疫抑制方案[5]。
2.6.5 伴有高血压的受者:他克莫司治疗对移植后高血压的影响小于环孢素。如果确实系因环孢素引起的高血压,可以考虑改用以他克莫司为基础的免疫抑制方案[5]。
2.6.6 儿童移植受者:他克莫司颗粒适用于儿童受者,也适用于吞咽困难或需精准剂量调整的成人受者。儿童肝移植和肾移植受者他克莫司颗粒口服初始剂量应为0.15 ~0.3 mg/(kg·d),心脏移植受者的初始总日剂量为0.3 mg/kg,均分两次服用(早晨和晚上)。首剂0.15 mg/kg 于再灌注后24 h 内的早晨给予(如果需要,心脏移植受者可延长至5 d)。根据中国临床实践的经验,儿童肝、肾移植受者中的维持C0为5 ~15 ng/ml。
如不能口服给药,则连续24 h 静脉泵注。对儿童受者,通常需用成人推荐剂量的1.5 ~2 倍才能达到与成人相同的血药浓度(肝、肾功能受损者情况除外)。肝移植受者剂量为0.05 mg/(kg·d),肾移植受者剂量为0.05 ~0.1 mg/(kg·d)。
2.7 不同CNI 药物之间的转换应用
2.7.1 环孢素与他克莫司在肾移植受者中的转换[5]
2.7.1.1 因急性排斥反应而转换者:他克莫司的起始剂量为0.2 mg/(kg·d),他克莫司胶囊分2 次口服,他克莫司缓释胶囊1 d 1 次,目标全血C0为10 ~15 ng/ml,此后根据具体情况调整剂量。
2.7.1.2 因环孢素不良反应而转换者:他克莫司的起始剂量为0.05 ~0.15 mg/(kg·d),或为环孢素用量的1/50 ~1/30,他克莫司胶囊分2 次口服。他克莫司缓释胶囊血药浓度更为平稳,可在转换初始3 d 使用他克莫司胶囊,之后换为他克莫司缓释胶囊,1 d 1 次,此后调整剂量,使1 个月时的全血C0维持在5 ~15 ng/ml,6 个月时的C0维持在4 ~10 ng/ml。
2.7.1.3 转换时机:环孢素末次给药后12 h 给予首个剂量的他克莫司,若全血环孢素C0高于300 ng/ml,则应延缓他克莫司的给药时间,直至环孢素C0低于300 ng/ml。
2.7.1.4 肾功能异常的受者:根据药代动力学原则无需调整剂量,但应仔细监测肾功能,计算肌酐清除率,监测尿量。
2.7.2 他克莫司与环孢素在肝移植受者中的转换
2.7.2.1 对于从环孢素转换为他克莫司胶囊的受者,建议在停用环孢素后12 h 开始使用他克莫司胶囊,空腹给药,或至少餐前1 h 或餐后2 ~3 h口服[8]。
2.7.2.1.1 因排斥反应而转换者:他克莫司的用量为0.10 ~0.15 mg/(kg·d),分2 次给药,目标C0为5 ~15 ng/ml。
2.7.2.1.2 因环孢素毒性而转换者:他克莫司的用量为0.05 ~0.10 mg/(kg·d),分2 次给药,目标C0为5 ~8 ng/ml。
2.7.2.2 环孢素转换为他克莫司缓释胶囊:从环孢素方案转换为他克莫司缓释胶囊治疗时,要特别注意转换前患者的环孢素血药浓度和临床条件。如果环孢素血药浓度呈上升趋势则要延迟转换,一般转换应当在中断环孢素给药12 ~24 h 后,对环孢素血药浓度监测也应在转换后继续进行,因环孢素的清除可能受到影响。
2.7.3 从环孢素换使用他克莫司颗粒剂:不推荐环孢素与他克莫司颗粒剂合用。在使用他克莫司颗粒前,应考虑环孢素的血药浓度和受者的临床状况。如果环孢素的血药浓度升高,应延缓给药。临床一般在中止环孢素治疗后12 ~24 h 才开始给予他克莫司颗粒。转换后环孢素清除率可能受影响,故应持续监测环孢素的血药浓度。
2.7.4 不同他克莫司剂型之间的转换
2.7.4.1 他克莫司胶囊转换为他克莫司缓释胶囊
2.7.4.1.1 肾移植转换方案:移植术后早期由他克莫司胶囊转换为他克莫司缓释胶囊应该在肠运动恢复后进行,具体方案如下[24]:如果他克莫司C0稳定在目标范围内或高于目标范围10%~20%(通常为移植术后第2 周内),按照1 ∶1 剂量比由他克莫司胶囊转换为他克莫司缓释胶囊;如果C0低于目标范围,应该延迟转换;如果转换后C0下降水平在目标范围的10%~15%或保持稳定,无需调整剂量;如果C0下降水平>30%,应该增加剂量。
2.7.4.1.2 肝移植转换方案
a. 肝移植术后早期(1 个月内)由他克莫司胶囊转换为他克莫司缓释胶囊:按照1 ∶1.1 ~1.2 比例进行转换,住院期间和出院后定期检查C0水平[25]。
b. 稳定期肝移植受者由他克莫司胶囊转换为他克莫司缓释胶囊的方案[26-28]:适合转换的受者包括:肝移植术后至少6 个月、转换前2 周他克莫司胶囊剂量保持稳定、肾功能保持稳定(肌酐≤2.0 mg/dl)、肝功能稳定(ALT 及AST 低于正常上限的2 倍)。按照1 ∶1 ~1.2 剂量比进行转换。转换后早期阶段密切监测他克莫司C0,C0较转换前增加或降低20%以上的受者进行剂量调整。
2.7.4.1.3 肺移植转换方案[29-31]
a. 推荐肺移植受者保持他克莫司单剂型给药。
b.维持期的肺移植受者,由他克莫司胶囊(1 d 2 次)转换为他克莫司缓释胶囊(1 d,1 次)给药时,推荐按照日总剂量比1 ∶1(mg ∶mg)进行转换,且转换前与转换后应密切监测他克莫司血药C0,并持续至转换后的2 周内。
c.他克莫司胶囊与他克莫司缓释胶囊两种剂型,他克莫司C0和全身暴露量(AUC0~24)的关系是相关的。
d.在不进行监测的情况下,他克莫司胶囊与他克莫司缓释制剂之间的转换治疗是不安全的,将导致移植物排斥或增加不良反应发生。故推荐在有经验的肺移植中心、在移植专家的严密监督下进行不同剂型间的转换。
2.7.4.2 他克莫司颗粒与其他剂型间的转换
2.7.4.2.1 对以他克莫司颗粒维持治疗的稳定移植受者,需换成他克莫司胶囊时应按1 ∶1 (mg ∶mg)总日剂量转换。如果不能等剂量转换,应尽可能将他克莫司胶囊总日剂量向上调整至最接近的量,早上使用较高剂量,晚上使用较低剂量。因无法排除生物利用度方面的临床相关差异,他克莫司颗粒不应与他克莫司缓释胶囊转换使用。
2.7.4.2.2 将他克莫司胶囊换成颗粒剂时,总日剂量最好等于他克莫司胶囊总日剂量。如果不能等剂量转换,应尽可能用0.2 mg 和1 mg 规格将颗粒剂总日剂量向下调整至最接近的总日剂量。颗粒剂总日剂量应分2 次等剂量给药。如果不能等剂量给药,早上给较高剂量,晚上给较低剂量。
应在转换前和转换后1 周内测量他克莫司全血C0。适时调整剂量,以维持相似的全身暴露量。
2.7.4.3 他克莫司注射剂转为他克莫司胶囊:在受者情况允许时应尽早从静脉转为口服给药。对肝移植受者,推荐静脉初始剂量0.01 ~0.05 mg/(kg·d),术后约6 h 开始使用;口服胶囊初始剂量0.075 ~0.15 mg/(kg·d),分早、晚2 次服用。对肾移植受者,静脉给药起始剂量为0.05 ~0.10 mg/(kg·d),术后24 h 内持续泵注;口服胶囊初始剂量应为0.075 ~0.25 mg/(kg·d),分早、晚2 次服用。
2.7.4.4 他克莫司注射剂转为他克莫司缓释胶囊:成人肝移植受者在胃肠功能恢复时,静脉给予他克莫司可改为口服他克莫司缓释胶囊,1 d,1 次,目标C0为15 ng/ml。转换第1 天,使用缓释胶囊替换1/4 的静脉剂量,第2 天,参照C0水平,用缓释胶囊替换一半的静脉剂量。当C0水平不稳定时,可暂停转换。最后,口服全剂量他克莫司缓释胶囊后,停止静脉给药,缓释胶囊最佳初始剂量为静脉给药剂量的8 倍[32]。
2.8 转换应用他克莫司仿制药的注意事项:他克莫司属于NTI 药物,剂量或血药浓度的较小变化即可引起严重不良反应或治疗失败,所以NTI 药物的生物等效性标准更为严格,其95%的可信区间为90%~111%。有荟萃分析显示[33],他克莫司仿制品未满足欧洲药品评审局(European Medicines Agency,EMA)和加拿大卫生署(Health Canada,HC)的NTI 药物生物等效性标准,与原研制剂存在差距。另外,欧洲多项研究证实[34-36],移植受者由他克莫司原研制剂转换为仿制品会导致血药浓度波动,增加排斥反应及不良事件发生风险,影响移植物长期存活。基于此,改善全球肾脏病预后组织(Kidney Disease Improving Global Outcomes,KDIGO)、美国移植协会(American Society of Transplantation,AST)和欧洲器官移植协会 (European Society for Organ Transplantation,ESOT)均 提 出:器官移植受者使用免疫抑制剂仿制药必须非常谨慎[37-39]。
2.9 降低他克莫司C0个体内变异度的策略:他克莫司作为NTI 药物,应重视血药浓度监测,他克莫司C0个体内变异度可反映血药浓度波动幅度。他克莫司C0个体内高变异度显著降低移植后长期存活[40-41],需采取有效措施降低其变异度,如:服药时间保持一致,避免应用与他克莫司具有相互作用的药物,及时治疗肠道疾病,提高患者依从性等[42]。此外,转换为他克莫司缓释胶囊治疗也可有效降低C0个体内变异度[43-44],改善移植受者长期存活[45]。
