基于EDI-OCT技术观察远视性弱视儿童脉络膜结构的变化
2022-09-16黄雪英崔鲲龙刘晓辉
黄雪英,秦 程,崔鲲龙,刘晓辉,覃 蓓
作者单位:(541199)中国广西壮族自治区桂林市,桂林医学院第二附属医院眼科
0引言
弱视是一种在一只或两只眼睛中表现为视力低于正常视力和对比敏感度的疾病,由视觉剥夺或异常的双眼相互作用引起。弱视的发病机制目前仍未清楚,传统观点认为弱视眼眼部结构不存在形态学异常。最近研究显示弱视眼脉络膜结构发生改变,采用增强深度成像光学相干断层扫描(EDI-OCT)技术观察发现单侧弱视眼脉络膜厚度(choroidal thickness,CT)增加[1-2]。对EDI-OCT图像进行二值化处理可获得脉络膜血流相关指标,如总脉络膜面积(total choroidal area,TCA)、血管腔面积(luminal area,LA)、基质面积(stromal area,SA)、脉络膜血管指数(choroidal vascularity index,CVI)等。脉络膜血流相关指标结合脉络膜的厚度分析能较全面地了解脉络膜结构及灌注情况,以反映弱视眼脉络膜结构的改变。本研究旨在分析远视性弱视儿童脉络膜厚度、脉络膜总面积、脉络膜血管腔面积、脉络膜基质面积和脉络膜血管指数的变化及与眼轴长度(AL)、等效球镜度(SE)的相关性。
1对象和方法
1.1对象收集2021-01/12在桂林医学院第二附属医院确诊的远视性屈光参差及远视性屈光不正弱视患者35例50眼为弱视组,年龄5~13[6(5,7)]岁,等效球镜度4.91±1.89D,眼轴长度21.58±0.92mm。选取同期在我院就诊的正常儿童30例51眼纳入对照组,年龄5~12[7(5,10)]岁,等效球镜度0.78±0.59D,眼轴长度23.03±0.86mm。纳入标准:(1)弱视组:符合弱视的诊断标准,即在视觉发育期,由于单眼斜视、未矫正的屈光参差、未矫正的高度屈光不正、形觉剥夺引起的单眼或双眼最佳矫正视力(best corrected visual acuity,BCVA)低于相应年龄的视力,或双眼视力相差2行及以上,视力较低眼为弱视,其中3~5岁儿童视力的正常值下限为0.5,6岁及以上儿童视力的正常值下限为0.7[3];(2)对照组:BCVA≥20/20,等效球镜度-0.5~+1.75D。排除标准:(1)有早产史、神经系统疾病,或可能改变微血管血流的系统性疾病(包括糖尿病、高血压、心血管疾病等);(2)有其他眼部疾病,如视网膜病变、眼内炎、屈光介质混浊、斜视及眼内手术史;(3)合作能力较差、EDI-OCT检查图像不清晰。本研究遵循《赫尔辛基宣言》,并经桂林医学院第二附属医院伦理委员会批准,所有受试者及其监护人均签署知情同意书。
1.2方法所有患者均行视力、睫状肌麻痹验光、非接触眼压测量、眼轴长度测量、遮盖-去遮盖、眼外肌、裂隙灯、裂隙灯下眼底检查、Spectralis HRA OCT检查等。其中,视力检查时配戴合适的矫正眼镜检查BCVA,结果换算为最小分辨角对数(LogMAR)视力进行统计学分析。采用AR-1型电脑验光仪行电脑验光,并记录等效球镜度。采用CT-80A非接触眼压计测量眼压。采用TOMEY生物测量仪测量眼轴长度。采用Spectralis HRA OCT仪进行EDI-OCT检查,使用波长为870nm光源,扫描速度40000Hz/s,对受检眼中心凹进行水平及垂直方向单线扫描,扫描线长8.9mm,每只眼扫描3次,采用实时降噪自动叠加功能(ART),水平及垂直方向分别选取1幅最清晰的图像进行分析处理。测量范围为黄斑中心直径6mm区域,以中心凹为中心,黄斑区被分为3个直径为1、3、6mm大小不一的同心圆,并被分别定义为中心1mm、内环、外环,同时内环、外环又被分为鼻、颞、上、下四个象限。
1.2.1脉络膜厚度测量脉络膜厚度界定为视网膜色素上皮层外界与脉络膜巩膜交界处的垂直距离。OCT-EDI模式获取图像后,在“Thickness Profie”界面选择“retina”分析模式,选择“ILM”并将其标志线删除,使用自带工具勾画脉络膜的外界标记线“ILM”,点击“Save & Close”,系统自动获取含有“BM”(脉络膜内界标记线)与“ILM”(脉络膜外界标记线)的图像。移动图像中绿色定位线至所需测量的位置,读取两条定位线的距离,即该处的CT值(图1)。

图1 脉络膜厚度测量。
测量范围:中心凹下及距离中心凹上方、下方、鼻侧、颞侧500、1000、1500、2000、2500、3000μm处的CT值。其中中心凹下脉络膜厚度值(SFCT)取水平和垂直扫描线的平均值;中心1mm脉络膜厚度取水平1mm(鼻侧500μm+水平扫描线中心凹下+颞侧500μm脉络膜厚度平均值)与垂直1mm(上方500μm+垂直扫描线中心凹下+下方500μm脉络膜厚度平均值)两者的平均值;内环鼻侧取鼻侧1000μm+鼻侧1500μm脉络膜厚度平均值;内环颞侧取颞侧1000μm+颞侧1500μm脉络膜厚度平均值;内环上方取上方1000μm+上方1500μm脉络膜厚度平均值;内环下方取下方1000μm+下方1500μm脉络膜厚度平均值;外环鼻侧取鼻侧2000μm+鼻侧2500μm+鼻侧3000μm脉络膜厚度平均值;外环颞侧取颞侧2000μm+颞侧2500μm+颞侧3000μm脉络膜厚度平均值;外环上方取上方2000μm+上方2500μm+上方3000μm脉络膜厚度平均值;外环下方取下方2000μm+下方2500μm+下方3000μm脉络膜厚度平均值。按以上方法计算SFCT、中心1mm、内环鼻侧、外环鼻侧、内环颞侧、外环颞侧、内环上方、外环上方、内环下方和外环下方的CT值及6mm范围内平均CT值。
1.2.2脉络膜血流相关指标测量获取的EDI-OCT图像在Image J软件中打开,应用多边形工具勾勒出所要测量的区域,使用选区管理器(ROI manager)记录,使用Measure工具测量该区域TCA,设为S1;将图像设置为8-bit格式,选择Niblack选项进行图像自动阈值处理,然后将图像转换为RGB Color,使用Color Threshold工具,在Brightness选择最小值为0,最大值小于255。将Threshold Color改为black,选择Select。将新建立的选区添加ROI manager,设为S2,同时选中S1和S2,点击More-AND,进行交集运算,最终获得区域的LA,设为S3。将S1减去S3,计算SA。S3除以S1,计算CVI。本研究认为EDI-OCT图像中暗区代表脉络膜血管腔,明区代表脉络膜基质,见图2。分别计算各区域LA、SA、TCA、CVI,其中中心1mm的LA、SA、TCA、CVI取水平和垂直扫描平均值,并计算6mm范围总LA、SA、TCA及平均CVI。
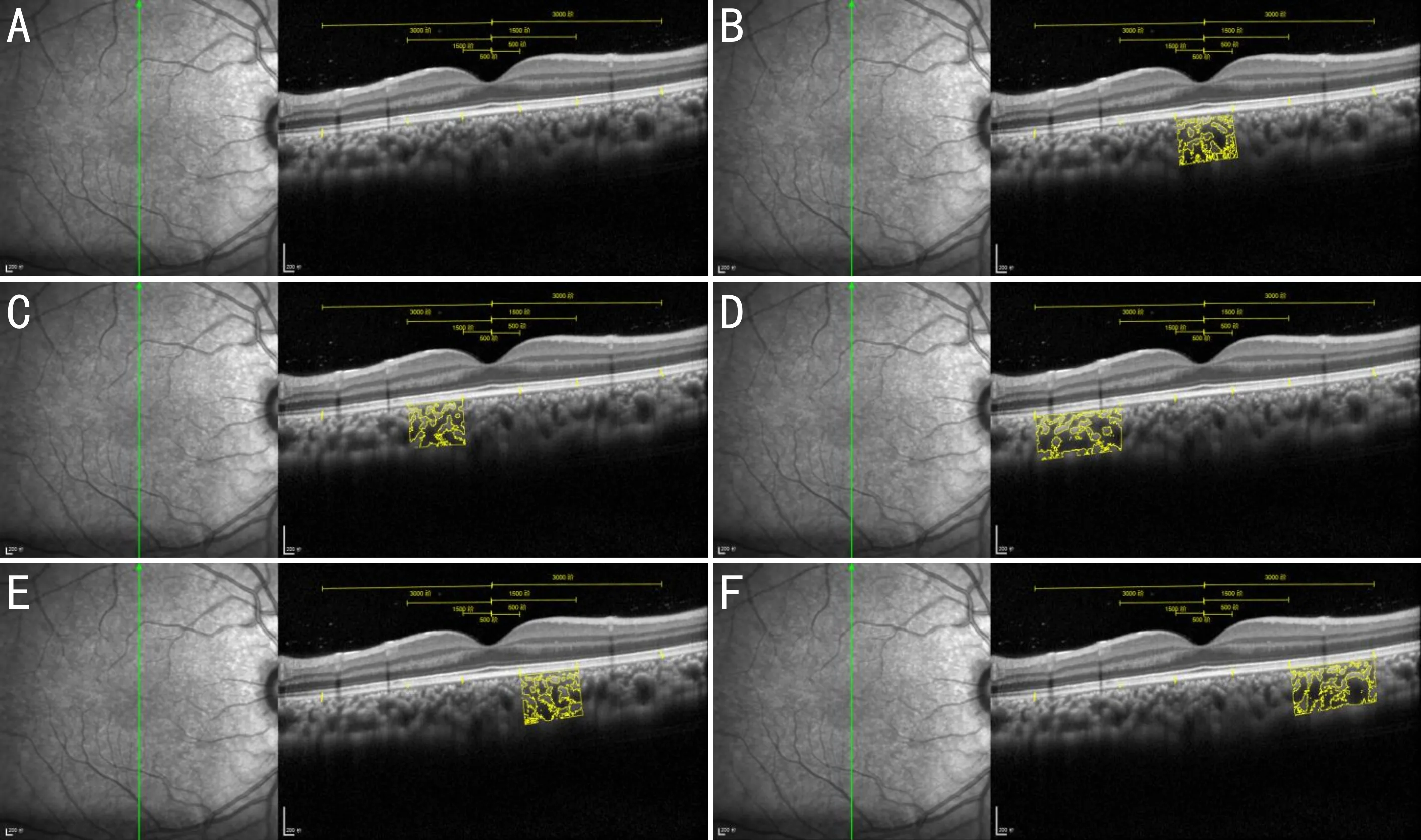
图2 脉络膜血流相关指标测量 A:垂直方向EDI-OCT图像;B~F:分别代表不同位置经过二值化后的图像,暗区代表脉络膜血管腔,明区代表脉络膜基质。
2结果
2.1两组受检者一般资料比较弱视组35例50眼,其中男19例24眼,女16例26眼,年龄6(5,7)岁,BCVA(LogMAR) 0.3(0.2,0.525),眼轴长度21.58±0.92mm,等效球镜度4.91±1.89D。对照组30例51眼,其中男18例34眼,女12例17眼,年龄7(5,10)岁,BCVA(LogMAR)均为0,眼轴长度23.03±0.86mm,等效球镜度0.78±0.59D。两组受检者年龄、性别构成比较,差异无统计学意义(Z=-1.879,P=0.06;χ2=0.215,P=0.643);眼轴长度、等效球镜度、BCVA比较,差异有统计学意义(t=8.107,P<0.001;t=-14.721,P<0.001;Z=-9.233,P<0.001)。
2.2两组受检者TCA比较弱视组除下方(内环下方t=-2.600,P=0.110;外环下方t=-1.214,P=0.228)TCA略大于对照组,但差异均无统计学意义(P>0.05),余以黄斑为中心6mm范围内各区域TCA及6mm范围总TCA明显大于对照组,差异均有统计学意义(P<0.05),见表1。
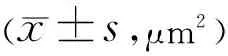
表1 不同区域TCA比较
2.3两组受检者LA比较弱视组除下方(内环下方t=-1.871,P=0.064;外环下方t=-0.567,P=0.572)、颞侧(内环颞侧t=-1.241,P=0.218;外环颞侧t=-0.690,P=0.492)LA略大于对照组,但差异均无统计学意义(P>0.05),余以黄斑为中心6mm范围内各区域LA及6mm总LA均明显大于对照组,差异均有统计学意义(P<0.05),见表2。
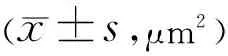
表2 不同区域LA比较
2.4两组受检者SA比较相较于对照组,除外环下方SA无差异(Z=-1.742,P=0.081),弱视组以黄斑为中心6mm范围内各区域SA及6mm范围总SA均明显大于对照组,差异均有统计学意义(P<0.05),见表3。

表3 不同区域SA比较 [M(P25,P75),μm2]
2.5两组受检者CT比较相较于对照组,除下方(内环下方t=-1.907,P=0.059;外环下方t=0.108,P=0.914)、颞侧(内环颞侧t=-1.747,P=0.084;外环颞侧t=-0.224,P=0.823)CT无差异,弱视组以黄斑为中心6mm范围内各区域CT及6mm范围平均CT均明显大于对照组,差异均有统计学意义(P<0.05),见表4。两组受检者各象限脉络膜厚度排序:对照组鼻侧脉络膜较其他象限薄,外环鼻侧最薄,其次为内环鼻侧,然后是外环下方,最厚区域为内环颞侧、内环上方、SFCT、中心1mm;弱视组外环鼻侧最薄,其次是外环下方,最厚区域为SFCT、内环上方、中心1mm、外环上方。
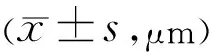
表4 不同区域CT比较
2.6两组受检者CVI比较相较于对照组,弱视组除外环颞侧CVI较低,差异具有统计学意义(Z=-2.534,P=0.011),余以黄斑为中心6mm范围内各区域CVI及6mm范围平均CVI差异均无统计学意义(P>0.05),见表5。
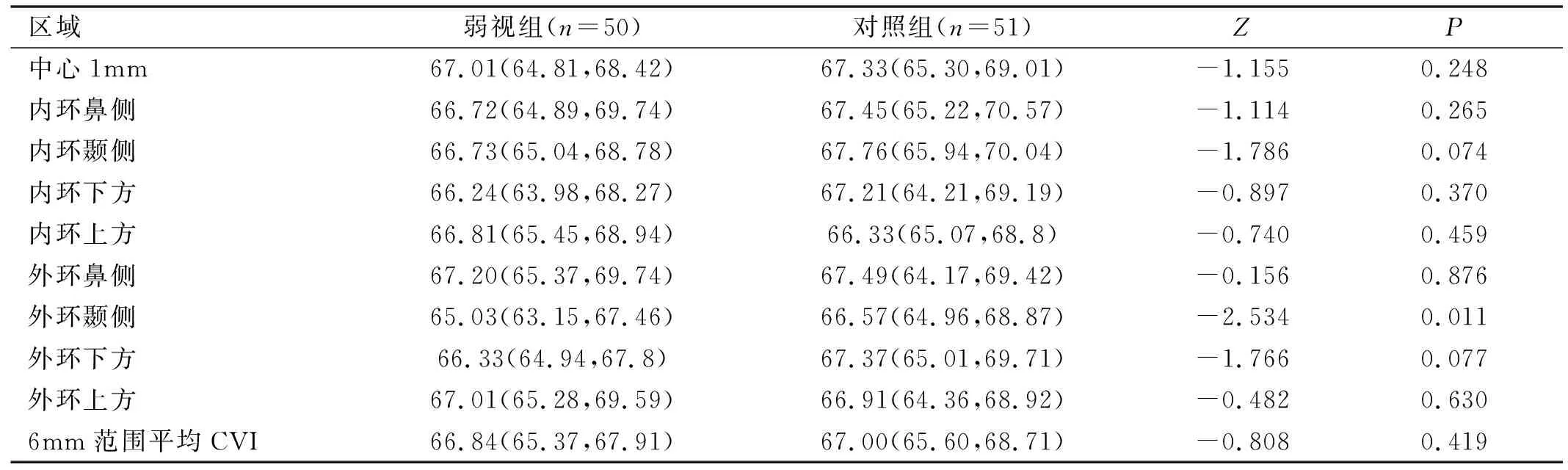
表5 不同区域CVI比较 [M(P25,P75),%]
2.7不同远视程度弱视患者CT的比较弱视组患者按照等效球镜度分为低度远视组(<+3.0D,7例10眼)、中度远视组(+3.0~+5.0D,11例15眼)、高度远视组(>+5.0D,17例25眼)。高度远视组内环鼻侧CT大于低度远视组,差异有统计学意义(P=0.006),外环鼻侧CT大于低度远视组和中度远视组,差异均有统计学意义(P<0.01)。余以黄斑为中心6mm范围内各区域CT及6mm范围平均CT三组之间差异均无统计学意义(P>0.05),见表6。
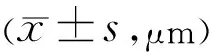
表6 不同远视程度弱视患者不同区域CT比较
2.8脉络膜结构参数与SE和AL的相关性Pearson相关分析显示,弱视组内环鼻侧、外环鼻侧、内环上方、外环上方、内环下方、外环下方TCA、LA及6mm范围总TCA、LA与SE均存在正相关(P<0.05),即SE越大,远视度数越高,TCA、LA增大越明显;弱视组内环鼻侧、外环鼻侧、外环上方SA及6mm范围总SA与SE均存在正相关(P<0.05),即SE越大,远视度数越高,SA增大越明显,见表7。弱视组内环鼻侧、外环鼻侧TCA、SA、CT与AL均存在负相关(γTCA=-0.300、-0.423,PTCA=0.034、0.002;γSA=-0.331、-0.522,PSA=0.019、<0.001;γCT=-0.388、-0.504,PCT=0.005、<0.001)。对照组外环颞侧、内环上方、外环上方TCA与SE均存在正相关(γ=0.277、0.29、0.29,P=0.049、0.039、0.039),外环颞侧LA与SE存在正相关(γ=0.316,P=0.024),中心1mm、内环上方、外环上方、内环下方、外环下方SA与SE均存在正相关(γ=0.349、0.502、0.434、0.397、0.367,P=0.012、<0.001、=0.001、0.004、0.008)。
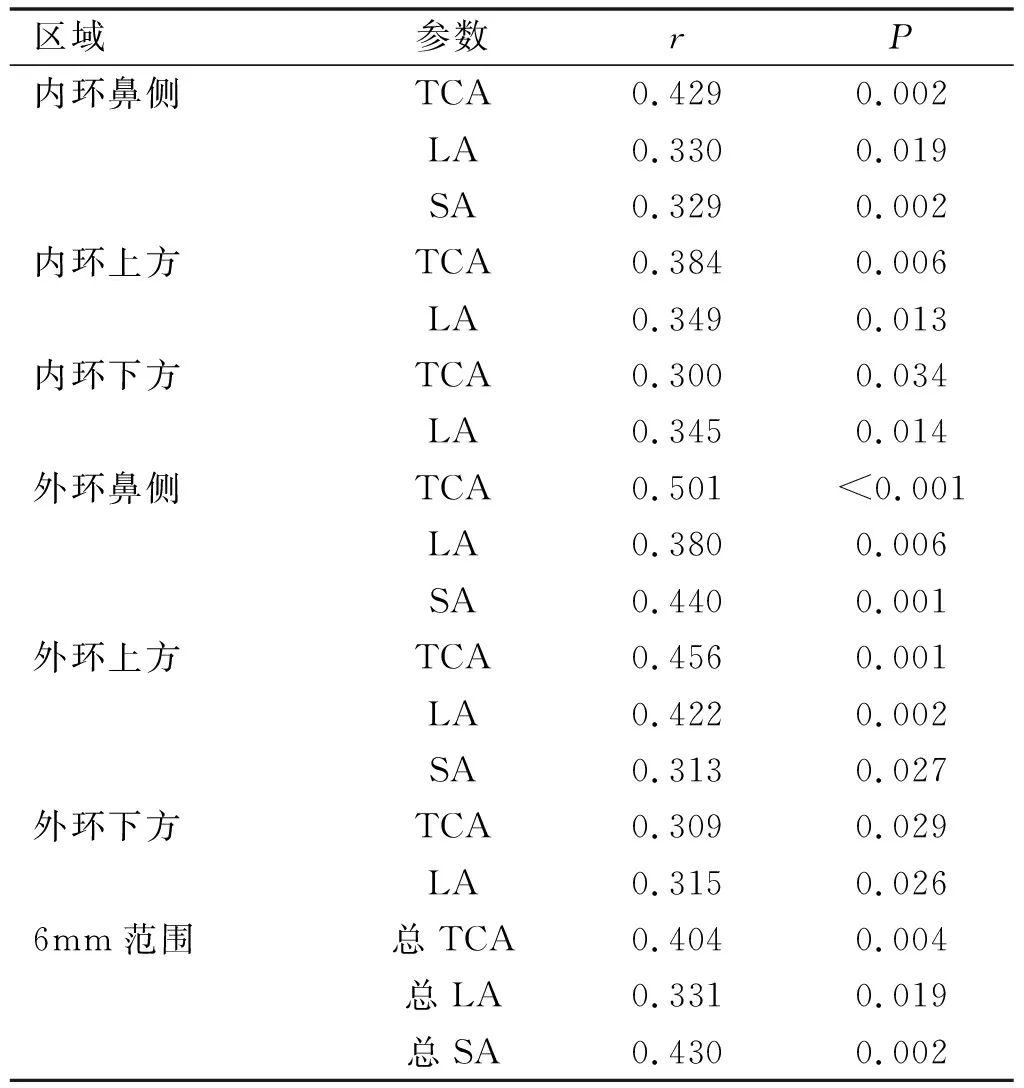
表7 弱视组脉络膜结构参数与SE的相关性
3讨论
脉络膜由大量血管组成,周围是基质组织,基质组织由结缔组织、黑色素细胞、神经和细胞外液组成。脉络膜提供视网膜外层及黄斑区的血液供应。Wallman等[4]研究证明眼睛能够通过响应近视或远视离焦使视网膜发生位置变化来改变其屈光状态,视网膜位置的这些变化是通过调节脉络膜的厚度实现的,脉络膜可能参与眼屈光状态的调节。近视离焦时脉络膜增厚,远视离焦时脉络膜变薄。脉络膜在弱视发病机制中的作用可能与其为外层视网膜、黄斑区供血及通过自身厚度的改变调节眼屈光状态有关。目前单侧弱视的Meta分析显示弱视眼脉络膜的厚度增加[1-2],存在脉络膜结构异常,但多数研究只测量黄斑下脉络膜的厚度,并未对脉络膜中血管、基质进行研究,从而限制了对结构变化的整体认识,不能全面了解弱视脉络膜结构。本研究应用EDI-OCT技术评价中心凹6mm范围内CT值,同时对EDI-OCT图像进行二值化处理获得脉络膜血流指标TCA、LA、SA、CVI等信息。脉络膜血流指标结合脉络膜的厚度分析能较全面了解脉络膜结构及灌注情况,以了解弱视脉络膜结构改变情况。本研究分析了远视性弱视儿童脉络膜各项参数变化及其相关性,并与正常儿童进行比较。
本研究发现弱视眼CT值大于正常眼,与既往研究[5-10]结果一致。脉络膜的厚度增加可能是由于对增厚的黄斑血液供应要求增加而导致的血流量增加,特别是当中心凹仅由脉络膜血管滋养时[11]。也有研究认为弱视眼CT增加与脉络膜在调节过程中的变化有关[12-13]。在远视性弱视眼中,因为调节功能障碍,脉络膜将更厚,眼睛的生长将受到限制。关于各区域脉络膜厚度的差异,本研究中两组受检者均显示鼻侧最薄,然后是下方;SFCT、中心1mm、上方及颞侧较厚,这与既往研究[7,9,14]结果相同。部分学者推测脉络膜向下和向鼻侧变薄与巩膜后极部生长方向有关,视神经视盘向鼻侧生长,也可能与鼻侧脉络膜组织在胚胎16wk停止发育有关[15-16]。本研究比较了弱视组不同远视程度儿童CT的差异,结果显示低度、中度、高度远视组除鼻侧具有差异外,余6mm范围内各区域及脉络膜平均厚度差异均无统计学意义,分析可能与本研究中低度、中度远视组纳入样本量较少有关。
Nishi等[17]对29例屈光参差性弱视患者和20例年龄相近的正常对照组儿童进行研究,发现弱视眼LA明显大于正常对照组,TCA和SA差异无统计学意义。Kaderli等[18]对44例远视性屈光不正及20名正视者进行研究,发现远视组脉络膜血管腔直径和面积大于正视组,且随远视度数增加及眼轴的变短而增大。Guler Alis等[19]对100例18~40岁患者根据屈光度进行分组研究,发现TCA、LA和SA值以远视组最高,其中TCA和SA明显高于正常组及近视组,差异具有统计学意义。本研究发现远视性弱视组TCA、LA、SA均明显大于对照组。目前尚不清楚远视性弱视TCA、LA和SA增加原因及具体机制,认为可能与远视有关,或与弱视本身相关。尽管本研究中弱视组CT、LA、SA与TCA均增加,但CVI与对照组基本无明显差异。Agrawal等[20]认为,CVI是研究脉络膜病理生理的有力指标,因为CVI的变异率小于SFCT,与大多数生理变量无关。Terada等[21]报道,弱视眼(61.49%±4.95%)和对侧眼(61.48%±3.73%)的CVI值大于正常眼(55.69%±1.83%),且弱视患者与正常对照组的鉴别标准为59%。本研究中,弱视组各区域CVI均超过59%,6mm范围平均CVI为66.84%(65.37%,67.91%),与Terada等[21]报道相近,而对照组6mm范围平均CVI值67.00%(65.60%,68.71%),也超过59%。Baek等[10]报告弱视眼CVI高于正常对照眼,与脉络膜厚度的增加不呈正比。而Eraydin等[22]对24例屈光参差性弱视患者及30例年龄相近的正常对照组儿童进行研究发现,弱视眼CVI与正常对照组无明显差异。同时Araki等[23]也发现CVI在弱视、对侧眼和正常对照眼中没有显著差异,Haller层的局部CVI在单侧远视性弱视眼中不受影响。与上述研究结果相似,本研究发现弱视患者与正常健康者CVI基本无差异。分析认为虽然弱视眼LA、TCA明显增大,但两者呈比例增大,故两者比值CVI没有变化。目前国内外关于CVI的研究存在较大差异,因为CVI的计算是基于一个简单的假设,即暗区(血管腔)和明区(基质)是脉络膜唯一的两种成分。这种假设尚未在组织学中得到明确证实。同时图像处理方法、手工测量误差均可导致CVI的差异。Agrawal等[20]研究发现CVI的变异系数为3.55,而SFCT的变异系数为40.30,认为CVI是评价脉络膜结构更为可靠的标志。本研究认为,由于CVI在各研究中的巨大差异,CVI仍不能作为单一指标来评价弱视脉络膜结构,必须结合其他脉络膜参数(如TCA、LA、SA、CT)才能更全面了解远视性弱视患者脉络膜结构变化。
此外,本研究发现随着远视度数(SE)的增加,弱视组在内环鼻侧、外环鼻侧、内环上方、外环上方、内环下方、外环下方TCA、LA及6mm范围总TCA、LA逐渐增加,在内环鼻侧、外环鼻侧、外环上方SA及6mm范围总SA逐渐增加;对照组在外环颞侧、内环上方、外环上方TCA逐渐增加,在外环颞侧LA逐渐增加,在中心1mm、内环上方、外环上方、内环下方、外环下方SA逐渐增加。随着眼轴(AL)的增加,仅弱视组在内环鼻侧、外环鼻侧TCA、SA、CT降低。本研究未发现CVI与SE及AL之间的相关性。SE与TCA、LA、SA相关性较强,随着远视度数增加,TCA、LA、SA有逐渐增大趋势。除内环鼻侧、外环鼻侧外,本研究未发现AL与TCA、LA、SA、CT的相关性。
本研究的局限性有以下几点:(1)图像的处理方法即二值化方法未能统一,存在手工测量误差。图像中信号强度在脉络膜外部区域削弱,导致图像中的暗区(血管腔)被高估,LA、CVI值增大。(2)EDI-OCT检查不是相同时间进行,测量结果可能受昼夜节律的影响。(3)本研究仅评估某个横断面的脉络膜结构,而不能代表整体的脉络膜结构信息。(4)本研究为横断面研究,需纵向研究进一步分析脉络膜各项参数变化情况。
综上所述,远视性弱视儿童CT、TCA、LA、SA较正常同龄儿童普遍增大,CVI与正常同龄儿童无差异,且随着远视度数增加,TCA、LA、SA有逐渐增大的趋势。脉络膜厚度结合脉络膜血流指标能更全面地了解远视性弱视脉络膜结构的变化,可为研究远视性弱视的外周机制提供临床依据。
