初产妇不同分娩方式中产后盆底肌力筛查情况及影响因素分析
2022-09-08刘延玲周志强
刘延玲,周志强
[1.新安县妇幼保健计划生育服务中心(新安县妇幼保健院) 妇产科,河南 洛阳 471800;2.河南科技大学第三附属医院(洛阳市东方人民医院) 妇科,河南 洛阳 471800]
盆底功能障碍性疾病(PFD)即盆腔器官功能和位置异常,诱因为盆底肌无法进行有效收缩,进而引起盆腔支撑系统异常,致使生殖器官出现功能性障碍的一组症候群。调查显示,PFD患病率约为25%,且其随着年龄升高呈上升趋势,已成为严重公共卫生问题。分娩和妊娠会损害并削弱盆底功能,是引起PFD的主要原因,也是其独立危险因素。盆底肌力为临床诊断PFD有效指标,对其进行早期监测,了解盆底功能障碍情况,对预防PFD发生具有重要意义。相关研究指出,不同分娩方式产妇产后盆底肌力异常存在差异性。因此,临床应尽早明确不同分娩方式产后盆底肌力异常的相关影响因素,制定相应干预措施,以促进盆底肌力恢复,改善盆底功能。本研究对此展开调查,并分析其影响因素,为制定个体化护理措施提供参考,报道如下。
1 资料与方法
1.1 一般资料
以新安县妇幼保健院2020年1月至2021年10月收治的128例初产妇作为研究对象,其中64例行剖宫产分娩纳入剖宫产组,64例阴道分娩纳入顺产组(包括助产)。128例产妇年龄23~38岁,平均(31.02±3.27)岁,孕次1~3次,平均(1.61±0.32)次。本研究经本院伦理委员会审核批准。
纳入标准:(1)孕周37~42周;(2)均为初产妇;(3)产妇签署知情同意书;(4)产后会阴愈合良好。
排除标准:(1)盆底相关手术史;(2)泌尿系统感染;(3)合并恶性肿瘤;(4)脱垂家族史。
1.2 方法
收集产妇、新生儿基础资料,由照顾产妇护士指导产妇完成本院自制一般资料问卷,内容涉及年龄、孕次、产程时间、孕前体质量指数(BMI)、新生儿体重、阴道分娩方式、会阴情况、阴道试产、孕周、孕期BMI增加值、产后出血量、第二产程,并进行实验室指标检查,测定血红蛋白、白蛋白水平。
1.3 观察项目
以盆底肌电生理检测仪进行检查盆底功能,包含盆底肌力、阴道壁压力值、肌疲劳度。盆底肌力以国际通用肌力分级标准进行评估,分为0~5级,其中5级表示肌力正常,3~4级则表示肌力轻度异常,1~2级则表示肌力重度异常。阴道壁压力值异常依据正常数值进行判定,介于80~150 mmHg之间即为正常,反之则为异常。肌疲劳度通过计算盆底收缩曲线下降百分比得出,<0为异常,0为正常。
1.4 统计学方法
采用SPSS 23.0对数据进行分析,计数资料%表示,χ检验,通过Logistic进行多因素回归分析不同分娩方式产后盆底肌力异常的相关影响因素,<0.05表示差异有统计学意义。
2 结 果
2.1 两种分娩方式盆底异常发生率比较
顺产组盆底肌力、阴道壁压力值、肌疲劳度异常发生率均高于剖宫产组,差异有统计学意义(<0.05),且顺产组盆底肌力、阴道壁压力值、肌疲劳度异常发生率均>60%,剖宫产组异常发生率均>40%。见表1。

表1 两种分娩方式盆底异常发生率比较[n(%)]
2.2 两组单因素分析
单因素Logistic回归分析显示,剖宫产组盆底肌力异常和正常患者年龄、孕次、产后出血量异常率、孕期BMI增加值、孕周比较,差异有统计学意义(<0.05);顺产组盆底肌力异常和正常患者年龄、孕期BMI增加值、阴道分娩方式、新生儿体重、第二产程比较,差异有统计学意义(<0.05),并对其赋值。见表2、续表2及表3。

表2 两组单因素分析[n(%)]
续表2 两组单因素分析[n(%),± s ]

表3 变量赋值
2.3 剖宫产盆底肌力影响因素分析
多因素Logistic回归分析显示,年龄≥35岁、孕次≥2次、产后出血量异常、孕期BMI增加值、孕周是剖宫产初产妇产后盆底肌力异常的危险因素,差异有统计学意义(<0.05)。见表4。
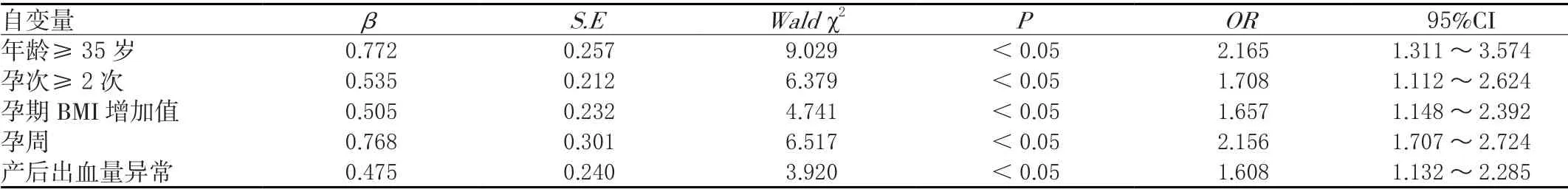
表4 剖宫产盆底肌力影响因素分析
2.4 顺产盆底肌力影响因素分析
多因素Logistic回归分析显示,年龄≥35岁、孕期BMI增加值、阴道分娩方式、新生儿体重>3 500 g、第二产程延长是顺产初产妇产后盆底肌力异常的危险因素,差异有统计学意义(<0.05)。见表5。

表5 顺产盆底肌力影响因素分析
3 讨 论
孕期孕妇肛提肌膨胀性和收缩性都会增加,无论何种分娩方式,产后其膨胀性也会持续增加,在后续PFD发展中扮演重要角色。盆底肌力为盆底基础电生理指标,是辅助诊断PFD有效方式。研究发现,PFD产妇早期盆底肌力显著降低。本研究统计发现顺产组肌力、阴道壁压力值、肌疲劳度异常发生率均>60%,剖宫产组异常发生率均>40%,且剖宫产组盆底肌力下降程度低于顺产组,该结果与周金英等学者研究一致,处于较高水平,建议临床加强对不同分娩方式初产妇盆底肌力异常情况的筛查并分析其影响因素,避免产后PFD发生。有研究指出,随着年龄增加,产后盆底肌力异常发生率也相应提高。本研究数据显示,年龄≥35岁是两种分娩方式初产妇产后盆底肌力异常共有的危险因素,说明年龄是盆底肌力降低的不利因素。分析认为:随着产妇年龄增加,成纤维细胞凋亡,使体内细胞数量大幅度减少,而细胞外基质浓度也发生明显变化,更易引发产后盆底肌力异常。此外,孕期BMI增加值也是其共有危险因素,这提示体重越高,盆底肌力异常发生概率越高。而Magnani PS等学者认为,妊娠期间BMI对盆底肌均影响较大。各研究人员观点不一,但均显示体重管理对避免产后盆底肌力下降的重要性。孕期BMI增加值越高,则盆底所受张力越大,产后盆底肌力下降风险越大。因而临床应着重针对上述因素,及早进行干预,加强预防,合理管理自身体重,均衡摄入营养,以改善初产妇产后盆底肌力下降情况。
Logistic回归分析显示,年龄≥35岁、孕次≥2次、产后出血量异常、孕期BMI增加值、孕周是剖宫产初产妇产后盆底肌力异常的危险因素(<0.05)。其原因可能为:(1)孕周。随着妊娠周数延长,产妇子宫呈进行性增大,会逐渐对盆底组织拉扯,损伤软组织,由此更易并发盆底肌力下降。(2)孕次≥2次。孕次次数与盆底肌力呈负相关,且有研究证实,妊娠经过也会影响盆底功能。可知,孕次是引起盆底肌力逐渐减小的主要原因。可能与妊娠使细胞外基质成分改变,进而导致盆底肌力参数变化有关。(3)产后出血量异常。本研究数据显示,产后出血量异常对产后盆底肌力有显著负向影响,差异有统计学意义(<0.05),原因在于产后出血易造成产妇抵抗力下降,激素分泌减少,引起生殖器官萎缩,因此更易发生盆底肌力下降。临床可予以药物辅助治疗,并按摩宫底,促进胎盘娩出,以减少产后出血,避免产后会阴肌力下降。
Logistic回归分析显示,年龄≥35岁、孕期BMI增加值、阴道分娩方式、新生儿体重>3 500 g、第二产程延长是顺产初产妇产后盆底肌力异常的危险因素,差异有统计学意义(<0.05)。分析其原因:(1)新生儿体重>3 500 g。Wang研究表明,当新生儿体重越重时,其对产妇盆底支撑结构影响更大,这与本研究观点一致。超重新生儿可加大产妇分娩过程中盆底组织拉伸,增加产伤发生风险,而产伤可导致会阴肌肉萎缩,降低肌力。考虑到剖宫产在巨大儿生产具有显著优越性,所以不纳入为其影响因素。(2)第二产程延长。产程时间延长使盆底组织处于张力状态,胎头压迫盆底肌时间也相应增加,加重盆底肌疲劳度,进一步增加盆底肌力异常发生概率。因而临床需产前合理评估产妇身体状况,有效缩短产程时间,以减少产后盆底肌力异常发生。(3)阴道分娩方式。本研究发现助产盆底肌力异常发生风险是自然分娩的3.797倍,该数据说明助产极大提高了产妇盆底异常发生概率。刘益芬等学者研究指出,助产虽可有效提高自然分娩成功率,但也相应增加了产后盆底预后不良风险,这与本研究观点一致。
综上所述,两组分娩方式盆底肌力异常发生率均较高,需注意的是分娩方式选择并不能完全改善盆底肌力下降情况,加之两种分娩方式致盆底肌力异常因素较多,建议临床告诫产妇合理控制体重、孕期营养均衡摄入、孕期盆底功能锻炼等,以降低产后盆底肌力异常率。
