过伸牵引弹性按压联合椎后垫枕在OVCF 患者PVP 术前的应用效果观察
2022-08-13李海伟
李海伟 周 翯
骨质疏松性椎体压缩性骨折(osteoporotic ver⁃tebral compression fracture, OVCF) 多见于老年人,且近年来发病率逐年增加。 OVCF 的临床治疗主要有保守疗法和手术疗法两种方式, 其中手法复位、使用腰垫等保守疗法虽可在一定程度上缓解临床症状, 但单纯采用此类疗法的治疗周期较长, 且难以复位椎体理想高度[1]。 经皮椎体成形术(percuta⁃neous vertebroplasty, PVP) 作为OVCF 常用的手术治疗方法, 主要通过向受损椎体注入骨水泥的方式提高伤椎稳定性及强度, 缓解椎体疼痛等症状, 取得了一定的临床疗效[2], 但由于此类患者多为老年人, 其骨量少且新骨形成慢, 术后易出现骨骼疼痛等并发症, 且再骨折发生率较高[3-4]。 基于此, 笔者于PVP 术前应用过伸牵引弹性按压手法复位OVCF 患者伤椎高度, 矫正脊椎后凸畸形后, 在椎后放置垫枕, 维持复位状态, 有效促进了PVP 术中骨水泥的灌注及弥散, 提高了伤椎恢复效果, 现报道如下。
1 临床资料
1.1 一般资料
选取2019 年3 月至2019 年9 月嵩县西关骨科医院收治的86 例OVCF 患者作为研究对象, 按照随机数表法将其随机分为联合组与对照组, 每组43 例。 联合组男性19 例、 女性24 例, 年 龄(67.51 ±3.34) 岁, 受伤椎体位于T11~T1226 例、L3~L517 例; 对照组男性21 例、 女性22 例, 年龄(66.98 ±3.42) 岁, 受伤椎体位于T11~T1224例、 L3~L519 例。 两组患者性别及受伤椎体分布情况对比采用卡方检验,χ2=0.187、 0.191,P=0.665、 0.662,P均>0.05, 差异无统计学意义,具有可比性; 年龄对比采用t检验,t=0.727,P=0.469,P>0.05, 差异无统计学意义, 具有可比性。 本研究经嵩县西关骨科医院医学伦理委员会批准, 且所有患者均签署了知情同意书。
1.2 纳入与排除标准
纳入标准: 经影像学检查确诊为椎体压缩性骨折[5]; 双能X 线吸收法测定骨密度确诊为骨质疏松; 年龄≥60 岁; 单椎体骨折, 且椎体后壁完好;对本研究知情同意。 排除标准: 合并有脊髓与脊神经损伤; 合并有严重免疫系统或凝血功能障碍性疾病; 入院前4 周有感染史; 合并有精神类疾病或认知障碍性疾病, 依从性较差。
2 方法
2.1 治疗方法
对照组患者单纯采用PVP 治疗: 患者取俯卧位, 心电监护持续观察患者生命体征, 常规消毒、铺无菌巾; 根据骨折椎体节断选择入针位置, 1%利多卡因局部浸润麻醉满意后, 经皮沿伤椎椎弓根将穿刺针刺入骨折椎体前1/4 处, 拔出针芯, 放置工作通道, C 型臂X 光机透视下注入少许高黏度骨水泥, 待骨水泥弥散满意后3 min, 注入剩余骨水泥(单侧PVP 骨水泥注入总量为3 ~5 ml, 双侧PVP 骨水泥注入总量为5 ~10 ml; 注入过程中若出现骨水泥渗漏, 即刻停止注入); 待骨水泥完全凝固后拔出穿刺针, 缝合切口, 完成手术。
联合组患者在PVP 治疗前行过伸牵引弹性按压联合椎后垫枕治疗: 患者取俯卧位, 腹部至足部自然贴于床面, 腹部以上部位用双手逐渐撑起, 使脊柱向后伸张; 医务人员一手托患者胸部, 一手轻柔且节律性按压受伤椎体1 min, 而后患者卧床休息3 min, 再次按压, 如此重复3 次; 按压后取仰卧位, 于受伤椎体处放置软枕(软枕两侧超过躯体约20 cm), 软枕软硬程度及厚度根据患者恢复情况进行调整。 过伸牵引弹性按压每天2 组, 软枕于白天持续应用、 夜晚睡觉时取走。 持续治疗4 ~5 d后复查X 线, 若椎体塌陷恢复60%以上即行PVP,方法同对照组。
2.2 观察指标及评价标准
对比观察两组患者手术相关情况、 疼痛程度、椎体和下肢功能恢复情况以及并发症发生情况。(1) 手术相关情况包括手术时间、 手术至下床活动时间、 住院时间; (2) 分别于入院时及术后5 d、3 个月、 6 个月时采用数字分级评分法(numerical rating scale, NRS)[6]评估两组患者疼痛程度, 总分为0 ~10 分, 0 分为无疼痛、 1 ~3 分为轻度疼痛、4 ~6 分为中度疼痛、 7 ~10 分为重度疼痛; (3) 分别于入院时及术后6 个月, 通过脊柱侧位X 线片测量两组患者椎体高度及后凸Cobb 角, 其中后凸Cobb 角为伤椎上位椎体上终板垂线与下位椎体下终板垂线的交角, >10°表示椎体存在一定弯曲, >25°表示脊柱侧凸应行支具治疗; (4) 术后6 个月, 采用Fugl⁃Meyer 运动功能评定量表下肢部分(Fugl⁃Meyer assessment of lower extremity, FMA⁃LE) 评估两组患者下肢运动功能, 总分为34 分,分值越高表示肢体运动功能越好。
2.3 统计学处理
采用SPSS 22.0 统计软件对所得数据进行统计学分析, 其中计数资料以频数或百分比表示, 采用卡方检验; 符合正态分布的计量资料以均数±标准差(±s) 表示, 组间两两比较采用独立样本t检验; 均以P<0.05 为差异具有统计学意义。
3 结果
3.1 两组患者手术相关情况对比
两组患者手术时间无明显差异(P>0.05);联合组患者手术至下床活动时间及住院时间均明显短于对照组(P均<0.05), 详见表1。
表1 两组OVCF 患者手术相关情况对比( ±s)Table 1 Comparison of surgery⁃related indexes of OVCF patients between the two groups ( ±s)
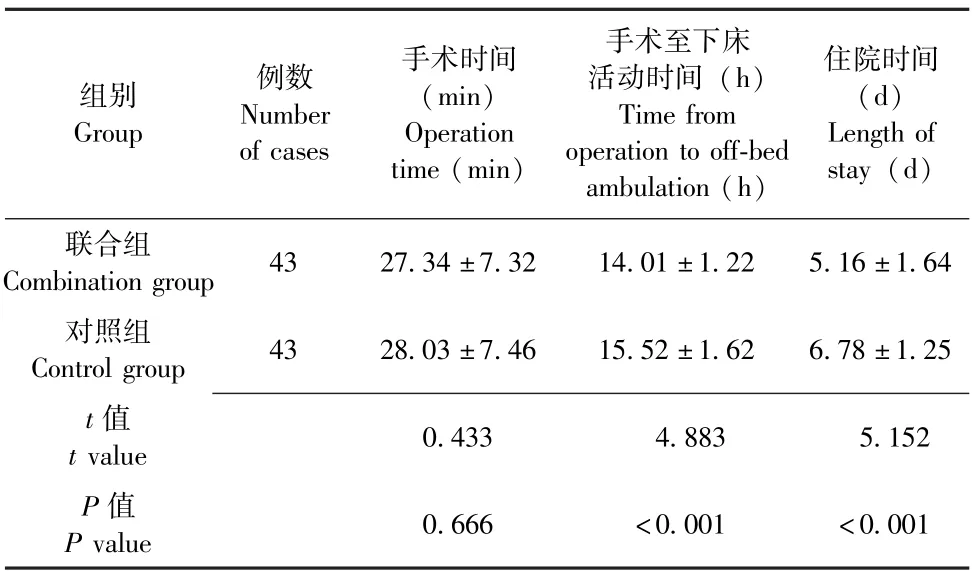
表1 两组OVCF 患者手术相关情况对比( ±s)Table 1 Comparison of surgery⁃related indexes of OVCF patients between the two groups ( ±s)
注: OVCF 为骨质疏松性椎体压缩性骨折; 联合组患者在经皮椎体成形术治疗前行过伸牵引弹性按压联合椎后垫枕治疗, 对照组患者单纯采用经皮椎体成形术治疗Note: OVCF-osteoporotic vertebral compression fracture; Patients in combination group were treated with hyperextension traction elastic pressure combined with bolster under the vertebrae before percutaneous vertebroplasty, whereas patients in control group were treated with percu⁃taneous vertebroplasty alone
组别Group例数Number of cases手术时间(min)Operation time (min)手术至下床活动时间(h)Time from operation to off⁃bed ambulation (h)住院时间(d)Length of stay (d)联合组Combination group 43 27.34 ±7.32 14.01 ±1.22 5.16 ±1.64对照组Control group 43 28.03 ±7.46 15.52 ±1.62 6.78 ±1.25 t 值t value 0.433 4.883 5.152 P 值P value 0.666 <0.001 <0.001
3.2 两组患者疼痛程度对比
入院时, 两组患者NRS 评分无明显差异(P>0.05), 具有可比性; 术后, 两组患者NRS 评分均随时间延长而逐渐降低, 且联合组患者术后5 d 时NRS 评分明显低于对照组(P<0.05), 详见表2。
表2 两组OVCF 患者NRS 评分对比(分, ±s)Table 2 Comparison of NRS scores of OVCF patients between the two groups (point, ±s)
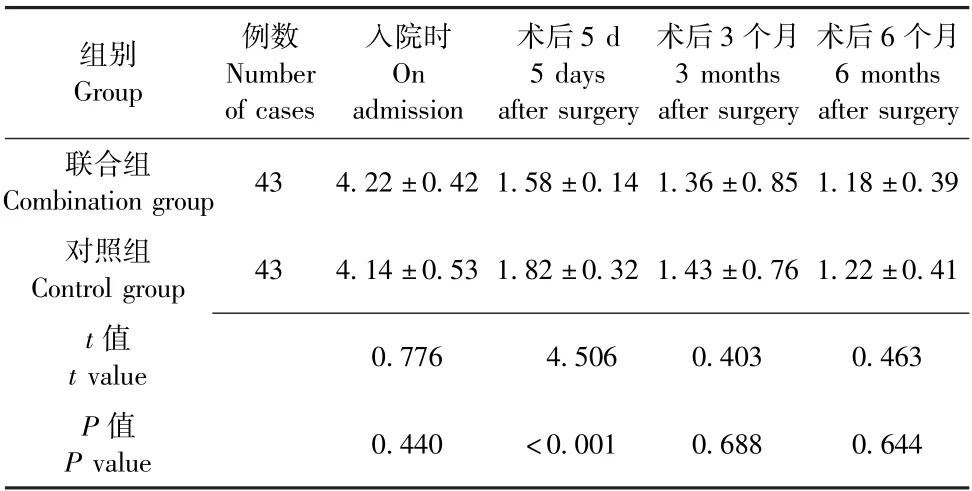
表2 两组OVCF 患者NRS 评分对比(分, ±s)Table 2 Comparison of NRS scores of OVCF patients between the two groups (point, ±s)
注: OVCF 为骨质疏松性椎体压缩性骨折, NRS 为数字分级评分法; 联合组患者在经皮椎体成形术治疗前行过伸牵引弹性按压联合椎后垫枕治疗, 对照组患者单纯采用经皮椎体成形术治疗Note: OVCF-osteoporotic vertebral compression fracture, NRS-numerical rating scale; Patients in combination group were treated with hyperextension traction elastic pressure combined with bolster under the vertebrae before percutaneous vertebroplasty, whereas patients in control group were treated with percutaneous vertebroplasty alone
组别Group例数Number of cases入院时On admission术后5 d 5 days after surgery术后3 个月3 months after surgery术后6 个月6 months after surgery联合组Combination group 43 4.22 ±0.42 1.58 ±0.14 1.36 ±0.85 1.18 ±0.39对照组Control group 43 4.14 ±0.53 1.82 ±0.32 1.43 ±0.76 1.22 ±0.41 t 值t value 0.776 4.506 0.403 0.463 P 值P value 0.440 <0.001 0.688 0.644
3.3 两组患者椎体高度与后凸Cobb 角对比
入院时, 两组患者椎体高度与后凸Cobb 角均无明显差异(P均>0.05), 具有可比性。 术后6个月, 两组患者椎体高度均较入院时明显升高, 且联合组患者明显高于对照组 (P<0.05); 后凸Cobb 角均较入院时明显减小, 且联合组患者明显小于对照组(P<0.05), 详见表3。
表3 两组OVCF 患者椎体高度与后凸Cobb 角对比( ±s)Table 3 Comparison of vertebral height and kyphosis Cobb angle of OVCF patients between the two groups ( ±s)

表3 两组OVCF 患者椎体高度与后凸Cobb 角对比( ±s)Table 3 Comparison of vertebral height and kyphosis Cobb angle of OVCF patients between the two groups ( ±s)
注: OVCF 为骨质疏松性椎体压缩性骨折; 联合组患者在经皮椎体成形术治疗前行过伸牵引弹性按压联合椎后垫枕治疗, 对照组患者单纯采用经皮椎体成形术治疗Note: OVCF-osteoporotic vertebral compression fracture; Patients in combination group were treated with hyperextension traction elastic pressure combined with bolster under the vertebrae before percutaneous vertebroplasty, whereas patients in control group were treated with percu⁃taneous vertebroplasty alone
例数Number of cases椎体高度(mm)Vertebral height (mm)后凸Cobb 角(°)Kyphosis Cobb angle (°)组别Group 入院时On admission术后6 个月6 months after surgery入院时On admission术后6 个月6 months after surgery联合组Combination group 43 19.13±2.21 22.84±2.54 17.54±1.96 7.37±1.22对照组Control group 43 19.04±2.03 21.28±2.37 17.87±1.85 9.65±1.46 t 值t value 0.196 2.945 0.803 7.858 P 值P value 0.844 0.004 0.424 <0.001
3.4 两组患者下肢运动功能对比
术后6 个月, 联合组患者FMA⁃LE 评分为(27.65±2.46) 分, 明显高于对照组患者的FMA⁃LE评分(23.13 ±3.53) 分(t=6.889,P<0.001)。
3.5 两组患者并发症发生情况对比
术后随访6 个月, 联合组患者出现腰背疼痛2例, 并发症发生率为4.65%, 对照组患者出现腰背疼痛2 例、 邻近椎体骨折2 例, 并发症发生率为9.30%,两组对比差异无统计学意义(χ2=0.717,P=0.397)。
4 讨论
PVP 虽可帮助OVCF 患者有效重建脊柱稳定性, 但难以完全恢复椎体高度, 也无法矫正脊柱畸形, 术后残留的移位只能再次通过椎弓根螺钉固定予以复位[7-8]。 而保守治疗中的手法复位与垫枕复位均可在椎体受伤后早期通过对伤椎椎间盘、 前后韧带施加牵引力牵拉压缩椎体, 最大程度恢复椎体解剖形态[9-11]。 鉴于此, 本研究笔者为减少术中复位及撑开时的机械应力, 避免过多剥离伤椎周围软组织, 提高术后康复效果, 将PVP、 过伸牵引弹性按压、 垫枕复位联合应用于OVCF 的治疗。
OVCF 多为老年患者, 伤及部位多为脊椎前柱或中柱, 周围韧带、 椎间盘组织基本能保持完整性, 故过伸牵引弹性按压可利用软组织牵拉使韧带从缩紧状态变成伸张状态而恢复椎体高度。 与此同时, 通过椎后垫枕增加韧带纤维环拉伸程度, 维持组织牵拉状态, 对压缩椎体进行持续牵拉, 可使压缩椎体膨胀而恢复原本高度的同时, 更好地适应牵张状态, 缓解疼痛程度[12-13]。 本研究结果显示,PVP 治疗前行过伸牵引弹性按压联合椎后垫枕治疗的联合组患者手术至下床活动时间及住院时间均明显短于单纯行PVP 治疗的对照组、 NRS 评分明显低于对照组。 可见, 通过过伸牵引弹性按压增强韧带张力以及放置垫枕形成相对完整而致密的椎体后壁维持牵张状态、 纠正骨折移位、 平衡椎体应力,可在缓解疼痛的同时为后续骨水泥注入后的均匀弥散提供结构基础, 进而提升PVP 的治疗效果, 促进患者术后康复。 此外, 有研究证实传统手法复位缺乏统一而规范的操作标准, 故多存在复位不全、椎体形态恢复不满意等缺陷。 而本研究结果显示,术后6 个月联合组患者椎体高度及后凸Cobb 角恢复程度均明显优于对照组、 FMA⁃LE 评分明显高于对照组。 由此表明, PVP 治疗前行过伸牵引弹性按压联合椎后垫枕治疗可有效避免单纯PVP 治疗的弊端。 分析其原因可能为, OVCF 患者损伤类型多为前屈型, 应力更多集中于伤椎前部, 而过伸牵引弹性按压主要借助椎体前纵韧带、 椎间盘张力牵拉压缩椎体, 矫正后凸畸形; 垫枕主要通过在伤椎处产生被动牵张的内动力以及利用腰背肌夹板作用恢复并维持伤椎复位状态, 此时再行PVP, 更有利于骨水泥的注入及弥散, 最大程度恢复椎体解剖结构[14-15]。 但本研究中两组患者术后并发症发生率无明显差异, 可能与其样本量过少有关, 有待增加样本量予以验证。
综上所述, PVP 治疗前行过伸牵引弹性按压联合椎后垫枕治疗, 可促进OVCF 患者术后康复, 减轻患者疼痛程度, 最大限度恢复椎体解剖结构, 疗效显著, 值得临床推广使用。
