股骨颈骨折复位内固定术后股骨头坏死的危险因素分析
2022-08-13齐书环赵继朋
齐书环 赵继朋
股骨颈骨折是临床常见的骨折类型, 多由直接或间接暴力所致, 主要表现为髋部剧烈疼痛、 下肢畸形、 患肢活动受限等。 目前, 临床常采用骨折复位内固定术治疗股骨颈骨折, 虽可复位骨折断端,促进骨折断端愈合[1], 但术后易出现股骨头缺血性坏死等并发症[2], 不仅影响患者的日常生活, 而且其二次手术还可增加患者的经济负担及心理负担[3]。 因此, 了解股骨颈骨折复位内固定术后股骨头坏死的相关危险因素, 及时予以针对性预防及治疗,对减少术后股骨头坏死的发生具有重要意义。 基于此, 本研究笔者对股骨颈骨折复位内固定术后股骨头坏死的相关危险因素进行了分析, 现报道如下。
1 临床资料
选取2016 年2 月至2019 年1 月洛阳市第一人民医院收治的82 例行骨折复位内固定术治疗的股骨颈骨折患者作为研究对象。 纳入标准: 经X 线、CT 等检查, 符合《成人股骨颈骨折诊治指南》[4]中单侧股骨颈骨折的诊断标准; 均首次行股骨颈骨折复位内固定术治疗; 术后随访2 年以上; 病历资料完整。 排除标准: 合并有凝血功能障碍; 合并有全身多处骨折; 合并有认知功能障碍; 既往长期使用激素类药物治疗。 本研究经洛阳市第一人民医院医学伦理委员会批准。
2 方法
2.1 资料收集与分组
收集并统计患者性别、 年龄、 发病至就诊时间、 术前是否制动牵引、 骨折Garden 分型(CT 检查结果显示骨小梁呈稀疏状为Ⅰ型; 骨小梁呈星芒状为Ⅱ型; 股骨头塌陷, 骨形态异常为Ⅲ型; 关节腔狭窄, 股骨头明显变形为Ⅳ型)[5]、 股骨头后倾角是否>15°、 是否合并高血压[6]、 是否合并糖尿病[7]等资料, 并根据股骨颈骨折复位内固定术后2年内是否出现股骨头坏死将患者分为股骨头坏死组与非股骨头坏死组。
2.2 股骨头坏死诊断标准
同时满足下列任意3 项即可诊断为股骨头坏死[8]: (1) 髋关节疼痛, 且可放射至同侧臀部或膝关节; 髋关节出现脱位或半脱位, 活动受限伴痛性跛行。 (2) 腹股沟区压痛, 托马斯征及“4” 字试验阳性。 (3) X 线检查显示股骨头内骨密度及骨小梁结构改变, 髋臼与股骨头间隙消失, 髋关节间隙狭窄。 (4) CT 检查显示股骨头塌陷, 内有“囊性变” 及“新月征” 等表现。 (5) MRI 检查显示T1W1 呈带状低信号, T2W1 呈“双线征”。
2.3 统计学处理
采用SPSS 22.0 统计软件对所得数据进行统计学分析, 符合正态分布的计量资料以均数±标准差(±s) 表示, 组间两两比较采用独立样本t检验;计数资料以频数或百分比表示, 组间比较采用卡方检验; 多因素分析采用Logistic 回归分析; 均以P<0.05 为差异具有统计学意义。
3 结果
3.1 股骨颈骨折复位内固定术后股骨头坏死的单因素分析
术后随访2 年, 82 例股骨颈骨折复位内固定术后患者出现股骨头坏死者10 例, 设为股骨头坏死组; 未出现股骨头坏死者72 例, 设为非股骨头坏死组。
单因素分析结果显示, 股骨头坏死组Garden分型为Ⅲ~Ⅳ型、 股骨头后倾角>15°、 合并高血压及糖尿病的患者比例明显高于非股骨头坏死组(P均<0.05), 而性别、 年龄、 发病至就诊时间、术前是否制动牵引情况与非股骨头坏死组无明显差异(P均>0.05), 详见表1。
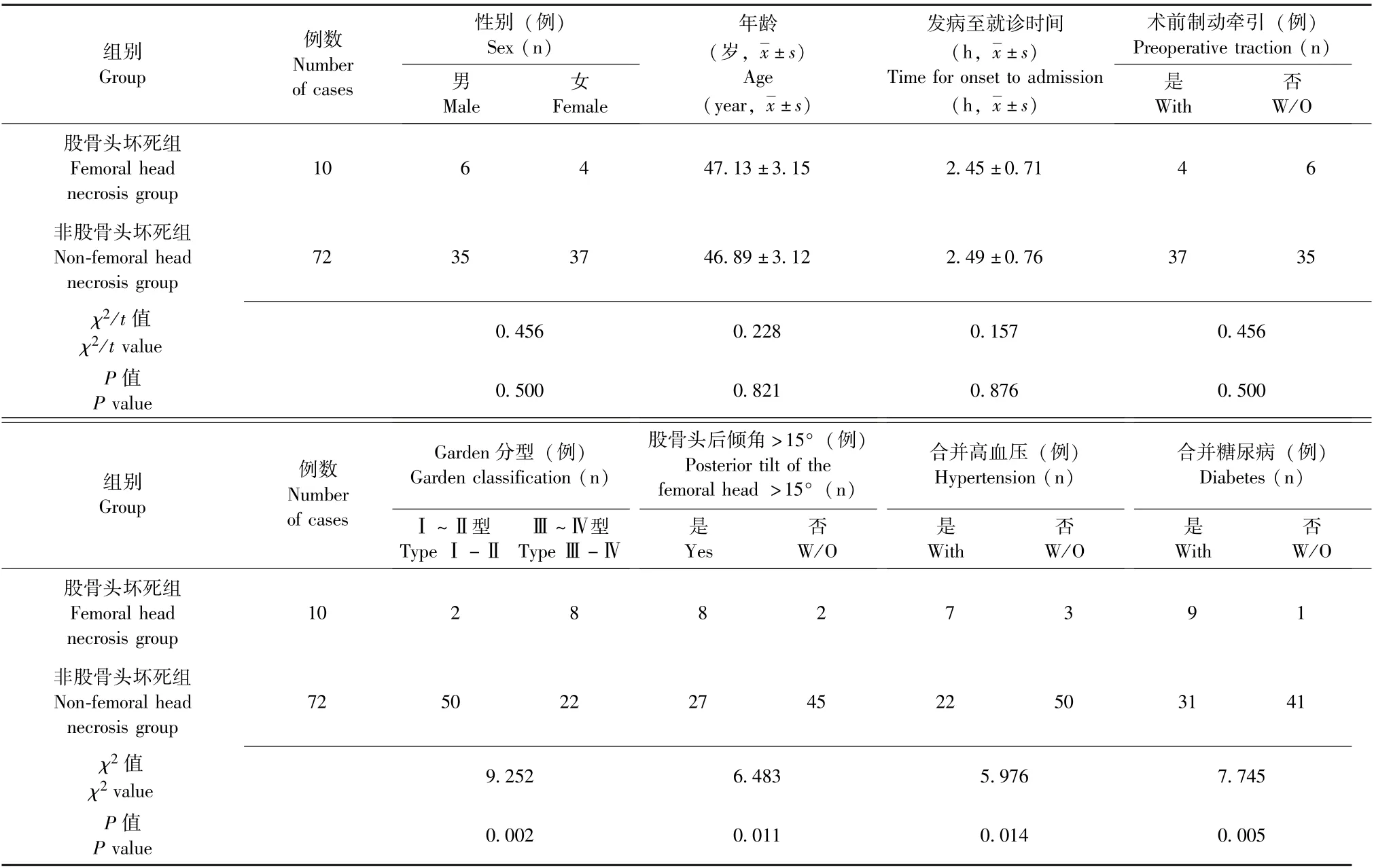
表1 股骨颈骨折复位内固定术后股骨头坏死的单因素分析Table 1 The univariate analysis for femoral head necrosis following reduction and internal fixation for femoral neck fracture
3.2 股骨颈骨折复位内固定术后股骨头坏死的多因素分析
以股骨头坏死为因变量, Garden 分型(Ⅰ~Ⅱ型=0、 Ⅲ~Ⅳ型=1)、 股骨头后倾角>15° (是=1、否=0)、 合并高血压(是=1、 否=0)、 合并糖尿病(是=1、 否=0) 为自变量, 进行多因素Logistic回归分析。 结果显示, Garden 分型为Ⅲ~Ⅳ型、 股骨头后倾角>15°、 合并高血压及糖尿病是股骨颈骨折复位内固定术后股骨头坏死的独立危险因素(P均<0.05), 详见表2。

表2 股骨颈骨折复位内固定术后股骨头坏死的多因素Logistic 回归分析Table 2 The multivariate Logistic regression analysis for femoral head necrosis following reduction and internal fixation for femoral neck fracture
4 讨论
股骨颈骨折是指股骨头至股骨颈基底部之间的骨折, 常发生于老年骨质疏松所致的骨强度下降人群, 骨折复位内固定术是该疾病的主要治疗手段,但由于股骨颈解剖结构及血运特殊, 术后易发生股骨头缺血缺氧而引发股骨头坏死等严重并发症。 刘冰川等[9]的研究发现, 股骨颈骨折复位内固定术后股骨头坏死的发生率高达15.93%, 与本研究中股骨颈骨折复位内固定术后股骨头坏死发生率12.20%的结果相似, 因此, 探寻股骨颈骨折复位内固定术后股骨头坏死的影响因素十分必要。
本研究通过分析股骨颈骨折复位内固定术后发生股骨头坏死与未发生股骨头坏死患者的性别、 年龄、 发病至就诊时间等相关资料发现, 股骨头坏死组Garden 分型为Ⅲ~Ⅳ型、 股骨头后倾角>15°、合并高血压及糖尿病的患者比例明显高于非股骨头坏死组, 进一步经多因素Logistic 回归分析发现,Garden 分型为Ⅲ~Ⅳ型、 股骨头后倾角>15°、 合并高血压及糖尿病是股骨颈骨折复位内固定术后发生股骨头坏死的独立危险因素。 分析其原因可能为Garden 分型为Ⅲ~Ⅳ型的患者骨折移位程度较大,断端复位及血管重建相对困难, 且骨折复位内固定术极易损伤股骨头周围血管, 增加股骨头缺血坏死的发生风险[10]; 股骨头后倾角>15°时, 多伴随股骨颈后外侧壁粉碎性骨折, 局部血液循环障碍更严重, 骨折复位更困难[11-12], 故术后股骨头坏死的发生风险更高; 高血压患者机体微血管收缩⁃舒张调节机制紊乱, 易造成毛细血管前阻力增大、 微循环血管支减少, 继而造成股骨头缺血缺氧坏死[13];糖尿病患者的长期高血糖状态易损害血管内皮细胞, 导致血管收缩、 舒张功能障碍[14], 且糖尿病患者血液黏稠度较高, 红细胞变形能力下降, 易发生血栓而阻塞血管, 破坏股骨颈骨折部位血供, 导致股骨头坏死[15]。 因此, 针对股骨颈骨折Garden分型为Ⅲ~Ⅳ型以及股骨头后倾角>15°的患者建议行股骨头置换或人工髋关节置换术, 以避免骨折复位内固定术后因股骨头坏死而再次手术; 同时,应加强高血压及糖尿病患者术前及术后血压及血糖管理。
综上所述, Garden 分型为Ⅲ~Ⅳ型、 股骨头后倾角>15°、 合并高血压及糖尿病是股骨颈骨折复位内固定术后发生股骨头坏死的独立危险因素, 临床应正确识别股骨颈骨折复位内固定术后股骨头坏死的高危人群, 及时采取有效干预措施, 以避免股骨头坏死的发生。
