IVF/ICSI-ET后阴道出血患者妊娠结局的影响因素分析及其列线图预测模型构建
2022-08-04朱大敏邹慧娟彭晓清李丹阳周扬帆杨雨露曹云霞许孝凤
朱大敏, 邹慧娟, 汪 晶, 马 聪, 彭晓清, 李丹阳,周扬帆, 杨雨露, 曹云霞, 许孝凤
先兆流产是孕早期最常见的妊娠并发症之一,其临床特点为妊娠28周前少量阴道出血,宫颈闭合,子宫大小与停经周数相符[1]。如果先兆流产不能得到及时诊断和有效治疗,最终约10%~20%甚至更多会发展为流产[2]。
妊娠早期阴道流血是先兆流产的主要症状。近年来,体外受精/卵胞浆内单精子注射-胚胎移植(invitrofertilization/intracytoplasmic sperm injection embryo transfer, IVF/ICSI-ET)技术已成为输卵管因素和男性因素不孕不育夫妇的助孕方法。有研究表明胚胎移植后约36%的患者会出现阴道流血[3]。与没有出现阴道流血的孕妇相比,怀孕期间阴道出血会增加怀孕早期流产的风险[4]。 因此,胚胎移植后人群中阴道出血的发生更值得关注。然而,大多数在怀孕早期出现阴道出血的女性并没有导致早期流产[2]。许多患者因为阴道流血的症状而进行过度保胎治疗,因此需要提升先兆流产患者妊娠结局的可预测性。虽然有众多关于胚胎移植后妊娠结局预测因素的研究报道[5],但相关研究的这些风险因素并不全面。该研究旨在探讨IVF/ICSI-ET后先兆流产患者妊娠结局的危险因素,建立预测妊娠结局的列线图模型,为胚胎移植后阴道出血患者提供早期预警。
1 材料与方法
1.1 病例资料收集2019年1月—2020年6月于安徽医科大学第一附属医院生殖医学中心行IVF/ICSI-ET后先兆流产患者的临床资料,按其妊娠最终结局分为活产组(n=197)和流产组(n=75)。纳入标准为:① 患者临床资料及数据完整;② 在本中心做试管婴儿助孕;③ 符合先兆流产临床诊断。排除标准:① 非试管婴儿助孕的孕妇或其他医院接受IVF/ICSI-ET治疗;② 胚胎移植后第14天未检测到血清hCG和孕酮水平的女性;③ 妊娠结局失访的周期;④ 夫妇染色体异常或其他影响妊娠结局的解剖、内分泌及代谢性疾病。
1.2 辅助生殖方法所有接受辅助生殖技术的患者均按照本中心的常规促排卵方案进行[6]。同时阴道B超监测卵泡情况。当有1个直径≥18 mm的优势卵泡或至少2个直径≥17 mm的卵泡时,当晚注射hCG(注射用绒促性素,上海丽珠制药有限公司) 5 000~10 000 IU或重组人绒促性素注射液(艾泽,海南碧凯药业有限公司)0.25 mg,约34~36 h后在阴道B超引导下取卵,然后经IVF/ICSI受精行新鲜或冷冻胚胎移植。对于新鲜移植助孕属于刺激周期,冷冻胚胎移植患者根据子宫内膜情况分为自然周期或激素替代周期,在B超引导下将其移植到子宫腔内。黄体支持采用肌内注射黄体酮或地屈孕酮。
1.3 胚胎评估标准应用Gardner囊胚评分法[7],根据囊胚的扩张程度以及孵化状态分类为6级,分级为3~6级的囊胚为完整的囊胚,根据内细胞团和滋养外胚层细胞发育程度分为A、B、C三级,3级评分>3 BB或4级评分≥4 BB的囊胚定义为优质囊胚。优质胚胎率=移植优质胚胎数/总移植胚胎数。
1.4 结局评价患者在移植后14 d测尿或血hCG值,若血清hCG值大于5 mIU /ml定义为生化妊娠。移植后30 d行孕早期超声检测,当宫腔内见孕囊和原始心管搏动为临床妊娠,见2枚及以上孕囊为多胎妊娠,妊娠28周前而终止妊娠者则定义为流产。
1.5 观察指标观察两组年龄、体质指数(body mass index, BMI)、不孕年限、基础卵泡刺激素(follicle stimulating hormone,FSH)、基础雌激素(estradiol,E2)、基础孕酮(progesterone,P)、基础促黄体生成素(luteinizing hormone,LH)、不孕类型、孕次、不良妊娠史、冷冻胚胎占比、治疗方案、移植胚胎数、优质胚胎率、囊胚数目、胚胎种植率、移植后开始阴道出血时间、胚胎移植后第14天血清hCG(hCG14)和孕酮(P14)水平。胚胎种植率=孕囊数/总移植胚胎数 × 100%。
1.6 统计学处理使用GraphPad Prism 5和R4.0.3软件进行统计分析。对于统计描述使用χ2检验评估分类变量,使用独立样本t检验或Wilcoxon秩和检验评估连续变量。然后根据ROC标准曲线确定IVF/ICSI-ET后阴道出血患者开始出血时间、移植后第14天血hCG和孕酮与妊娠结局相关的最佳截断值,且BMI的正常范围是18.5~24.9 kg/m2,≥25 kg/m2为超重。采用多因素二分类Logistic回归的方法筛选出独立预测因素,整合建立新型列线图预测模型,计算模型校准曲线,以P<0.05为差异有统计学意义。
2 结果
2.1 患者一般情况共研究272个周期,其中活产组197个周期,流产组75个周期。两组在年龄、不孕年限、基础FSH、基础E2、基础孕酮、基础LH、原发性不孕占比、孕次、不良妊娠史等方面差异均无统计学差异。但与流产组相比,活产组体质指数较低,差异有统计学意义(P<0.05)。见表1。

表1 两组患者的一般资料[M(P25,P75)]
2.2 胚胎移植情况比较两组在冷冻胚胎占比、移植胚胎数和治疗方案差异无统计学意义,见表2。两组中活产组移植优质胚胎率略高、胚胎种植率较高,但差异无统计学意义。两组在所获得孕囊数目上差异有统计学意义(P<0.05)。与活产组相比,流产组胚胎移植后开始出现阴道流血时间较早,差异有统计学意义(P<0.01)。胚胎移植后第14天血清hCG水平低于活产组,差异有统计学意义(P<0.001)。胚胎移植后第14天血清孕酮水平低于活产组,差异有统计学意义(P<0.01)。
2.3 Logistic回归分析对单因素分析中具有统计学意义的影响因素进行二元logistic回归分析。ROC曲线显示胚胎移植后阴道开始出血时间预测IVF/ICSI-ET后先兆流产患者妊娠结局的临界值为第29天(图1A),且ROC曲线的敏感性为0.76,特异性为0.53。移植后第14天血清hCG预测移植后先兆流产患者妊娠结局的临界值为2 140 IU/L(图1B),ROC曲线的敏感性和特异性分别为0.56和0.69。预测移植后先兆流产患者妊娠结局的血清孕酮临界值为68.29 IU/L(图1C),ROC曲线的敏感性为0.76,特异性为0.44。多因素分析可知BMI、移植后第14天孕酮及孕囊数目无统计学意义,移植后开始出现阴道出血时间(P<0.01)、移植后第14天hCG值(P<0.05)与IVF/ICSI-ET后先兆流产患者的妊娠结局有统计学意义。见表3。
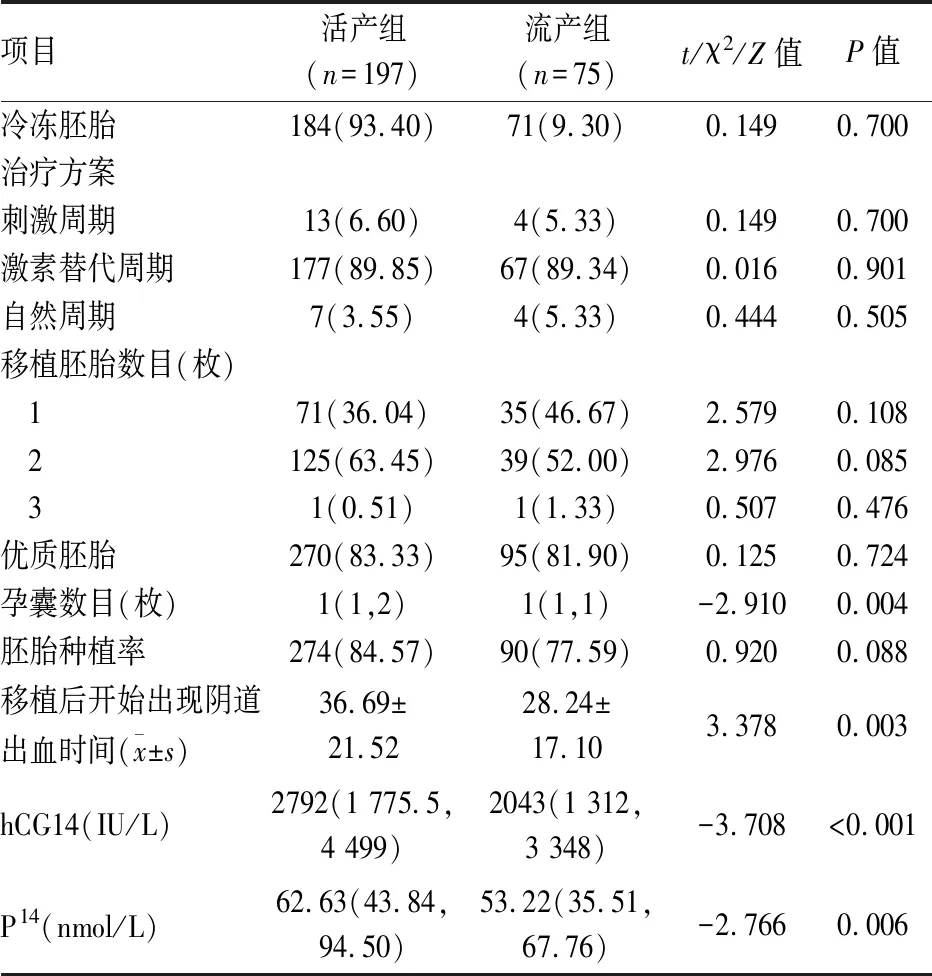
表2 IVF/ICSI-ET后阴道出血患者胚胎移植情况[n(%),M(P25,P75)]

表3 进入多因素二分类Logistic回归模型的因素及其参数估计值
2.4 列线图模型的建立与验证在多变量模型中,胚胎移植后开始出现阴道出血时间、胚胎移植后第14天hCG值是影响IVF/ICSI-ET后先兆流产患者妊娠结局的独立预测因素。然后构建了一个列线图模型来预测IVF/ICSI-ET后先兆流产患者的妊娠结局(图2)。从列线图中可以看出,当阴道出血患者在胚胎移植后第29天之前开始阴道出血时,胚胎移植后第14天血清hCG小于2 140 IU/L,总分越高,此时的危险性就越高。为了验证模型,计算了模型的校准曲线(图3)。预测值与实际值基本一致,说明预测模型具有较好的预测能力。同时,与单一预测因素(图4)相比,胚胎移植后开始出现阴道出血的ROC曲线下面积为0.644,胚胎移植后第14天血清hCG值的ROC曲线下面积为0.625,我们的列线图预测模型的AUC值为0.710(图5),具有更高的ROC曲线下面积。

图2 预测影响胚胎移植后阴道出血患者妊娠结局的列线图模型

图3 列线图模型的校准曲线

图4 移植后开始阴道出血时间(VBT)、移植后第14天血hCG值的ROC曲线及曲线下面积

图5 列线图模型的ROC曲线及曲线下面积
3 讨论
随着辅助生殖技术在全球范围内广泛开展,IVF/ICSI-ET妊娠后阴道出血患者越来越高,而阴道流血是先兆流产患者常见的症状,可增加妊娠早期流产的风险[4]。目前影响辅助生殖技术阴道出血患者妊娠结局的危险因素尚不清楚。在本研究中两组年龄、不孕年限、基础激素水平、不孕类型、妊娠史差异无统计学意义。既往研究表明年龄和妊娠史是先兆流产并发症的危险因素[8],与此结果不一致可能是因为这些患者都是因为不孕症进行胚胎移植的孕妇,在年龄和妊娠史都有较高的一致性。体质指数与流产风险增加有关[9],本研究活产组相比于流产组体质指数较低,差异有统计学意义。两组胚胎移植情况研究显示在孕囊数目、移植后开始阴道出血时间、移植后14天血清hCG和孕酮水平差异有统计学意义。
本研究通过多因素Logistic回归分析发现胚胎移植后开始出现阴道出血时间和移植后第14天血清hCG是影响IVF/ICSI-ET后先兆流产患者妊娠结局的独立预测因素。对272例接受IVF/ICSI-ET治疗后出现先兆流产的不孕患者进行危险因素分析,得到原始列线图,与单个预测因素相比,该列线图可以更好地预测 IVF/ICSI-ET后先兆流产患者的妊娠结局。近年来,使用列线图构建预测模型已成为趋势,如外科并发症、绒毛膜下血肿、宫颈机能不全、早产等[10-13]。本研究的列线图预测模型是第一个预测IVF/ICSI-ET后先兆流产患者妊娠结局的研究。推导出的列线图结果提供了图形化简单直观的计算器,以期对临床妊娠结局具有良好的预测和指导意义,根据这个列线图及时并采取干预措施。
在本研究中发现胚胎移植后阴道开始出血时间是预测IVF/ICSI-ET后先兆流产患者妊娠结局的重要预测因素。有研究[14]发现阴道流血随着获得的卵子数量而增加,IVF/ICSI-ET后的阴道出血可能是由于高水平的雌激素干扰了子宫内膜血管的功能[10]。另一项研究[3]表明女性在接受辅助生殖技术后前3周阴道出血是常见事件。这可能是由于 IVF/ICSI-ET 患者接受了促排卵治疗,药物导致雌激素水平升高和卵子数量增多。本研究表明,胚胎移植后阴道流血时间是一个独立的预测因素,在胚胎移植后第29天之前出现阴道流血具有更高的危险性。
IVF/ICSI-ET后先兆流产患者妊娠结局的另一个独立预测因素是胚胎移植后第14天的血清hCG值。研究[15]表明,血清hCG不仅是妊娠诊断中最早发现的标志物,而且对妊娠结局有很好的预测价值,最早可在排卵8~10天检测到。血清hCG水平在妊娠前3个月迅速增加,通常在怀孕6~7周内每1.8~3 d增加1倍[16],以往文献研究用来预测妊娠结果的hCG值非固定妊娠天数检测的结果,而在本研究中血清hCG水平是统一胚胎移植后第14天的测量水平,具有良好的时间一致性,同时发现流产组具有较低的hCG值,胚胎移植后第14天的hCG水平低于2 140 IU/L对妊娠结果有预测价值。
综上所述,基于胚胎移植后开始出现阴道流血时间、胚胎移植后第14天血清hCG水平建立的列线图模型对先兆流产患者IVF-ET后妊娠结局具有较高的预测价值。当移植后第29天前出现阴道流血,移植后第14天血清hCG较低时,结合该研究预测模型进行打分;对得出风险系数较高的患者,需要尽早干预,积极治疗,以改善妊娠结局。该模型将为临床干预提供参考标准,但由于当前研究病例样本量有限,该模型在临床应用过程中仍有待进一步扩大样本量进行验证和完善。
