改良阶梯式颅内减压手术治疗重型颅脑损伤致脑疝患者的疗效分析
2022-07-30孙许林刘杰宋常华宫国岳修臣
孙许林 刘杰 宋常华 宫国 岳修臣
重度颅脑损伤引起小脑幕切迹疝,严重威胁患者生命。手术治疗目的主要是及时清除血肿,降低颅内压,尽早减轻血肿压迫周围脑组织,降低致残率、致死率[1]。本科自2019 年5 月~2021 年5 月应用改良阶梯式颅内减压手术治疗28 例重型颅脑损伤致脑疝患者效果良好,现报告如下。
1 资料与方法
1.1 一般资料 选取2019 年5 月~2021 年5 月在本院治疗的56 例重型颅脑损伤致脑疝患者,随机分为对照组和研究组,每组28 例。对照组男12 例,女16 例;年龄31~70 岁,平均年龄(50.23±6.65)岁。研究组男13 例,女15 例;年龄33~68 岁,平均年龄(50.30±6.41)岁。两组患者一般资料比较差异无统计学意义(P>0.05),具有可比性。诊断标准:①伤后意识呈深昏迷状态,有明显神经系统阳性体征,双侧瞳孔不等大,病变侧瞳孔散大,光反应迟钝或消失;② 格拉斯哥昏迷指数量表(GCS)评分≤8 分的重型颅脑损伤患者;③影像学检查,颅脑CT 示患者术前颅脑CT 显示中线偏移均≥10 mm,脑挫裂伤合并颅内血肿(硬膜外血肿、硬膜下血肿)。
1.2 方法
1.2.1 对照组 患者采用传统标准大骨瓣快速减压手术治疗。术中去除骨瓣及蝶骨嵴前1/3 的骨质,骨窗约大小在14 cm×16 cm,放射状剪开硬脑膜,将颅内压监测探头置于硬膜下测压,清除颅内血肿及失活的脑组织,颅内压控制不满意可切除颞叶和(或)额叶非功能区脑组织,扩大内减压,用人工硬膜或颞肌筋膜等减张修补缝合硬膜,并在侧裂处置硬膜下引流管至颅底,常规关颅。
1.2.2 研究组 患者采用改良阶梯式颅内减压手术治疗。为了在更短的时间内减轻脑疝损伤,在常规阶梯式颅内减压手术上,将第一步释放部分血肿提前,利用术前准备时间,给予局部麻醉(局麻)下手术,此步操作时间短,手术过程中出血量少,对患者的损伤小,治疗安全性更高。具体内容如下:①局麻下,针对颅内硬膜外血肿和(或)硬膜下血肿,先在病变侧耳前切口5 cm,分离颞肌至颅骨,钻孔,扩大骨窗,清除部分血肿,给予减压,尽快解除脑疝,改善患者预后;②全身麻醉(全麻)成功后给予常规开颅,去除骨瓣及蝶骨嵴前1/3 的骨质,骨窗大小约在14 cm×16 cm,同时静脉注射20%甘露醇250 ml,静脉推注呋塞米40 mg,硬膜张力下降后,选择硬脑膜下发蓝处依次剪开3~5 个小口并缓慢放出血肿、脑脊液等,植入颅内压监测探头;③待颅内压降低后,放射状逐步剪开硬脑膜,清除失活脑组织和血肿;④颅内压控制不满意时,逐步切除颞叶和(或)额叶非功能区脑组织至颅内压<20 mm Hg(1 mm Hg=0.133 kPa)后减张缝合硬脑膜。并在侧裂处置硬膜下引流管至颅底,去除骨瓣,常规关颅。
此外,术中两组患者在颅内压允许范围内均利用脑压板抬起颞底脑组织,探查小脑幕缘,观察卡压的脑组织是否回位,必要时行小脑幕缘切开解除脑疝。
1.3 观察指标及判定标准 ①观察研究组患者节省时间、局麻清除部分血肿即可观察散大的瞳孔是否回缩情况,根据改良手术从入室到清除部分血肿所需时间、常规减压手术从入室到开颅显露血肿所需时间计算节省时间。②对比两组患者围手术期并发症发生率:包括术中急性脑膨出、术后脑梗死和迟发性血肿;③对比两组患者术后6 个月预后情况,术后随访6 个月,采用格拉斯哥预后(GOS)分级评价患者预后情况,分为预后良好、中度残疾、重度残疾、植物生存、死亡。
1.4 统计学方法 采用SPSS20.0 统计学软件对研究数据进行统计分析。计量资料以均数±标准差()表示,采用t检验;计数资料以率(%)表示,采用χ2检验。P<0.05 表示差异具有统计学意义。
2 结果
2.1 研究组患者节省时间、局麻清除部分血肿即可观察散大的瞳孔是否回缩情况 研究组患者入室到清除部分血肿所需时间为6~15 min、平均时间为(10.40±0.60)min,对照组患者入室到开颅显露血肿所需时间为40~68 min、平均时间为(57.25±0.50)min,可以得出研究组患者节省时间为(46.85±0.30)min。研究组患者中,局麻清除部分血肿即可观察散大的瞳孔回缩23 例(82.14%),瞳孔未回缩5 例(17.86%)。
2.2 两组患者术后6 个月预后情况对比 术后6 个月,研究组预后良好率为57.14%,高于对照组的28.57%,差异具有统计学意义 (P<0.05)。见表1。
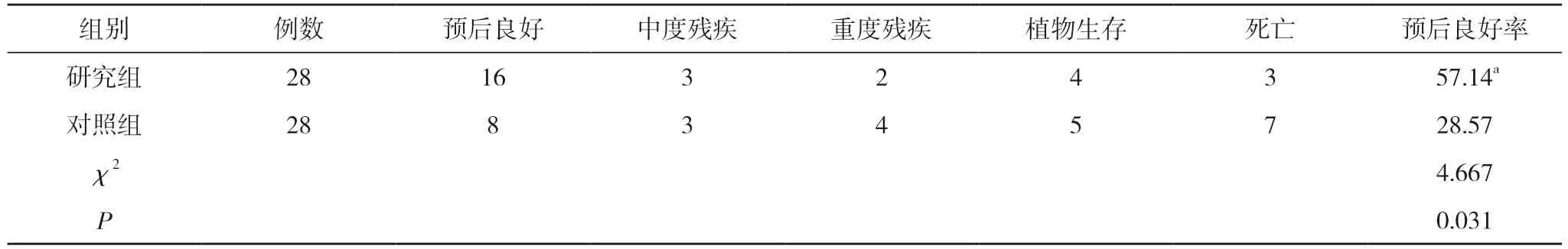
表1 两组患者术后 6 个月预后情况对比(n,%)
2.3 两组患者围手术期并发症发生率对比 研究组患者术中急性脑膨出发生率为7.14%,低于对照组的39.29%,差异具有统计学意义(P<0.05);研究组迟发性血肿、术后脑梗死发生率分别为3.57%、7.14%,低于对照组的10.71%、10.71%,但差异无统计学意义(P>0.05)。见表2。
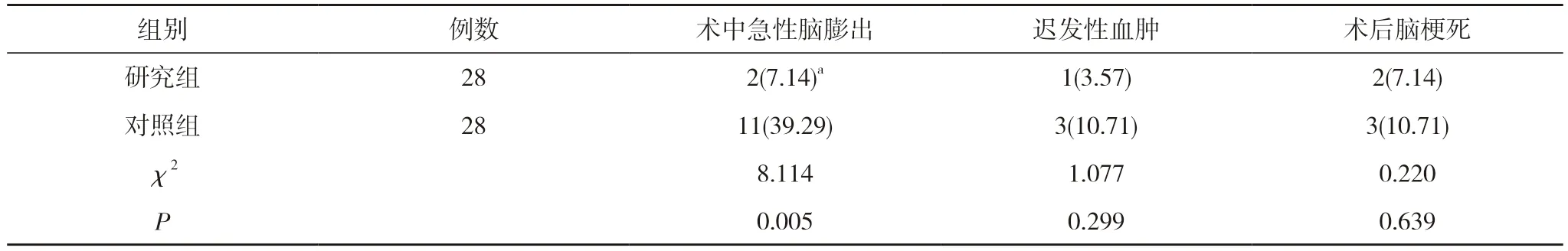
表2 两组患者围手术期并发症发生率对比[n(%)]
3 讨论
重型颅脑损伤是神经外科常见疾病,死率高达42%~70%,其诊治仍是神经外科面临的重大挑战之一。外伤后患者颅内挫裂脑组织、血肿导致颅内压短时间内急剧增高,使脑组织向颅内压低的部位移动,其导致颅内压调节障碍,脑干及其邻近的脑内重要的神经、血管受压,引起小脑幕切迹疝,严重威胁患者生命[2]。手术治疗的目的主要是及时清除血肿,降低颅内压,尽早减轻血肿压迫周围脑组织,降低致残率、致死率[3]。
标准大骨瓣减压术是治疗重型颅脑损伤患者的常用手术方式,通过清除血肿及严重挫伤的脑组织,去除颅骨扩大颅腔容积达到降低颅内压力,挽救患者生命的目的。此术式的手术过程中经常出现急性脑膨出,有研究[4]认为快速减压可导致术中急性脑膨出的发生率升高,其机制可能是脑血管紧张调节中枢损伤导致脑血管急性扩张而引起的弥漫性脑肿胀,危及生命。此外,颅脑外伤发生机制多为对冲伤,快速减压能引起对侧或同侧颅内迟发血肿发生,也可以导致急性脑膨出。虽然两组患者均进行探查小脑幕缘,抬起颞底脑组织,以希望将疝入的脑组织回位,达到解除脑疝的目的。对照组患者有11 例(39.29%)出现急性脑膨出,术中不能完成抬起颞底脑组织,显露小脑幕缘的操作。如何有效减少急性脑膨出的发生具有重大意义。在对重颅脑损伤患者实施手术治疗过程中应用控制阶梯式减压,能够避免突然失去填塞效应造成硬脑膜剥离、板障出血、血管损伤,最大程度防止出现迟发血肿[5],并在临床上得到广泛应用。通过阶梯式减压逐步将硬脑膜剪开,缓慢降低脑压,能防止脑组织出现明显移位,避免局部脑膨出,并且能够避免出现大面积脑梗死。另外,阶梯式减压能够逐步降低颅内压下降速度,从而防止颅内压发生明显波动,避免脑灌注压出现突破,因此能够防止术中恶性脑膨出情况的发生[6,7]。术中骨窗扩大时操作迅速,咬除蝶骨嵴前1/3,颞底骨折尽可能平中颅窝底骨,利于脑干充分减压。同时,硬脑膜切口避开侧裂血管,从而避免血管牵拉、嵌顿,防止出现大面积脑梗死[8,9]。作者在实际手术过程中发现,患者进入手术室后,从护理人员准备器械、无菌手术单及术中所用材料,麻醉医师再准备药品,用药到气管插管,手术医师消毒、铺单,开颅到取下骨瓣需要大约40~68 min 的时间。在这段时间内,移位的脑组织持续压迫脑干,导致功能损伤,环池周围血管受压,导致继发性脑梗死。尤其是前段时间,是术者操作的空白期,如何利用这段时间进行有效的操作,缩短脑疝伤害时间,作者进行优化并形成改良阶梯式减压手术操作流程。具体操作为患者进入手术室后,利用这段时间,局麻下给予耳前切口5 cm,分离颞肌至颅骨,手摇钻钻孔,扩大骨窗,清除部分血肿,给予减压,尽快解除脑疝,改善患者预后。统计改良后的操作从入室到清除部分血肿所需时间为6~15 min,平均时间(10.40±0.60)min;常规减压手术从入室到开颅显露血肿所需时间为40~68 min,平均时间(57.25±0.50)min,两者对比可以节省时间为(46.85±0.30)min,极大地缩短了脑疝伤害时间。此步是控制性阶梯式减压术最重要的一步,操作时要尽量避免硬膜下血肿快速喷出及严禁将吸引器头塞入小骨窗内过快吸出血肿,避免颅内压快速变化,出现减压型再出血或过度灌注。作者选择耳前的5~8 cm 手术切口,在解剖结构上,此处位于中颅窝底水平,平着小脑幕裂孔,即小脑幕切迹疝形成的部位,内侧对应中脑水平,中脑是上行性网状激活系统、椎体束等最集中的通路,小脑幕切迹疝发生后不仅直接压迫中脑,同时脑干向下移位引起脑干供血障碍,不仅影响中脑本身,向上会影响丘脑下部,向下影响脑桥甚至延髓。颅脑外伤导致小脑幕切迹疝多数由于硬膜外血肿、硬膜下血肿及颞部失活的脑组织、血肿挤压颞叶钩回形成,脑疝时间短时,颞叶钩回只是挤压动眼神经导致瞳孔散大,此时清除部分血肿,压迫减轻,脑疝能及时得到缓解,因此,需要争分夺秒,挤压每一个环节所需时间。研究组治疗的28 例患者中有23 例瞳孔回缩,占比82.14%,效果显著,有5 例瞳孔未回缩,占比为17.86%,分析可能为血肿过大、脑疝时间较长等原因,颞叶钩回疝入环池内并卡压,清除部分血肿不足以解除脑疝。当术前准备工作完成后,作者按照阶梯式减压手术步骤进行操作。对于所有患者,尤其是术前瞳孔未回缩的患者,术中清除血肿并严密止血后,利用脑压板抬起颞底脑组织,小心探查至小脑幕缘,抬起颞底脑组织,观察如有血性脑脊液不断从幕缘流出,说明疝入的脑组织已回位,如未有脑脊液流出,考虑卡压的脑组织未回位,下一步给予小脑幕切开术,即用脑压板轻柔地将颞叶底面上提,沿岩上嵴后缘到达小脑幕切迹缘,在小脑表面的小脑幕上,岩骨之后并与之平行方向用尖刀切开小脑幕 1.5~2.0 cm,严密止血。显露基底池蛛网膜并锐性剪开松解,直视下可见脑脊液涌出,疝出颞叶钩回、海马得以缓慢复位,脑脊液循环正常途径恢复。此操作应注意如下几点:①术中骨窗下缘尽可能咬至中颅窝底部,抬起颞底组织,脑肿胀患者抬高颞底困难可切除部分颞底脑组织,以充分显露小脑幕;②注意避免损伤 Labbe 静脉,否则易造成术后较严重的颞叶水肿;③小脑幕缘与中脑、动眼神经、大脑后动脉毗邻,还有滑车神经与其并行,盲切极易伤及,并可能造成颅内出血及神经功能障碍[10-12],因此在切开小脑幕时要在直视下避开神经、血管等重要结构,用显微钩挑起小脑幕缘电凝后切开,术中打开环池可见脑脊液涌出;④因小脑幕中广泛存在小脑幕窦,切开损伤后可造成较严重的出血,因位置较深,一旦出血难以缝合止血,且容易阻碍静脉回流。一些学者研究,小脑幕的前内侧区为小脑幕切开的相对安全区,此区可作为小脑幕切开的部位[13-15]。小脑幕裂孔扩大缓解脑干受压,有助于改善脑干受压缺血、水肿,缓解继发性脑干损伤。术中打开环池时,可见脑脊液涌出,有利于缓解脑压,沟通各脑池。使闭锁的环池、脚间池、四叠底池,及中脑导水管开放恢复正常的脑脊液循环途径,减少了外伤性脑积水的发生[16,17]。
本研究中研究组患者运用改良阶梯式颅内减压手术治疗效果显著,术后6 个月,研究组预后良好率为57.14%,高于对照组的28.57%,差异具有统计学意义(P<0.05)。研究组患者术中急性脑膨出发生率为7.14%,低于对照组的39.29%,差异具有统计学意义(P<0.05);研究组迟发性血肿、术后脑梗死发生率分别为3.57%、7.14%,低于对照组的10.71%、10.71%,但差异无统计学意义(P>0.05)。
综上所述,改良阶梯式颅内减压手术治疗重型颅脑损伤致脑疝患者的临床效果明显,有效缩短了患者的脑疝时间,改善了患者预后,值得临床推广和进一步研究。
