NIPT在不同预产年龄孕妇中筛查价值的比较研究
2022-07-15张梦雅马超群王慧智
李 洋,张梦雅,马超群,周 宇,王 峥,王慧智
(1.牡丹江医学院;2.牡丹江医学院附属红旗医院妇产科,黑龙江 牡丹江 157011)
我国高度重视出生缺陷防治工作,甚至将多地的产前筛查项目纳入民生工程。随着生育政策的放开,高龄孕妇的比例相应增加,理论上,胎儿染色体异常的发生率也会增加,因单一年龄为高危因素需进行介入性产前诊断的需求上升,这需要对母体子宫进行穿刺采样,属于有创性操作,可能发生感染、出血、甚至小概率及潜在的胎死宫内、流产等风险[1]。无创产前基因检测(non-invasive prenatal testing,NIPT)主要益处在于提高临床靶向异常的检出率,同时减少假阳性结果和侵入性检测的数量[2]。虽然我国仍将预产期年龄≥35岁的孕妇作为该技术的慎用人群,但有研究表明,NIPT技术在高龄孕妇中也有良好的检测性能,2015年美国妇产科医师学会(American College of Obstetricians and Gynecologists,ACOG)和母胎医学会(Society for Maternal-Fetal Medicine,SMFM)推荐所有孕妇都可选择NIPT筛查[3],鉴于其复杂性和成本受限,我国针对高龄孕妇的产前筛查和诊断决策仍然存在争议,故本研究回顾分析了不同预产年龄孕妇产前筛查、诊断及妊娠结局随访,进而探讨NIPT的筛查价值。
1 对象与方法
1.1 研究对象我们收集了我们收集了2020年1月至2020年12月于北京市贝瑞和康基因诊断实验室进行NIPT检测的牡丹江地区孕妇共1295例,检测过程均符合国家卫生健康委员会于2016年发布的《孕妇外周血胎儿游离DNA产前筛查与诊断技术规范》。纳入标准:(1)检测孕周为12~22+6周;(2)自然受孕者;(3)孕妇及家属充分知情并自愿要求进行NIPT。排除标准:(1)既往明确有过染色体异常或不明原因所致胎儿流产、引产、分娩、畸形及新生儿死亡史者;(2)夫妻任意一个和两个存在染色体异常或基因遗传病家族史者;(3)夫妇任一个或两个自身或家族有近亲婚配史者;(4)曾明确接触过有毒化学物质或放射性物质者;(5)孕期曾患有严重感染性疾病者;(6)1年内曾行细胞免疫治疗、异体输血或者接受过移植手术者;(7)胎儿超声检查已经提示有结构异常者;(8)重度肥胖者(BMI>40 kg/m2);(9)双胎及多胎妊娠者;(10)患有恶性肿瘤者;(11)各种原因无法明确胎儿核型分析或完成妊娠结局随访者(随访应至少至分娩后12周);(12)临床信息不完整者;(13)专业医师评估可能存在有其他能影响检测准确性者。本研究获得牡丹江医学院附属红旗医院伦理委员会批准。
1.2 检测方法
1.2.1 传统产前筛查 (1)血清学筛查 抽取妊娠15~20+6周孕妇2 mL静脉血,分离血清待检测。早孕期筛查指标包括胎儿颈项透明层(nuchal translucency,NT)厚度、血清绒毛膜促性腺激素的游离β亚单位(free β-human chorionic gonadotropin,free β-hCG)、妊娠相关血浆蛋白A(pregnancy associated plasma protein A,PAPP-A)。中孕期筛查指标有血清甲胎蛋白(alpha fetoprotein,AFP)、hCG或free β-hCG、游离雌三醇(unconjugated estriol,uE3)、抑制素A(inhibinA,InhA)。本研究采用逐步的序贯筛查(stepwise sequential screen-ing):先行早孕期筛查并计算风险值,是否依据早孕期风险即进行产前诊断,还是等待完成中孕期筛查、结合早孕期筛查结果共同计算风险值之后再决定是否行产前诊断,则由患者自行选择,此为最理想筛查模式[4]。(2)传统筛查风险等级 血清学筛查结果:T21高风险:风险值≥1∶270,临界风险值:1∶1000≤风险值<1∶270;T18高风险:风险值≥1∶350,临界风险值:1∶1000≤风险值<1∶350;T13 高风险:风险值≥1∶350,临界风险值:1∶1000≤风险值<1∶270。NT值>2.5 mm为异常。
1.2.2 NIPT检测 每名入组孕妇采集10 mL外周血于cell-free DNA BCT采血管(Streck,USA),离心得到至少1.2 mL血浆后使用血浆游离DNA提取试剂盒(磁珠法,贝瑞)提取DNA(浓度0.05~0.2 ng/μL),经过末端补平-接头连接来构建文库。以上反应完成后立即纯化处理(高通量测序文库构建DNA纯化试剂盒,磁珠法,贝瑞)纯化所得DNA文库不低于10 pM,使用适用机型基因测序仪上机测序(NextSep CN500),上机数据传输至贝比安数据分析系统,运行序列比对及数据统计分析,获得Z-score。Z-score=3.0为临界值。染色体Z-score≥3.0判定为该染色体三体阳性,染色体Z-score<3.0判定为阴性。
1.2.3 侵入性产前诊断 由有产前诊断资质医生超声介导下行经腹羊膜腔穿刺获得的羊水细胞行核型分析、荧光原位杂交(fluorescence in situhybridization,FISH)或染色体微阵列分析(chromo-some microarray analysis,CMA),并出具报告。
1.3 结果获取方法入组对象一般资料及传统血清学筛查结果、NIPT结果由牡丹江医学院附属红旗医院及贝瑞和康北京基因诊断实验室共同提供,采用病案查询和电话等方式对产前诊断结果、妊娠结局、新生儿健康状况进行随访(随访应至少至分娩后12周),若引产要行核型分析以确诊。
1.4 统计方法将NIPT结果分别与传统血清学筛查、侵入性产前诊断结果(金标准)进行比对,计算侵入性产前诊断率,灵敏度、特异度、误诊率、漏诊率、阳性预测值(positive predict value,PPV)、阴性预测值(negative predict value,NPV)。PPV=真阳性病例数/(真阳性病例+假阳性病例)×100%,NPV=真阴性病例数/(真阴性病例+假阴性病例)×100%,灵敏度=真阳性/(真阳性+假阴性)×100%,特异度=真阴性/(假阳性+真阴性)×100%。采用SPSS 25.0软件进行统计分析:计量资料采用“均数± 标准差”表示,高龄组与适龄组组间率的比较采用四格表卡方检验,P<0.05为差异有统计学方面的意义。
2 结果
2.1 入组孕妇一般情况、产前诊断及随访结果
2.1.1 1295例孕妇预产年龄、检测孕周以及BMI的一般情况 本研究纳入行NIPT孕妇共计1295例,其预产期年龄为(30.54±4.19)岁,检测孕周为(17.45±1.66)周,BMI为(23.83±3.84) kg/m2,见表1。

表1 1295例孕妇预产年龄、检测孕周以及BMI一般情况
2.1.2 不同年龄分组孕妇应用NIPT情况及确诊情况 1295例孕妇应用NIPT的年龄集中在26~35岁之间,共计1007人,呈现正偏态分布,确诊病例数共计10例,见图1。

图1 不同年龄分组孕妇应用NIPT情况及确诊情况
2.1.3 各检测孕周孕妇应用NIPT情况 大多数孕妇选择在16周(23.48%)、18周(21.85%)、17周(21.31%)、19周(12.82%)、15周(7.26%)应用NIPT,在22、14、13、12周应用NIPT筛查者总计占比仅为2%,见图2。
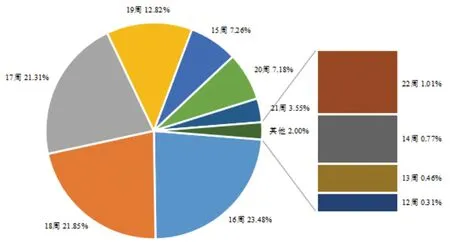
图2 各检测孕周孕妇应用NIPT情况
2.1.4 NIPT产前筛查指征占比 1295例孕妇中半数人(50.43%)直接选择行NIPT,而有指征选择NIPT者仅占49.57%,单纯高龄为211例(16.29%),传统产前筛查阳性为431例(33.28%),见图3。

图3 NIPT产前筛查指征占比
2.1.5 NIPT对染色体数目异常筛查价值的评价 1295例孕妇中行传统产前筛查605例(NT异常、血清学筛查临界风险和(或)高风险)任一项异常为传统产前筛查阳性共431例,605例中NIPT阳性者为6例。1295例入组孕妇全部行NIPT筛查提示阳性者共13例,后行侵入性产前诊断提示异常者9例,核型分析结果与NIPT结果均相吻合,经遗产咨询后孕妇均选择引产,1例经后期超声提示结构异常后引产(核型分析与NIPT相符),3例选择妊娠至分娩,随访至产后12周未见明显异常(未进行核型分析),即共3例与NIPT筛查结果不符,计算误诊率为0.23%(3/1295),余1282例NIPT提示阴性者继续妊娠至产后,随访至产后12周表型未见明显异常,暂未行染色体检查,见表2及表3。

表2 1295例孕妇NIPT、产前诊断结果及妊娠结局
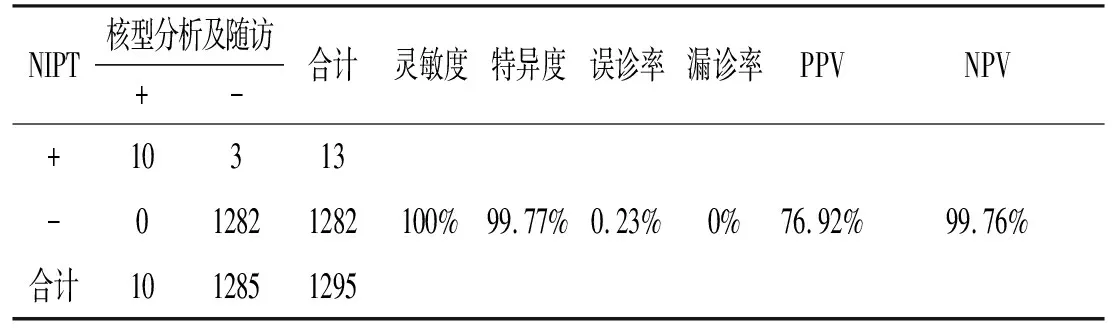
表3 NIPT对染色体数目异常筛查价值的评价
2.2 年龄对NIPT结果的影响(传统产前筛查阳性组)NIPT后侵入性诊断率仅为1.39%(6/431);(高龄组)NIPT后侵入性诊断率仅为0.90%(2/221)。选择连续性修正,高龄组与适龄组的NIPT检测阳性率(χ2=0,P=1)比较,差异无统计学意义,即NIPT检测应用于不同预产年龄也可能取得同样的筛查价值。见表4。

表4 高龄组(≥35岁)和适龄组(<35岁)对NIPT结果的影响
3 讨论
产前筛查一般指的是对胎儿常见染色体非整倍体的筛查,即21-三体综合征、18-三体综合征、13-三体综合征。可分为2类:(1)传统产前筛查:妊娠早期(妊娠10~13+6周)和孕中期(妊娠15~20周)使用的母血清学筛查(maternal serum screening,MSS),联合或不联合孕早期超声检查(妊娠14周以内)[5]。(2)以胎盘游离DNA(cell-free DNA,cfDNA)作为检测指标的产前筛查方法,即NIPT。染色体非整倍体的产前诊断可行核型分析,具有很高的准确性,但依赖于侵入性手术,有感染、流产等风险[6-7]。
戚庆炜等[4]将SURUSS、FASTER以及BUN这几个多中心大样本前瞻性的关于孕妇血清学筛查早、中孕期的各种不同筛查模式效率的评价方面进行研究汇总,研究结果显示血清学筛查效能最理想的筛查模式是早中孕期序贯筛查模式。但这一筛查模式的缺陷在于中孕期回访率不高,导致筛查无法完成,甚至丧失干预时机。我们的队列研究显示:NIPT检测孕周为(17.45±1.66)周,图2呈现了各孕周孕妇应用NIPT情况,其中在妊娠16周(23.48%)、妊娠18周(21.85%)、妊娠17周(21.31%)、妊娠19周(12.82%)最多,而选择在妊娠22、14、13、12周(共计2.00%)行NIPT的人数最少。图3显示了本研究中NIPT产前筛查指征占比分布,其中早中孕期血清学筛查阳性者为431位(33.28%),单纯高龄而要求筛查者211位(16.29%),而单纯要求直接NIPT筛查者653位(50.43%),这表明NIPT在中孕期得到较广泛的应用,较多的孕妇在传统产前筛查结果之后、即使未错过血清学筛查最佳时间或已可行侵入性产前诊断的孕周仍倾向选择NIPT。这项研究也验证了无创的产前筛查技术在医生和产妇中接受度和应用量均处于高水平。结合近年来国外的相关文献数据分析[8-11],NIPT在筛查T21、T18和T13时具有较高的灵敏度和特异性,灵敏度值分别达94%~100%,87%~100%,和40%~100%,特异性值分别达99.9%、99.8%和99.9%。计算我们NIPT的灵敏度为100%、特异度为99.77%、误诊率为0.23%,漏诊率为0%,PPV:76.92%,NPV:99.76%。NIPT不仅对常染色体异常具有较高的敏感性和特异性,而且对性染色体、其他染色体非整倍体异常和染色体亚微观结构(拷贝数变异,CNV)具有一定的临床实用价值[12]。NIPT的非侵入性体现在于:本研究显示(传统产前筛查阳性组)NIPT后侵入性诊断率仅为1.39%(6/431),(高龄组)NIPT后侵入性诊断率仅为0.90%(2/221),因此NIPT的筛查价值和优势是值得肯定的。
随着生育政策的开放,高龄作为独立危险因素而进行产前筛查和诊断数量增加。2020年美国妇产科医师学会提出:无论年龄或其他风险因素如何,均建议对所有孕妇进行无创产前检测[13],在日本大于35岁孕妇因传统产前筛查存在较高假阳性率,而选择NIPT,确实明显减少了侵入性诊断量[14]。我国具体分划出其适用、慎用、禁用人群,明确将NIPT检测技术作为介于血清学筛查和羊水穿刺染色体核型分析之间的二次筛查手段,作为常规产前筛查和产前诊断技术的有益补充[15]。使用NIPT前应使患者能够清楚地了解基于cffDNA的产前筛查的能力和局限性。我们为13例NIPT检测提示为阳性的孕妇提供了遗传咨询服务,其中有9例选择了羊膜腔穿刺术取羊水细胞进行核型分析,其产前诊断证明与NIPT结果相符合,其中21-三体2例,18-三体3例,13-三体1例,性染色体异常3例。终止妊娠后我们停止随访,但是提供相应的遗传咨询。4例拒绝介入性诊断,要求继续妊娠,定期产检,1例因后期超声提示结构异常(心脏、泌尿系统结构、侧脑室增宽),选择引产,引产后仍进行核型分析,要求明确胎儿畸形原因。3例因超声未提示明显异常选择妊娠至分娩,我们随访至产后12周表型未见明显异常,暂未行染色体检查。她们检测预产年龄为17~45岁(30.54±4.19),我们将不同预产年龄孕妇分组发现,应用NIPT检测的年龄段集中在26~35岁之间,约为77.76%(1007/1295)。在符合技术适用条件下高龄组(≥35岁)与适龄组(<35岁)的NIPT检测阳性率(2=0,P=1)比较,差异无统计学意义,不可否定高龄组应用NIPT也可能获得与适龄组一样的筛查价值。
综上所述,NIPT广泛用于检测常见胎儿三体性和SCA,但检测罕见染色体疾病综合征的附加临床价值仍然存在争议。多项研究表明扩展性NIPT(NIPT-PLUS)在NIPT基础上检测临床显著的微缺失和微重复有着高灵敏度和特异性[16-18]。从国际趋势上看,35岁以下孕产妇行NIPT比例升高,意味着NIPT在低危妊娠中的使用有所增加。同时我国“三孩政策”的放开扩大了产前筛查和诊断的使用范围,基因诊断领域的巨大创新使孕妇能选择更多的产前筛查方法。NIPT已在整个欧洲、澳大利亚和美国被广泛采用,但只有少数国家/州制定了使用NIPT的国家政策且多为自费,因此NIPT利用率的差异很大[19-20]。随着获取成本障碍的解决和分析循环cfDNA的技术和生物信息学算法进步,NIPT在低风险人群中的利用可能会随着时间的推移而继续变化[21-23]。有研究表示[24-25]我国在伦理上不如西方背景复杂,因此出于医疗原因终止妊娠较常见,NIPT在遗传咨询指导时应当慎重解读,由于技术问题、医疗成本、保险等原因,NIPT仍然是筛查方式而不是诊断方式[26]。
