单纯肠道膀胱扩大术治疗低顺应性膀胱合并返流患者的疗效随访
2022-07-06张汉超汪自力胡海峰
易 炜,张汉超,杨 跃,汪自力,胡海峰
(成都大学附属医院泌尿外科,四川成都 610081)
低顺应性膀胱是指膀胱容量与膀胱压力之间的异常关系,主要以膀胱充盈过程中逼尿肌压力快速上升为特征[1]。充盈期逼尿肌压力升高常伴有输尿管返流发生,导致反复的尿路感染,进而损伤肾功能[2-3]。对于终末期低顺应性膀胱患者,肠道膀胱扩大术是目前最普遍的干预方式[4]。然而,针对这类低顺应性膀胱合并输尿管返流患者究竟是否有必要在膀胱扩大术时同期行输尿管再植术仍存在较大争议[5-6]。一些学者认为低顺应性所致的膀胱高压与输尿管返流密切相关,通过单纯扩大膀胱降低膀胱内压,输尿管返流自然会消退或改善,无需同期行输尿管再植术[7-8]。因此,本研究对纳入的15例低顺应性膀胱合并返流患者的病例资料和随访结果进行分析,评价单纯应用肠道膀胱扩大术治疗后是否可获得长期良好的临床和尿动力学结局。
1 资料与方法
1.1 一般资料收集2014年6月-2020年1月间在成都大学附属医院接受单纯乙状结肠膀胱扩大术治疗的15例低顺应性高压膀胱合并返流患者,其中男12例,女3例,平均年龄31.2岁(19~51岁)。除2例患者病因不明外,其余致低顺应性膀胱功能障碍的病因如下:6例为脊髓损伤、2例为脊髓占位术后、1例为腰椎手术后、4例为膀胱结核。15例患者术前影像尿动力学检查均证实患者充盈期出现漏尿或逼尿肌压力≥40 cmH2O(1 cmH2O=0.1 kPa),所有患者膀胱顺应性均≤15 mL/cmH2O(图1)。术前各患者主要影像尿动力参数及肾功能情况见表1。15例患者中Ⅱ度返流2例、Ⅲ度2例、Ⅳ度7例、Ⅴ度4例;单侧返流者6例、双侧9例(双侧输尿管返流患者的返流分级以分级高侧为最终评级)。
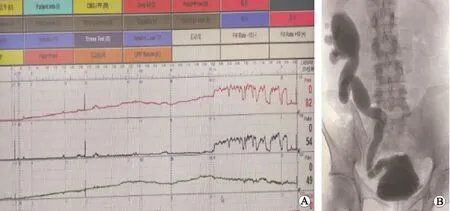
A:尿动力图;B:膀胱造影。

表1 15例低顺应性膀胱并输尿管返流患者术前影像尿动力主要参数及血肌酐水平
1.2 手术方法所有患者行乙状结肠膀胱扩大术采用下腹正中切口入腹,取乙状结肠大部,游离系膜并离断约25~30 cm乙状结肠管 (图2 A );恢复肠道连续性。沿肠系膜对侧缘全层切开肠壁形成去管状化肠瓣(图2 B、C ),并于膀胱体部纵行切开膀胱(图2D ),采用连续锁边缝合间断加固将去管状化乙状结肠瓣与膀胱缝合制成扩大的新膀胱(图2E )。将腹膜在乙状结肠膀胱上方闭合,使扩大膀胱成为膜腹外器官,术后留置导尿管、膀胱造瘘管及耻骨后引流管,术后规律行膀胱冲洗。手术中不采取任何措施纠正现有存在的输尿管返流。注意肠段的选择应符合其血供解剖特性,保证所取肠段和肠端端吻合后的血供,避免发生肠道坏死和肠梗阻等情况。
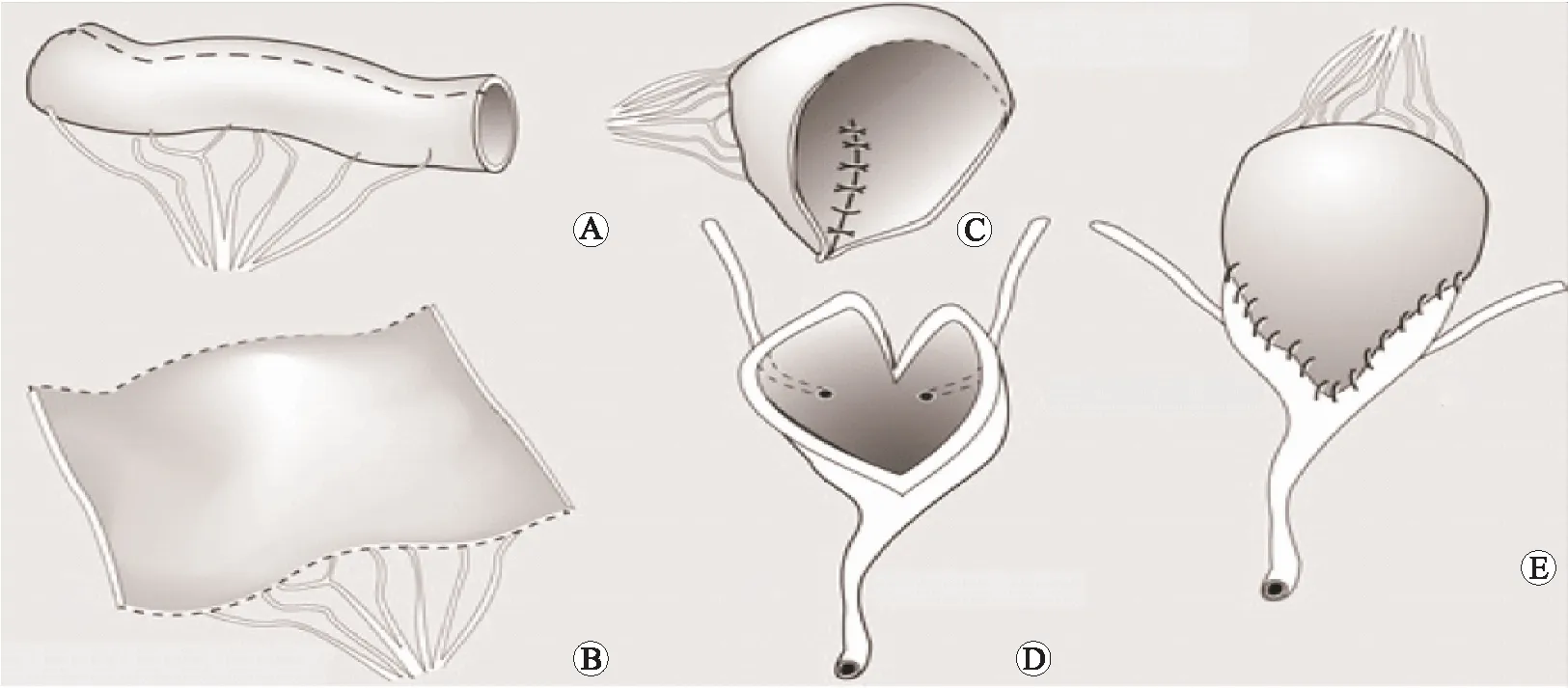
A:游离系膜并离断乙状结肠管;B、C: 沿肠系膜对侧缘全层切开肠壁,形成去管状化肠瓣;D:于膀胱体部纵行切开膀胱;E: 将去管状化乙状结肠瓣与膀胱缝合形成扩大的新膀胱。图2 乙状结肠膀胱扩大术示意图[9]
1.3 随访术后每年均进行随访,随访项目包括影像尿动力检查、泌尿系超声、尿常规、肾功能、膀胱排空方式、后续干预措施以及术后并发症(肠道功能、尿路结石、尿路感染)等。随访时间1~6年,平均3.7年。以2021年对这15例患者随访结果作为本研究术后资料。

2 结 果
15例患者平均随访3.7年(1~6年)。术前15例患者合并肾积水,术后9例肾积水消失、6例肾积水改善。术后仍有2例偶尔漏尿,考虑为逼尿肌不自主收缩所致,需口服抗胆碱能药物维持控尿。8例患者自行清洁间歇导尿术,平均导尿间隔时间4~6 h,平均导尿量约300~500 mL,有3例青壮年男性患者利用腹压排空膀胱,另4例结核性挛缩膀胱患者恢复自行排尿。几乎所有患者复诊时尿常规均提示菌尿,未予特殊处理。术后3例患者出现过尿路感染,于当地医院行抗生素治疗后好转。1例患者出现膀胱结石,经尿道钬激光碎石术顺利处理。影像尿动力检查示术后患者膀胱容量和顺应性明显改善,膀胱内压力显著下降、血肌酐水平降低(P<0.01,表2)。术后所有患者输尿管返流情况均好转,其中11例(73%)患者输尿管返流消失,包括7例重度返流和所有轻度返流患者,另有4例(27%)重度返流患者其返流情况均较前改善, 2例Ⅴ级和2例Ⅳ级分别下降到Ⅱ级。
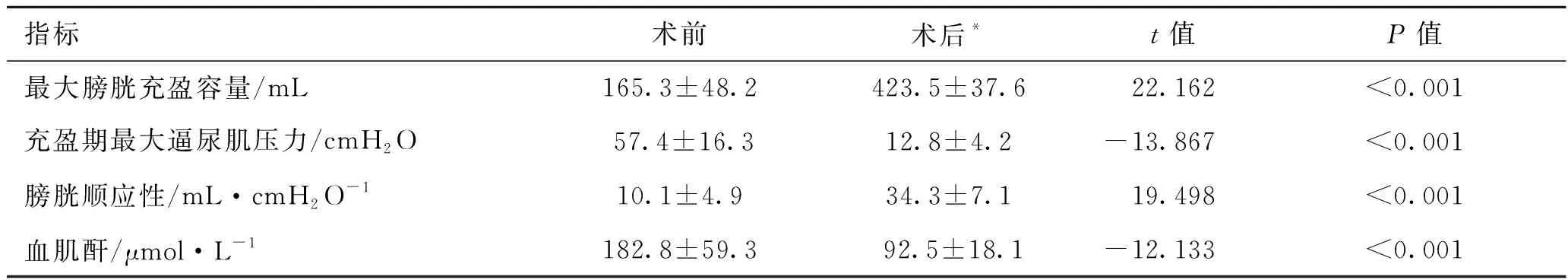
表2 15例患者膀胱扩大手术前后尿动力学结果及肾功能比较
3 讨 论
目前导致膀胱低顺应性的确切原因尚不清楚,多数学者认为当维持膀胱弹性的调节机制受损,就会导致膀胱顺应性下降,逐渐出现储尿期膀胱高压,进而损害上尿路功能[1]。而输尿管返流的发生率又与膀胱高压明确相关[7-8]。有研究报道儿童神经源性膀胱患者中三分之一或伴有输尿管返流,而成人神经源性膀胱患者伴有输尿管返流率可能更高[10]。长期持续性膀胱输尿管返流将会导致尿路感染、肾脏瘢痕形成和反流性肾病的风险增加[11]。当膀胱输尿管返流通过各种保守治疗而无法改善时,通过肠道膀胱扩大术可达到增加膀胱容量、降低膀胱储尿期压力的目的。
然而,对这部分低顺应性膀胱合并输尿管返流患者,在肠道膀胱扩大术中是否应该同期进行输尿管再植仍存在争议。WANG等[12]建议对于神经源性膀胱合并重度输尿管返流的患者需同期进行膀胱扩大术和返流侧输尿管再植术。另外,ZHANG等[13]报道了膀胱扩大术联合返流侧输尿管再植术对神经源性膀胱患者长期是有益的。而反对同期手术的学者则认为,这种特殊类型膀胱输尿管返流属继发性返流,其主要原因是膀胱内压过高造成的,而不是先天性输尿管口异常引起[14]。理论上,降低膀胱压力即可防止或改善此种类型的膀胱返流,无需同期行输尿管再植手术。SIMFOROOSH等[7]对130例神经源性膀胱合并输尿管返流的患者行肠道膀胱扩大术而未予行抗返流手术。术后平均随访44.5个月。111例患者的返流消失,14例返流改善,4例返流无改善,1例返流加重,127例患者肾积水改善。认为单纯膀胱扩大术是有效且合适的治疗方法,无需对术前返流的输尿管做再植手术。此外,还有一些作者不仅支持这一观点,同时他们还认为即使膀胱扩大术无法做到完全消除输尿管返流,只要降级返流程度使其维持在轻度水平,便不会对肾功能造成严重危害,只需严密积极监测或予以持续抗生素预防即可[15]。ZHANG等[16]报道了采用单纯乙状结肠膀胱扩大术治疗低顺应性膀胱合并输尿管返流患者中,随访未行输尿管再植手术患者即使术后出现返流,其对患者肾功能也无明显影响,仍可提供持久的临床和尿动力学改善。而在本研究中,我们同样采取单纯乙状结肠膀胱扩大术治疗低顺应性高压膀胱合并输尿管返流患者。可以看到,术后所有患者膀胱容量、顺应性及输尿管返流明显改善,膀胱有效容量由(165.3 ± 48.2)mL增加到(423.5 ± 37.6)mL,膀胱顺应性由(10.1 ± 4.9) mL/cmH2O增加至(34.3±7.1) mL/cmH2O,11例(73%)输尿管返流消失,4例(27%)明显改善,输尿管轻度返流(I~Ⅲ级)患者返流消失率为100%(4/4),而重度返流(Ⅳ~V级)患者返流消失率为64%(7/11)。因此,基于本研究结果,我们认为并不是所有输尿管返流患者都应同期行输尿管再植术。
术前几乎所有患者都有不同程度尿失禁出现,术后仅有2例患者偶有漏尿症状,但频率及程度均较术前明显减轻,给予抗胆碱能药物治疗后,尿失禁情况明显改善。同样, QUEK等[17]报道了约8%的患者在膀胱扩大后需要小剂量的奥昔布宁干预漏尿症状。此外,多数接受膀胱扩大术后的患者需配合清洁间歇性导尿进行膀胱排空管理。为此,我们成立了一个由护士组成的间歇导尿小组,专门培训及随访患者的间歇导尿情况。本组15例患者中,术后有膀胱排空障碍患者11例,其中8例患者采取了间歇导尿,余下3例年轻患者尝试腹压排尿。另外4例非神经源性膀胱患者术后恢复自行排尿。在随访过程中所有患者均有菌尿出现,无临床症状,未予抗生素治疗,但有3例患者报告出现过尿路感染症状,予抗生素治疗后改善。据报道用肠段作膀胱扩大术有出现水电解质紊乱及酸碱平衡失调、感染、结石等并发症的可能。其中膀胱结石是膀胱扩大术后最常见的并发症,发生率为11%到52%[18]。随访中有1例患者发生膀胱结石,采用经尿道钬激光碎石术治疗后好转。另在本组研究患者中并没有发现代谢紊乱、肠梗阻或膀胱肿瘤发生。
本研究不足之处:①回顾性研究,缺乏对照结局;②纳入研究样本量少;③各患者治疗时间长短不一,因此随访时间长短不一,有可能导致结论产生偏倚。
综述所述,基于我们的研究结果,我们认为单纯乙状结肠膀胱扩大术是一种对低顺应性膀胱合并返流患者的可靠治疗方式,其能够有效降低膀胱内压力,显著改善膀胱顺应性和明确降低输尿管返流,可为这类患者提供一个长期稳定的临床和尿动力学结果。
