不同自体血小板浓缩物在重度牙周炎拔牙后位点保存中的应用
2022-07-05李芷萱冯立新
李芷萱 冯立新 徐 颖 王 戈 邢 阳
为了减少拔牙后的牙槽骨吸收,位点保存技术已经成为了近几年牙周科医生、种植科医生关注的焦点。希望通过位点保存技术,减少拔牙后所带来的创伤,争取最大限度的保持拔牙区的即有骨量及骨密度,维持牙龈组织的水平,以便更好地实现骨量充足、骨质良好的种植修复目标。当前,口腔科主要采用微创拔牙技术结合拔牙窝内搔刮清创术,并于术后移植骨替代材料,同时于软组织与骨缺损之间以膜性材料封闭其间的临床操作步骤来进行位点保存。尽管位点保存技术在临床上已经得到了充分的肯定,但往往针对的主要对象是骨壁完整、牙周健康无炎症的病例。而在临床的实际工作中,经常遇到的是一部分患有重度牙周炎的患牙,常因牙周软硬组织严重破坏而不得不被拔除,其拔牙窝骨壁形态大多呈不规则缺损,且炎症的刺激致使软组织已萎缩[1]。对于此类重度牙周炎患牙,其牙槽窝内大多会存在不同程度的感染[2],在拔除后,若能够通过某种方式将牙槽嵴的三维结构恢复,提供足够的软、硬组织量,将对此类患者实现种植修复有更大的帮助。自体血小板浓缩物具有出色的组织相容性,其内含有充足的生长因子,可以有效地促进软、硬组织的新生,提高创面的愈合速度[3]。将血小板浓缩物压制成膜用于位点保存是近年来的研究热点,其中第三代血小板浓缩物浓缩生长因子(concentrated growth factors,CGF)同第二代血小板浓缩物富血小板纤维蛋白(platelet rich fibrinogen,PRF)相比,前者的纤维凝块体积更大,其内更致密,所含的生长因子也更加丰富,两者在种植术区的骨量维持和软硬组织增量上均有较好的临床效果[4,5]。本研究通过微创拔牙技术,对重度牙周炎患者拔牙后牙槽窝内植入骨粉与CGF或PRF的混合物,并对应地覆盖PRF膜或CGF膜来进行位点保存,观察CGF和PRF在位点保存中对软、硬组织的影响以及短期种植修复的效果,以期为牙周炎患者进行种植修复提供临床参考。
1.临床资料及方法
1.1 研究对象 收集2018年1月~2019年5月于我院口腔科因重度牙周炎无法保留需拔除患牙,并日后需要进行延期种植修复的患者54例(57颗患牙),通过“合意对照”非盲临床试验方法[6],将患者分为PRF组、CGF组及空白对照组。研究对象基本资料见表1。纳入标准:(1)纳入重度牙周炎的诊断方法,探诊深度≥6 mm,附着丧失≥5 mm,松动度≥Ⅱ°,X-Ray示牙槽骨吸收≥牙根长度的1/2,无法保留[7];(2)经过牙周基础治疗后,对患者进行口腔宣教,教会患者Bass刷牙法、间隙刷等日常口腔护理的方法,通过菌斑指示剂直观地显示菌斑,有效控制菌斑,将菌斑控制在20%以内者;(3)患牙拔除后,拔牙窝内至少存在两个以上高度高于4 mm的剩余骨壁;(4)拔牙位点至少存在1颗稳健的邻牙或邻种植修复体。排除标准:(1)拔牙术中出现断根或牙龈撕裂者;(2)吸烟>10支/天;(3)目前正在服用影响血小板或骨代谢的药物;(4)患牙炎症未控制,处于急性感染期;(5)存在精神障碍或依从性较差的患者。经院伦理委员会审核批准后,在患者对所接受的治疗知情并自愿参加的前提下签署知情同意书。
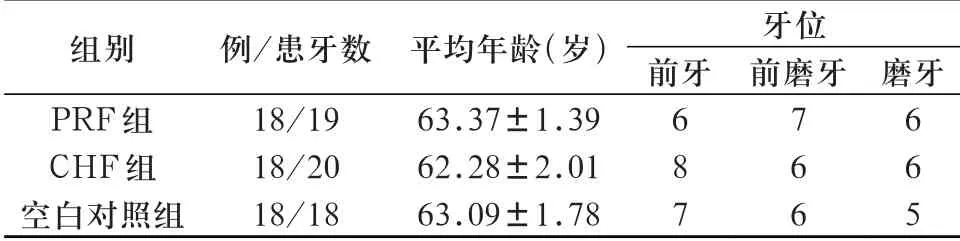
表1 研究对象基本资料
1.2 材料及设备 MEDIFUGE CGF 离心机(Silfradent公司,意大利);离心机(TD5A-WS台式,江苏);膜制备工具盒(江苏创英医疗器械有限公司,中国);Bio-Oss 骨粉(Geistlich公司,瑞士);锥形束计算机体层摄影术(conebeamomputed tomography,CBCT)ZCB-100(中科天悦,中国);种植体及其他配件(Straumann,瑞士)。
1.3 实验方法
1.3.1 术前准备 术前完成了完善的牙周基础治疗,牙周炎症控制良好,于2周后拍摄CBCT。询问患者过敏史、既往史。对患者交待有可能出现的不良反应或并发症并告知其相应解决办法,种植手术前必须完成手术相关的常规检查,包括心率、血压、血常规、出凝血功能、肝肾功、血糖、各种传染病的血清学检查。
1.3.2 手术方法(1)微创拔牙:术前20 min嘱患者以0.12%洗必泰含漱液对口腔内进行含漱消毒。种植术中对患者进行常规的术区消毒、麻醉,在距龈缘约1 mm处行内斜切口,切口的方向斜向牙根面,切口切至牙槽嵴顶端,尽可能将感染的牙周袋内壁切除干净,剥离子钝性分离牙龈后,以微创拔牙钳将患牙拔除。对于拔牙窝的过锐边缘适度修整,以挖匙将拔牙窝内的炎症组织、肉芽组织刮净,同时配以生理盐水冲洗拔牙窝。拔牙过程中需动作轻柔,不可颊舌向或近远中向的摇晃患牙,减少剩余骨壁的损伤,防止牙龈撕裂、甚至颌骨的折断[8]。
(2)位点保存术:CGF组:于术前半小时,碘伏对肘窝及周围皮肤进行消毒,于肘窝处采血,抽取2份10 ml静脉全血于不含有抗凝剂的离心管内,将其置入MEDIFUGE CGF离心机内,离心全程约12 min,经过离心后的静脉全血被分成了三层,中间层即为CGF纤维蛋白凝胶。提取中间层的CGF凝胶,将其压制成膜,将其中一张膜剪碎成1 mm3小凝胶块备用。将术区牙龈行沟内切口,翻全厚瓣至暴露牙槽嵴顶2~3 mm,修剪牙龈炎症肉芽组织,搔刮拔牙窝内壁至光滑,高速小号球钻开放周围皮质骨的骨髓腔,将剪碎的CGF膜与Bio-Oss骨粉的混合物(2:1的比例)植入拔牙窝内[9,10],混合物需轻柔地压实于窝洞内,外形需达到高于牙槽嵴顶约1 mm,另取一张压制好的CGF膜覆盖牙槽嵴表面,需超过牙槽骨缺损边缘2~3 mm,龈瓣减张后进行8字缝合,固定膜防止脱落。术后抗炎治疗3天,7天后拆线。PRF组:将抽取的2份10 ml静脉全血于不含有抗凝剂的离心管内,置于PRF离心机内,离心13 min后,其余操作步骤同CGF组。空白对照组:仅微创拔除患牙,挖匙搔刮拔牙窝,使新鲜血液充满拔牙窝,不采取其它位点保存措施。
(3)种植修复阶段:于位点保存术后6个月进行种植手术。于术前取研究模型并制作手术导板,应用CBCT对种植位点周围的牙槽骨颊、舌侧骨高度以及骨宽度进行测量。植体采用埋入式的愈合方式,于植体植入6个月后行Ⅱ期种植手术,待2个月后对植体的上部结构进行修复。
1.4 评价指标
1.4.1 拔牙创愈合面积比较 于拔牙术后的即刻(0天)、7 d、14 d对拔牙创的咬合面进行拍摄,测量各组拔牙创的愈合面积,以椭圆面积公式S=π(圆周率)×a(1/2牙槽窝颊舌向的直径)×b(1/2牙槽窝近远中向的直径)对拔牙创的愈合面积进行计算[11]。对各组术后即刻(0天)、与术后7 d、14 d的拔牙窝愈合面积差值进行比较。
1.4.2 牙槽嵴骨高度、牙槽嵴骨宽度变化[12]于拔牙术前、术后6个月行CBCT检查,获取原始数据。调整冠状位、矢状位的三维位置,以0.5 mm进行断层,各断层配准后进行定点测量。以恒定解剖结构上颌骨前鼻嵴和下颌颏孔为参照点,绘制两条参考线,垂直参考线平行于牙体长轴并通过根尖点,水平参考线垂直于垂直参考线,分别测得拔牙术前及拔牙术后6个月的牙槽嵴高度及宽度。术前的牙槽嵴高度、宽度分别记为H1、W1,术后6 个月牙槽嵴高度、宽度分别记为H2、W2,牙槽嵴高度变化△H=H1-H2,牙槽嵴宽度变化△W=W1-W2。
1.4.3 颊侧KTW、GR 的测量 于术前测量颊侧中央龈缘至膜龈联合的距离,记为KTW1,术后6个月测量颊侧中央牙槽嵴顶至膜龈联合的距离,记为KTW2。于术前、术后6 个月测量邻牙邻面釉牙骨质界到龈缘的距离,分别记为GR1、GR2。对各组术前与术后6个月颊侧KTW、GR进行比较。
1.4.4 种植体存留率[13]种植体负重1年后,仍留存于牙弓并行使功能;植体无松动;无疼痛及主观不适;无种植体周感染;X-Ray无种植体周连续性透射影。存在以上任意一项,视为失败。对各组植体负重1年后的存留率进行比较。
1.5 统计方法 应用SPSS 25.0统计软件对数据进行统计分析,采用单因素方差分析对各组术前与术后6个月牙槽嵴骨高度差值、骨宽度差值、颊侧KTW、GR以及拔牙窝愈合面积差值进行比较。应用卡方检验对各组植体负重1年后的存留率进行比较。以P<0.05为差异有统计学意义。
2.结果
2.1 各组拔牙创愈合面积的比较 各组微创拔牙后,拔牙创的愈合面积随着时间的延长都在增长。术后即刻各组的创口面积无统计学差异(F=0.939,P=0.403>0.05),术后7天,三组间拔牙创愈合面积均存在统计学差异(F=30.105,P=0.000<0.05),CGF组拔牙创口愈合最快,PRF组次之,空白对照组愈合最慢。术后14天,拔牙创愈合均良好,三组间拔牙创愈合面积均存在统计学差异(F=25.076,P=0.000<0.05),CGF组拔牙创口愈合最快,PRF组次之,空白对照组愈合最慢。具体见表2。
表2 各组拔牙创愈合面积的比较(n,±s,mm2)
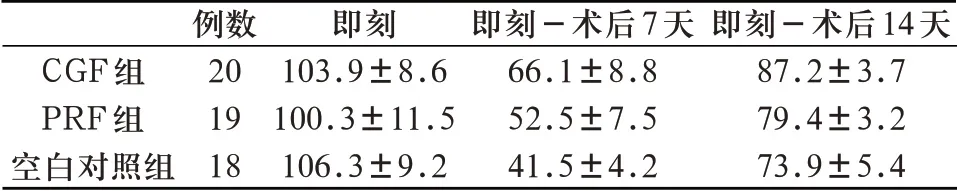
表2 各组拔牙创愈合面积的比较(n,±s,mm2)
CGF组PRF组空白对照组例数20 19 18即刻103.9±8.6 100.3±11.5 106.3±9.2即刻-术后7天66.1±8.8 52.5±7.5 41.5±4.2即刻-术后14天87.2±3.7 79.4±3.2 73.9±5.4
2.2 各组牙槽嵴高度、宽度变化的比较 拔牙术后6个月时,对牙槽嵴高度、宽度进行测量,CGF组与PRF组间△H的比较无统计学差异(P=0.079>0.05),且均优于空白对照组(P=0.001<0.05,P=0.001<0.05);CGF组与PRF组间△W的比较亦无统计学差异(P=0.669>0.05),两者△W均优于空白对照组,差异有统计学意义(P=0.011<0.05,P=0.046<0.05)。具体见表3。
表3 各组牙槽嵴高度、宽度变化的比较(n,±s,mm)

表3 各组牙槽嵴高度、宽度变化的比较(n,±s,mm)
注:相同字母a、b分别表示△H、△W在各组间无统计学差异(P>0.05),其余两组间比较存在统计学差异(P<0.05)
CGF组PRF组空白对照组F P例数20 19 18△H 1.15±0.08 a 1.23±0.10 a 1.44±0.13 22.201 0.000△W 0.96±0.13 b 1.03±0.16 b 1.30±0.29 8.314 0.001
2.3 各组颊侧KTW、GR 的比较 拔牙术前的KTW 各组之间无统计学差异(F=0.271,P=0.765>0.05)。拔牙术后6 个月,经过位点保存的CGF组和PRF 组KTW 保持良好,宽度较术前甚至有所增加,差异存在统计学差异(P=0.008<0.05,P=0.001<0.05),未经位点保存的空白对照组KTW降低,与术前相比存在统计学差异(P=0.001<0.05)。CGF 组、PRF 组拔牙术后6 个月的KTW高于空白对照组,差异有统计学意义(P=0.001<0.05),但CGF 组同PRF 组的KTW 比较,无统计学差异(P=0.716>0.05)。具体见表4。
表4 各组术前、术后6个月颊侧KTW的比较(n,±s,mm)

表4 各组术前、术后6个月颊侧KTW的比较(n,±s,mm)
CGF组PRF组空白对照组例数20 19 18 KTW1 3.63±0.17 3.58±0.12 3.60±0.15 KTW2 3.87±0.22 3.98±0.30 2.02±0.57
各组术前GR值比较,无统计学差异(F=1.534,P=0.232>0.05),CGF 组、PRF 组术后6 个月GR值与术前无统计学差异(P=0.396>0.05,P=0.836>0.05),空白对照组与术前存在统计学差异(P=0.001<0.05);术后6 个月CGF 组与PRF 组GR 值无统计学差异(P=0.255>0.05),且均低于空白对照组(P=0.001<0.05)。具体见表5。
表5 各组术前、术后6个月GR的比较(n,±s,mm)

表5 各组术前、术后6个月GR的比较(n,±s,mm)
CGF组PRF组空白对照组例数20 19 18 GR1 1.97±0.16 1.83±0.24 1.85±0.23 GR2 1.91±0.19 1.81±0.16 2.44±0.25
2.4 各组植体负重1年后存留率的比较 空白对照组1例患牙于种植修复8个月后出现种植体周围炎致松动拔除,因而存留率为94.44%;CGF组、PRF组负重1年,均行使功能较好,存留率为100%,三组间1年负重存留率无统计学差异(χ2=0.332)。
2.5 典型病例 患者,女,61岁,因21松动、牙周溢脓就诊。查体见:21唇侧中央、远中位点牙周探诊深度约6 mm,其余位点3~5 mm,松动Ⅲ度,全口牙石指数0~1。诊断为慢性牙周炎。治疗计划:经全口牙周基础治疗后,微创拔除21,牙槽窝内植入CGF小凝胶块与Bio-Oss骨粉的混合物,拔牙创表面覆盖CGF膜,行位点保存半年后,完成以修复为导向种植治疗及上部结构修复。具体见图1~7。
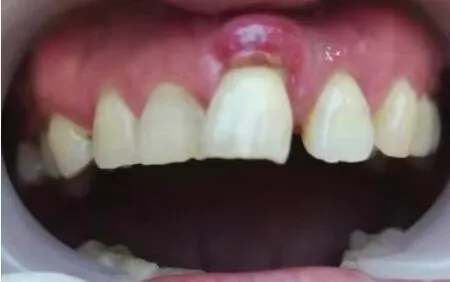
图1 治疗前患者口内照
3.讨论
位点保存后种植修复的长期效果一直是口腔科医生关注的问题。对于以往的位点保存后种植修复效果的研究大部分集中在骨壁完整且无感染的缺牙区。牙周炎是目前我国引起牙列缺损及缺失的主要原因,重度的牙周炎常常导致患区的牙槽骨吸收严重,同时软组织也会出现萎缩及塌陷,这对日后的修复及种植都会不利。本研究针对罹患重度牙周炎病变的患牙行微创拔牙术及位点保存术,获得了较理想的软、硬组织保存或增量。
种植位点的牙槽骨骨量是判断种植能否成功的关键因素,也是评估种植预后的主要考量之一,而判断牙槽骨骨量的主要方法还是通过CBCT测量牙槽骨的高度以及厚度来完成[14]。本实验中,位点保存术后6个月,CGF组与PRF组间△H、△W的比较均无统计学差异,但均优于空白对照组,说明通过位点保存,拔牙窝牙槽骨高度和宽度的改善均优于自然愈合的空白对照组。

图2 压制后的CGF膜
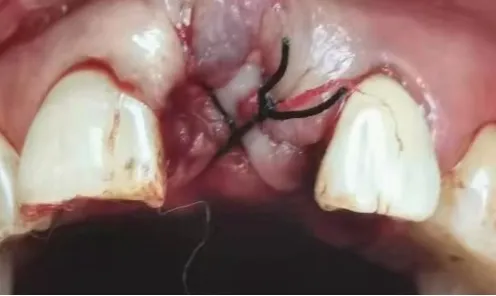
图3 行位点保存术后即刻
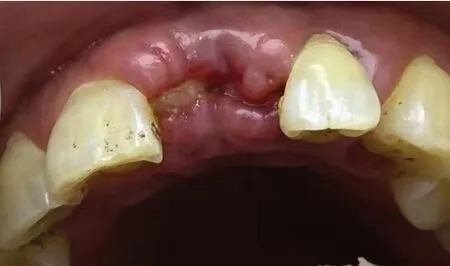
图4 行位点保存术1周后

图5 位点保存术后即刻
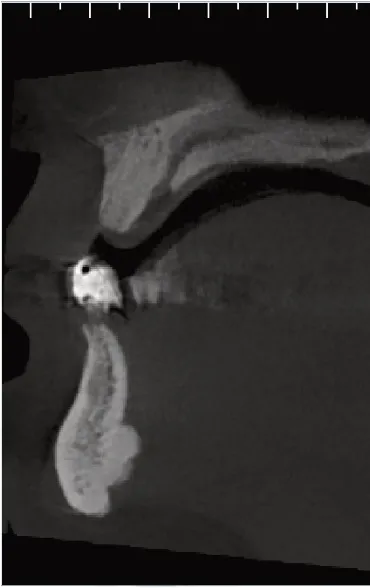
图6 位点保存术后6个月

图7 植体植入6个月后
观察软组织的愈合情况,CGF和PRF都表现出了其对软组织的再生促进作用,可明显缩短拔牙创面的恢复时间。本实验中CGF、PRF创面愈合时间均优于对照组,且CGF创面愈合更快,此外,有研究证实,对于重度牙周炎患者,行位点保存后可有效地保持邻牙邻面的牙槽骨高度,从而可以减少邻牙邻面软组织的进一步萎缩。本实验也证实,术后6个月CGF组与PRF组GR值均低于自然愈合的对照组,分析其原因,这可能是因为CGF、PRF的体外释放时间为13~14天,与软组织的愈合时间接近,且在术后软、硬组织愈合时期能够释放大量生长因子有关[15]。
KTW是指从颊侧龈缘中央至膜龈联合的冠根向距离,是评价软组织质量的指标[16]。对于重度牙周炎患者来说,常常伴有角化龈狭窄、牙龈退缩等软组织异常情况,拔牙后创口软组织继续缺失,常导致创口封闭困难,应用传统的创口瓣膜拉拢缝合虽能实现创口的初期闭合,但膜龈联合的位置发生了改变,有可能造成角化龈变窄、前庭沟变浅等。通过在拔牙窝表面覆盖膜材料来封闭拔牙创口,可减小软组织的张力,避免了膜龈联合的冠方迁移,从而可以更好的维持唇颊侧的角化组织。有研究证实,充足的角化组织对日后的种植修复体长期健康稳定性有促进作用[17]。本实验中,无论应用CGF膜还是PRF膜,其拔牙术后6个月的颊侧KTW均优于未做位点保存的单纯拔牙组,说明两者均可以促进软组织的愈合,可以较好的稳定膜龈联合的位置,为后期种植修复提供理想的软组织条件,并防止日后种植体周围炎的发生[18]。
有研究证实,CGF膜或PRF膜单独用于位点保存中时,其吸收较快进而过早失去了支架的作用、新生骨组织外形不规则、骨宽度及高度未见改善等。鉴于CGF膜或PRF膜的支撑能力较弱,而骨粉无诱导能力,因此将两者联合应用,可起到优势互补的效果。复合材料相较于单一材料相比,前者行位点保存术的临床效果更理想,两种材料混合后,粘稠度与稳定度均得到提高,起到了良好的骨架支撑作用[19,20]。本实验中将骨粉与CGF 或PRF 混合后置于拔牙窝内,且拔牙创表面亦覆盖CGF 膜或PRF膜,充分利用其在软组织愈合、硬组织再生方面的优势,位点保存效果理想,种植体负重1 年后,CGF 组及PRF组的植体存留率均为100%。
综上所述,本研究中因重度牙周炎而拔除的患牙经过微创拔牙,并在拔牙窝表面覆盖PRF或CGF膜行位点保存术,两者临床效果相近,均可有效降低位点保存术后的骨吸收量,且CGF创口愈合效果更优于PRF,可为种植治疗创造良好的牙槽嵴三维形态,但由于观察时间较短,长期的临床效果仍需要进一步的跟踪观察。
