剖宫产术后瘢痕子宫再次妊娠经阴道分娩的可行性和安全性研究▲
2022-06-21江海燕何进球黄东霞
江海燕 何进球 黄东霞
(广东省高州市人民医院产科,广东省高州市 525200)
随着临床医疗技术的发展,剖宫产的安全性不断提高,剖宫产率也在上升,加之我国二胎、三胎政策的开放,使得剖宫产后瘢痕子宫再次妊娠者大量增加。剖宫产术后瘢痕子宫再次妊娠产妇应如何选择分娩方式,已成为产科突出的问题。剖宫产术后瘢痕子宫再次妊娠者选择分娩方式时,受到可能发生子宫破裂等严重不良事件的影响,对选择阴道分娩存在质疑、恐惧,同时受到经济发展与医疗条件的影响,多数产妇更倾向于剖宫产[1-3]。但在临床实践中发现,虽然剖宫产分娩的效果较显著,但术中可能影响子宫周围组织,不利于新生儿生长发育,且术后并发症发生率较高。故临床需综合评估瘢痕子宫妊娠产妇情况,对符合经阴道分娩适应证者,鼓励其选择经阴道分娩[4]。鉴于此,本研究选择80例剖宫产术后瘢痕子宫再次妊娠产妇为研究对象,分析阴道分娩的可行性与安全性。现报告如下。
1 资料与方法
1.1 一般资料 选取我院2020年3月1日至2021年3月31日收治的剖宫产术后瘢痕子宫再次妊娠产妇80例,随机分为两组,各40例。其中对照组产妇年龄22~41(32.16±4.32)岁;孕周36~40(38.56±1.53)周;文化水平:小学11例,初中13例,高中8例,高中以上8例。观察组年龄21~40(32.42±4.12)岁;孕周37~41(38.26±1.42)周;文化水平:小学10例,初中11例,高中9例,高中以上10例。两组一般资料比较,差异均无统计学意义(均P>0.05),具有可比性。本研究经我院医学伦理委员会审核批准。
1.2 纳入标准与排除标准 纳入标准:(1)首次剖宫产手术采用子宫下段横切口,且恢复良好,经B超检查其子宫下段肌层厚度>2 mm;(2)此次分娩时间距离上次剖宫产手术时间超过2年;(3)未出现剖宫产指征,均符合经阴道分娩条件;(4)均知晓经阴道分娩的优点与缺点,自愿参与并签署知情同意书;(5)临床资料完整。排除标准:(1)有妊娠综合征者;(2)有子宫破裂、子宫穿透浆膜病史者;(3)有严重凝血功能障碍、免疫系统疾病者;(4)有精神疾病、沟通障碍者;(5)不愿参与本次研究者。
1.3 方法 产妇入院后,完善相关检查与评估,确定产妇骨盆大小、胎产式、胎方位等情况并估计胎儿体重,预测是否存在头盆不称、生殖道畸形等情况。根据检查结果对产妇选择经阴道分娩的可行性进行评估,有效排除存在剖宫产指征的产妇。经阴道分娩指征:(1)既往剖宫产时选择下段横切口,且分娩后无出血、感染等情况发生,经B超检查,产妇子宫瘢痕恢复良好,同时子宫瘢痕处肌层连续性完整;(2)无既往剖宫产指征,亦无新的剖宫产指征发生;(3)本次妊娠分娩时间与上次剖宫产时间间隔超过2年;(4)经检查预测胎儿体重不超过3 700 g;(5)产妇自愿选择经阴道分娩。若产妇经阴道分娩失败,需采取剖宫产分娩。
1.3.1 对照组 采取剖宫产分娩。术前医护人员提前准备好剖宫产手术用品,给予产妇硬膜外麻醉,观察产妇子宫瘢痕横向切口情况,然后逐层切开瘢痕组织,进入腹腔检查产妇的腹腔情况,若出现粘连,需分解粘连组织,确保术野清晰,并遵守相关标准行手术干预。将产妇膀胱子宫覆膜剪开,下推膀胱,于瘢痕处做约2 cm切口,于产妇子宫两侧做约11 cm的弧形切口,将胎儿娩出,剥离并取出胎盘,注意检查胎盘、胎膜是否完整。向产妇宫体内注射10~20 U催产素,以组织钳夹住子宫切口上下缘与两侧宫角,将子宫全肌层逐层缝合。若产妇腹腔有出血情况应及时清除积血,关闭腹腔。
1.3.2 观察组 采取经阴道试产。产妇入院后,护理人员辅助产妇行产前检查,包括凝血功能、血尿常规、肝肾功能与胎儿彩色多普勒超声等,耐心询问产妇疾病史、过敏史等信息。对产妇需重点观察,并安排专人看护。若产妇有明显的负面情绪,护理人员应积极与其沟通交流,详细分析产妇产生负面情绪的原因,并实施针对性疏导。产妇分娩过程中,需密切监测产妇的生命体征、产程及胎心变化,观察宫缩强度,并对其实施阴道检查,从而确定宫颈与胎先露情况。产妇若出现规律宫缩,需及时通知医生做好接生准备。分娩过程中指导产妇正确呼吸和用力,即宫缩时需屏气用力,宫缩间歇时停止用力,及时休息,胎头即将娩出时需张嘴哈欠,避免用力过猛而造成会阴撕裂。接生者协助胎儿娩出,助产护士需及时清理胎儿呼吸道,吸尽口、鼻及咽喉处黏液及羊水,刺激新生儿直至听到第一声啼哭。胎儿娩出后,产妇子宫收缩,胎盘会逐渐剥离,医护人员指导产妇屏气用力,协助产妇将胎盘娩出。医生需仔细检查软产道有无损伤,胎盘、胎膜是否完整。若产妇试产过程中出现子宫收缩增强、阴道出血与胎心监测异常等情况,应分析产妇是否有子宫破裂的情况,若出现上述情况需及时停止试产并行整体检查,依据具体情况评估产妇是否转行剖宫产。
1.4 观察指标 (1)记录两组产妇产后出血量、住院时间与新生儿评分等情况。其中产后出血量采用称重法测量:于产妇臀部下方垫干净的卫生垫,观察产妇出血情况,注意卫生垫的及时更换,依据卫生垫重量-干净卫生垫重量=出血量计算。新生儿评分采用阿氏评分(Apgar)评估,包括心跳、呼吸、肌张力反应、对刺激的反应、肤色多个项目,满分10分,低于7分判定为新生儿窒息。(2)记录产妇产褥感染、腹痛不止、尿潴留等不良事件的发生情况。(3)比较两组产妇的分娩成功率。
1.5 统计学方法 采用SPSS 22.0统计学软件分析数据,符合正态分布的计量资料以均数±标准差(x±s)表示,组间比较采用两独立样本t检验;计数资料以例数和百分率[n(%)]表示,组间比较采用χ2检验。以P<0.05为差异有统计学意义。
2 结 果
2.1 产后出血、住院时间与新生儿评分比较 观察组产妇住院时间短于对照组,产后出血量少于对照组(均P<0.05);两组新生儿评分比较,差异无统计学意义(P>0.05)。见表1。

表1 两组产妇产后出血量、住院时间与新生儿评分比较 (x±s)
2.2 不良事件发生率与分娩成功率比较 观察组产妇产褥感染、腹痛不止发生率均低于对照组(均P<0.05),但两组尿潴留发生率比较差异无统计学意义(P>0.05)。见表2。观察组38名产妇经阴道成功分娩,2名产妇因宫缩乏力转为剖宫产后成功分娩,对照组40名产妇均经剖宫产成功分娩,两组分娩成功率比较差异无统计学意义(χ2=2.051,P=0.152)。
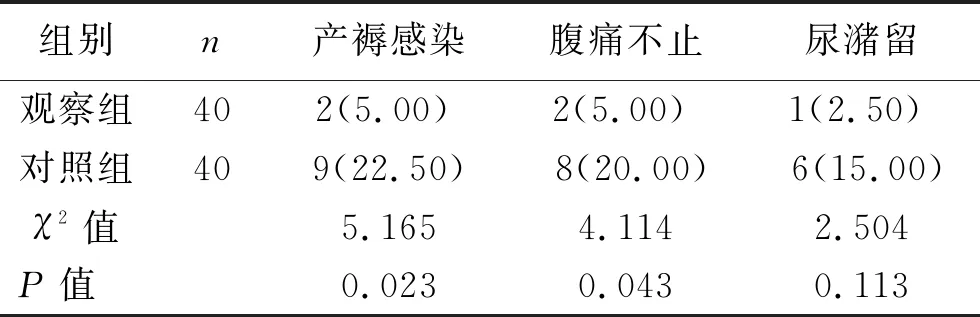
表2 两组产妇不良事件发生率比较 [n(%)]
3 讨 论
近年来,随着剖宫产率的上升,瘢痕子宫的发生率也逐渐升高,剖宫产后瘢痕子宫再次妊娠产妇的分娩方式选择是临床妇产科面对的重要难题之一,需临床医师重点关注。瘢痕妊娠的发病原因尚不明确,部分学者认为与产妇剖宫产、刮宫术与宫颈扩张等因素有密切关系[5]。
剖宫产后瘢痕子宫再次妊娠者易发生子宫破裂或先兆子宫破裂,既往临床上将剖宫产术后瘢痕子宫列为主要手术指征,但剖宫产瘢痕子宫产妇若再次接受剖宫产分娩,极有可能造成大出血、周围脏器受损等,因此对于剖宫产后瘢痕子宫产妇应依据其实际情况实施有效治疗,从而预防子宫瘢痕组织因受到较大压力而发生破裂,同时应全面评估利弊,选择适宜的分娩方式,以最大限度地减少对母婴的损害[6-7]。
目前临床围产期护理与治疗水平显著提高,有效确保了子宫瘢痕妊娠产妇经阴道分娩的安全性。研究显示,只要严格把握经阴道试产指征,做好并发症相应预案,瘢痕子宫妊娠产妇进行经阴道分娩是可行的[8]。本研究结果显示,与对照组相比,观察组住院时间较短,产后出血量较少,且不良事件发生率较低(均P<0.05),同时两组新生儿评分、分娩成功率对比差异无统计学意义(均P>0.05)。魏静[9]以67例剖宫产术后再次妊娠产妇为研究对象,依据分娩方式分为观察组(31例,经阴道试产分娩)与对照组(36例,剖宫产分娩),结果显示观察组住院时间短于对照组,并发症发生率低于对照组(均P<0.05),证明经阴道分娩可有效减少产后并发症,能促使患者尽早恢复,且利于胎儿生长,与本研究结果一致。可见瘢痕子宫产妇选择经阴道分娩的可行性与安全性均较高,可有效减少产妇产后出血量,促使其尽早出院,效果显著。因此,应多鼓励无剖宫产指征的产妇接受经阴道分娩,从而降低再次剖宫产的风险。但因瘢痕子宫产妇经阴道分娩时仍有一定风险,医护人员需严格把握经阴道分娩的适应证,特别是产妇上次剖宫产的指征,加强产程监护,积极宣教,同时加强基层医护人员培训,从而提高瘢痕子宫产妇经阴道分娩的成功率,确保母婴安全[10]。
综上所述,剖宫产术后瘢痕子宫再次妊娠产妇选择经阴道分娩存在一定的安全风险,但积极掌握适应证、禁忌证等条件,可确保产妇经阴道分娩的安全性,有效减少产妇产后出血量。在临床实践中应依据产妇实际情况选择分娩方式,积极鼓励无剖宫产指征的产妇选择经阴道分娩,继而降低产妇分娩风险,确保母婴安全。
