开放性楔形胫骨高位截骨术中植骨与未植骨的Meta分析
2022-06-18罗旺林许国星冯志韩爽戴国强杨传军
罗旺林 许国星 冯志 韩爽 戴国强 杨传军
开放性楔形胫骨高位截骨术(opening wedge high tibial osteotomy,OWHTO)已成为治疗伴有内翻畸形的内侧间室骨关节炎的有效且成熟的治疗方式[1-2],其目的是通过矫正力线改变膝关节的载荷分布,将力线从患膝的内侧间室转到健康的外侧间室,以减轻疼痛,减缓膝关节退变过程,推迟全膝关节置换术[3-4]。截骨高位截骨术包括外侧闭合楔形和内侧开放性楔形,其中内侧开放性楔形胫骨高位截骨术是目前最常用、最受欢迎的手术方式[5]。开放性楔形胫骨高位截骨术能够简单、准确地调整所需的校正角度,且避免对外侧膝关节结构(如近端胫腓骨关节和腓总神经)的损伤[6-7]。开放性楔形胫骨高位截骨术中截骨撑开后一般需要填充自体骨或同种异体骨[8-9],但也有截骨后不植骨的报道[10]。在开放性楔形胫骨高位截骨术中坚强内固定的前提下,是否需要辅以植骨,仍然存有争议[11-12]。本文利用国内外进行的开放性楔形胫骨高位截骨术植骨与未植骨进行荟萃分析,为临床选择提供客观依据。
1 资料与方法
1.1 检索策略
计算机检索PubMed、Cochrane Library、Embase、中国知网、万方数据库。检索时间均为建库至2021年4月。以“opening wedge high tibial osteotomy(OWHTO)”“with and without”“bone graft”为英文检索词,以“胫骨高位截骨”“植骨”为中文检索词。
1.2 纳入与排除标准
纳入标准:①研究类型,关于开放性楔形胫骨高位截骨植骨对比未植骨的前瞻性随机对照研究、对照研究及回顾性队列研究;②研究对象,膝骨关节炎合并膝内翻的患者,两组患者的基线水平差异无统计学意义(性别、年龄、体重指数、吸烟、术中截骨撑开高度、内翻角等因素);③干预措施,实验组术中植骨,对照组术中未植骨;④评价指标包括,骨性愈合时间、术后3个月愈合率、术后矫正丢失角度(最后回访测量的内翻角与术后的内翻角丢失的角度)、术后股骨胫骨角(股骨解剖轴与胫骨解剖轴的外侧夹角,femoral tibial angle,FTA)、术后膝关节评分(knee society score,KSS)、术后KSS功能评分、术后膝关节Lysholm评分、术后国际膝关节文献委员会(International Knee Documentation Committee,IKDC)评分及术后并发症。
排除标准:①同一作者重复发表的文献;②文献中术后随访小于1年的研究;③综述、个案报道、Meta分析以及专家意见等无法提取数据的文献。
1.3 纳入文献的质量评价
由两名研究员独立按照Cochrane系统评价标准对偏倚风险进行评估,若两名研究者的意见不一致时,通过第三名研究者介入并讨论达成一致。评价内容:①随机分配方法是否正确;②是否施行了分配隐藏;③对研究者、受试者及测评者是否采用盲法;④是否存在结果数据完整;⑤是否选择性报告结果;⑥其他偏倚情况。
1.4 评价指标提取
由两名研究者分别单独提取资料,然后相互核对,若遇到分歧的情况,第三名研究者介入并讨论后决定。提取信息包括:第一作者、发表年份、样本量、男女例数、年龄、BMI、术中截骨撑开高度、植骨类型、固定的钢板类型、随访时间及两组疗效指标的数据(二分类资料提取相应发生的例数;连续变量资料提取均数及标准差)。
1.5 统计学方法
应用Revman 5.4软件对数据进行统计学分析。二分类资料的指标采用风险比(risk ratio,RR),当结局事件为全部发生或为0时选用危险差(risk difference,RD),95%可信区间(confidence interval,CI)及P值作为衡量危险因素的合并效应量,P<0.05为差异有统计学意义。连续变量资料指标采用加权均数差(mean difference,MD),当对同一干预措施采用不同的测量方法或单位时选用标准化均数差(standardized mean difference,SMD),95%CI及P值作为衡量危险因素的合并效应量,P<0.05为差异有统计学意义。各研究间的异质性分析采用卡方检验及I2进行统计学分析,若研究为同质不存在异质性(P>0.1,I2<50%),采用固定效应模型;相反研究间存在异质性(P≤0.1,I2≥50%),首先分析异质性来源,无法消除且具有临床一致性时,则采用随机效应模型进行分析。
2 结果
2.1 文献检索结果
经文献检索,共检索出223篇文献,其中英文192篇,中文31篇。经阅读文献题目或摘要排除文献187篇,其余阅读全文后排除25篇,剔除同一作者发表的2篇文章中样本量较少、信息较少的1篇,最后获取10篇临床对照研究[13-22],文献筛选流程见图1。其中英文9篇,中文1篇,前瞻性随机对照研究3篇,回顾性研究7篇。共581例膝关节病例,其中279例植骨,302例未植骨。纳入文献的基本资料见表1。
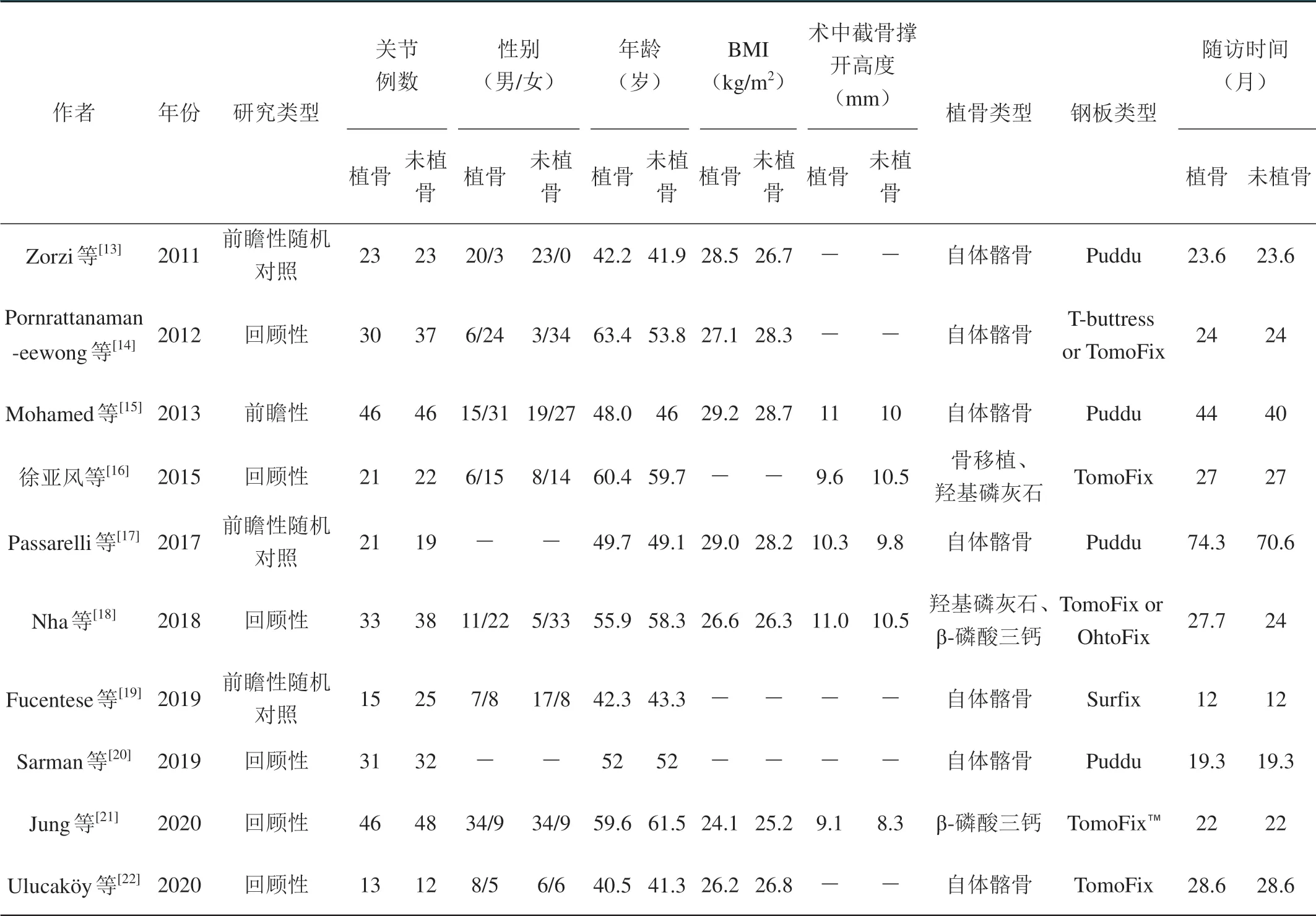
表1 纳入文献基本资料

图1 文献筛选流程及结果
2.2 基本指标分析
2.2.1 骨性愈合时间
纳入的5篇文献[13,15-16,20-21]记录了患者术后骨性愈合时间的比较,共计338例膝关节,其中植骨组167例,未植骨组171例。经异质性检验(Chi2=21.45,P=0.000 3,I2=81%),研究间有异质性,采用随机效应模型分型。合并效应 量[MD=-0.22,95%CI(-0.40,-0.05),Z=2.47,P=0.01],两组骨性愈合时间差异有统计学意义,提示植骨组骨性愈合时间短于未植骨组(见图2)。

图2 术后骨性愈合时间比较
2.2.2 术后3个月骨愈合率
4篇文献[18-19,21-22]报道了术后3个月骨愈合情况,共230例,其中植骨组107例,未植骨组123例。经过异质性检验(Chi2=4.89,P=0.18,I2=39%),各研究间无异质性,采用固定效应模型。结果显示,两组术后3个月骨愈合率[RR=1.13,95%CI(0.84,1.52),Z=0.82,P=0.41],差异无统计学意义(见图3)。

图3 术后3个月骨愈合率比较
2.2.3 术后矫正丢失角度
4篇文献[14-15,19-20]研究分析了术后矫正丢失情况,共262例,植骨组122例,未植骨组140例。经异质性检验(Chi2=6.94,P=0.07,I2=57%),研究间有异质性,采用随机效应模型。结果显示,植骨与未植骨术后矫正丢失角度[OR=0.05,95%CI(-0.54,0.65),Z=0.18,P=0.86]比较,差异无统计学意义(见图4)。
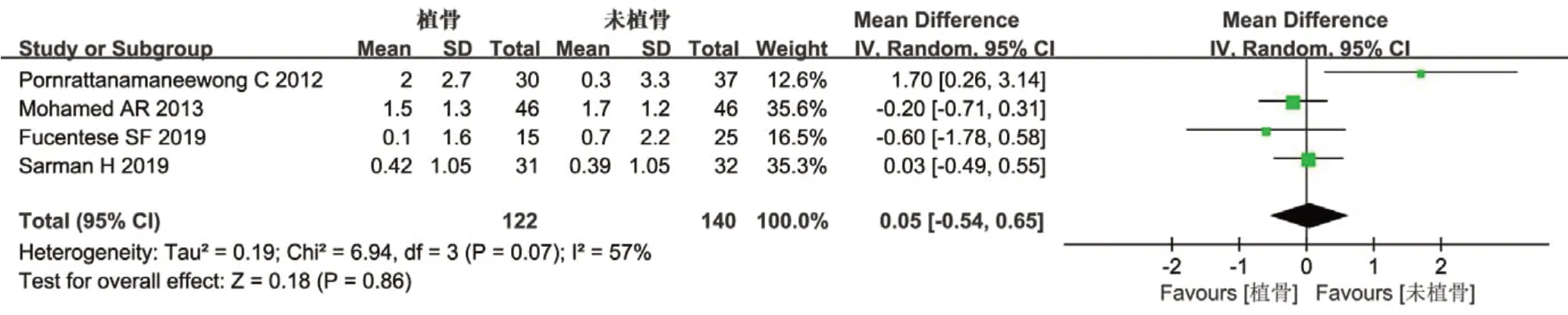
图4 术后矫正丢失角度比较
2.2.4 术后FTA
5篇文献[14-17,22]比较了术后股骨胫骨情况,共提供了267例膝关节,其中植骨组131例,未植骨组136例。异质性检验表明(Chi2=5.82,P=0.21,I2=31%),研究无异质性,采用固定效应模型。结果表明,植骨组术后FTA较未植骨组大,差异有统计学意义[MD=0.70,95%CI(0.23,1.17),Z=2.92,P=0.004](见图5)。
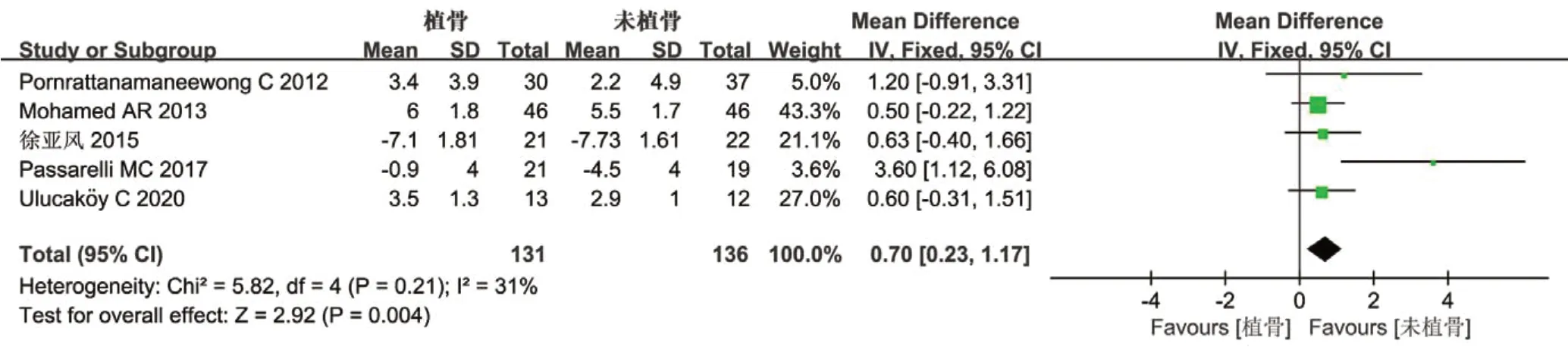
图5 术后股骨胫骨角(FTA)比较
2.2.5 术后KSS膝关节评分
有4篇研究[15,17,19-20]报道术后KSS膝关节评分情况,共235例,植骨组113例,未植骨组122例。经异质性检验(Chi2=0.77,P=0.86,I2=0%),研究间无异质性,采用固定效应模型。结果显示,植骨与未植骨术后KSS膝关节评分[MD=2.35,95%CI(-0.58,5.28),Z=1.57,P=0.12],差异无统计学意义(见图6)。

图6 术后KSS膝关节评分比较
2.2.6 术后KSS功能评分
有3篇文献[15,17,20]交代了膝关节运动范围,共提供了195例膝关节,其中植骨组98例,未植骨组97例。异质性检验(Chi2=3.49,P=0.18,I2=43%),研究间无异质性,采用固定效应模型合并效应量分别为:[MD=2.12,95%CI(-1.01,5.25),Z=1.33,P=0.18],提示植骨组和未植骨组术后KSS功能评分比较,差异无统计学意义(见图7)。

图7 术后KSS功能评分比较
2.2.7 术后Lysholm评分
2篇文献[21-22]研究分析了术后膝关节Lysholm评分,共提供了119例膝关节,其中植骨组59例,未植骨组60例。异质性检验(Chi2=0.63,P=0.43,I2=0%),研究无异质性,采用固定效应模型。结果显示,植骨与未植骨术后Lysholm评分比较[MD=0.40,95%CI(-2.42,3.21),Z=0.28,P=0.78],差异无统计学意义(见图8)。

图8 术后Lysholm评分比较
2.2.8 术后IKDC评分比较
2篇文献[21-22]报道了两组术后IKDC评分。共提供了119例膝关节,其中植骨组59例,未植骨组60例。各研究间无异质性(Chi2=0.57,P=0.45,I2=0%),采用固定效应模型对Meta分析的效应尺度进行合并。结果显示,两种方法在开放性楔形胫骨高位截骨术后IKDC评分比较,差异无统计学意义[MD=-2.16,95%CI(-5.00,0.67),Z=1.50,P=0.13](见图9)。

图9 术后IKDC评分比较
2.2.9 术后并发症
6篇文献[13-16,18,21]研究分析了术后并发症情况,共提供了413例膝关节,其中植骨组199例,未植骨组214例。异质性检验(Chi2=5.53,P=0.35,I2=10%)无异质性,经固定效应模型处理数据后发现两组在术后并发症比较,差异无统计学意义[RD=0.04,95%CI(-0.04,0.12),Z=0.99,P=0.32](见图10)。

图10 术后并发症比较
3 讨论
OWHTO是膝关节骨性关节炎合并内翻畸形有效的治疗方式,尤其是仅累及膝关节内侧间室的年龄相对较轻的患者,以推后或避免行全膝关节置换[23]。Ollivier等[24]通过对于7 087例胫骨高位截骨术平均超过10年的随访结果显示:具有较好的存活率、满意度及功能评分,且大多数患者延迟15年以上行膝关节置换术。OWHTO的严重并发症是骨愈合延迟或骨不连以及术后的矫正丢失[25-26],Lee等[27]研究显示,自体髂骨植骨患者存在术后长期髂部疼痛及不适。同种异体骨也会出现软组织刺激和感染,缺乏初级稳定性及骨愈合差等不良后果[28]。那么植骨组的OWHTO是否优于未植骨组仍存在争议。本研究中发现,可能是植骨组具有其成骨、骨诱导和骨传导的能力,植骨组比未植骨组更快地实现骨愈合,但术后3个月的骨性愈合率无明显差异,术后植骨组与未植骨组矫正丢失角度、术后膝关节功能及术后并发症发生情况均无明显差异。根据本研究结果显示,不建议常规使用植骨,以免造成额外的并发症。
本研究通过Meta分析对开放性楔形胫骨高位截骨术中植骨与未植骨的疗效进行系统的评价。两组患者均获得良好的术后功能及疗效,开放性楔形胫骨高位截骨术植骨组的骨性愈合较快,但术后3个月的骨性愈合率无差异,所以对于术中截骨后撑开高度较小时,可以考虑不植骨。然而下列情况需要考虑植骨:矫正内翻畸形过大(>15°)、或者撑开距离过大(>14 mm);存在“合页”处骨折;某些高危患者人群,合并肥胖、吸烟、高龄以及其他一些影响骨愈合的情况,故也建议植骨。
本研究虽然严格按照纳入标准及排除标准对开放性楔形胫骨高位截骨术中的植骨与未植骨进行Meta分析,但仍有以下不足:①多为小样本的临床研究,还需大样本、多中心的高质量研究进一步证实;②大部分为回顾性队列研究,还需高质量的前瞻性随机对照研究来说明其优势的证据;③纳入文献的观察指标并不是一致的,较难进行合并分析;④研究者倾向于发表阳性结果,阴性结果不报道,且漏斗图显示仅大致对称,并不能完全排除发表性偏倚的可能。
