帕金森病患者跌倒的运动与认知障碍机制研究进展
2022-06-09解洪荣
陶 萍,解洪荣,韩 甲,3,4
(1.上海体育学院运动科学学院,上海 200438;2.同济大学附属东方医院神经内科,上海 200120;3.堪培拉大学运动科学研究院,澳大利亚 堪培拉 2600;4.斯文本科技大学健康学院,澳大利亚 墨尔本 3000)
帕金森病(Parkinson’s disease,PD)是全球第二大神经系统退行性疾病[1],目前我国约有300万例PD患者[2]。有研究指出,60%的PD患者1年内至少发生过1次跌倒,约40%的患者有2次以上的复发性跌倒[3-4]。跌倒不仅会导致骨折等肌肉骨骼系统损伤,产生巨额医疗费[5-6],还使患者产生跌倒恐惧心理,限制日常活动,影响生活质量[7],甚至是PD患者伤害死亡率的主要因素[8]。
目前关于PD患者跌倒的病理机制仍不明确,但运动机能障碍和认知功能障碍是影响PD患者跌倒的重要风险因素。本文在查阅相关文献的基础上,系统阐述了姿势不稳、冻结步态、执行功能障碍和注意力缺陷与跌倒之间的关系及作用机制,并根据证据水平判断对跌倒的影响程度。此外,本文提出了帕金森病患者跌倒的运动-认知障碍相互作用模型,以期为理解运动与认知障碍影响PD患者跌倒的机制提供参考,并为今后开展运动-认知双任务干预从而降低帕金森病患者跌倒风险提供理论依据。
1 方 法
1.1 检索策略
检索PubMed、Cochrane Library、Embase、Web of Science(WoS)、中国知网、万方数据库等6个国内外常见数据库中截止到2021年4月30日的数据。检索的主要关键词如下:帕金森(Parkinson)、跌倒(fall)、姿势不稳(postural instability)、冻结步态(freezing of gait)、认知(cognition/cognitive)等。
1.2 证据分级
根据2011版牛津循证医学中心(Oxford Centre for Evidence-Based Medicine,OCEBM)证据分级体系[9],将运动机能障碍和认知障碍对跌倒影响的证据分为4级(表1)。在判断影响程度时,优先选择最高级别的证据。

表1 基于OCEBM-2011证据分级体系的证据分级Tab.1 Evidence classification based on OCEBM-2011 levels of evidence
2 PD患者运动机能障碍与跌倒
PD的典型运动机能障碍表现为运动迟缓、僵直、静止性震颤以及姿势不稳(postural instability)[10]与步态异常[3]。其中姿势不稳和冻结步态(freezing of gait,FOG)被认为是PD患者跌倒的主要独立风险因素[11-12],两者常同时存在且相互作用,共同解释了大约80%的跌倒[13]。
2.1 PD患者姿势不稳与跌倒
姿势不稳是指平衡机能受损,从而影响了个体保持或改变站立或走路等姿势的能力[14],是PD患者常见的运动障碍特征和致残原因[15],发生率高达16%[14]。PD姿势不稳的临床特征表现为预期姿势调整(anticipatory postural adjustments,APA)不良、自动姿势反应(automatic postural reactions,APR)不充分、体位摆动异常等,且在安静、不受干扰的站位时表现尤为明显[16]。早期研究认为,姿势不稳是PD后期(Hoehn-Yahr 3级及以上)的运动机能障碍特征;近期的研究认为姿势不稳是PD姿势不稳及步态困难(postural instability and gait difficulty,PIGD)亚型的临床表现症状,常与步态困难和跌倒有关[14],引起跌倒相关损伤[17],甚至造成骨折等严重后果[6,18]。因此,对于PD姿势不稳病理机制的研究,可能为PD患者跌倒预防与干预提供依据。
目前关于PD患者姿势不稳的研究,已从低多巴胺能病理学理论逐步扩展到多系统神经变性、皮质淀粉样蛋白沉积、胼胝体纤维的差异性破坏、脑白质高密度病变等理论[14]。但目前这些理论对PD姿势的解释还存在一定局限性,基于这些理论提出的药物干预方案效果还不理想[19-20]。有系列研究从运动控制策略角度对PD患者姿势不稳进行阐释,认为姿势不稳与姿势反射(postural reflexes)异常[14]、预期姿势调整和自动姿势反应不充分[21]、身体摆动幅度增加[22]、以及主动反馈控制间歇[17]有关。
临床研究表明,姿势不稳和姿势反射突然丧失是引起PD患者跌倒的主要因素,两者占比高达55.8%[23](3级证据)。Paul等[24]发现,预期姿势调整和自动姿势反应与PD患者跌倒密切相关(2级证据)。另有研究表明,PD患者在步行转弯过程中会发生身体侧向摆动幅度增加的情况,而身体侧向摆动幅度增加是影响PD患者姿势不稳、甚至引发跌倒的重要原因[22](3级证据)。Lieberman等[25]发现,62%的PD患者在站立时由于重心转移不当发生跌倒(4级证据)。而重心转移的过程实际上是重心主动摆动的控制过程,大脑必须识别重心主动摆动的大小才能对姿势稳定产生有效的动作控制[26]。Dash等[17]的研究则指出,与健康受试者相比,PD患者安静站立时压力中心摇摆的幅度有增加也有减少,因而提出了“间歇控制理论”,并认为主动反馈控制间歇可能是PD患者姿势不稳的原因,且在临床实证研究中得到了证实(3级证据),见表2。
以上的神经行为学研究虽然表明姿势反射、预期姿势调整、自动姿势反应、重心侧向摆动幅度、间歇控制策略对PD患者姿势控制以及跌倒非常重要,但是何种病理机制导致这些变化和异常可能需要通过神经行为学结合神经影像学方法开展进一步研究。
2.2 PD患者冻结步态与跌倒
冻结步态(freezing of gait,FOG)是指尽管有步行的意图,但脚的前进速度仍然有短暂的、间歇性的缺失或明显的减缓[27]。在PD初级阶段其发生率约为25%,在后期发生率高达90%[28]。69%的PD患者跌倒和冻结步态相关[29](4级证据),且主要出现在步态启动、转弯并伴随其他活动(如双任务)或接近狭窄的空间[30](1级证据)。Shah等[31]认为,PD冻结步态者跌倒可能是由于足着地及步长变异性增加,导致姿势不稳,甚至引发跌倒。Hiorth等[32]通过4年的随访发现,对于无跌倒史的PD患者,偶发冻结步态是新发跌倒的主要独立危险因素,其跌倒风险是无冻结步态者的6.6倍(3级证据)。Almedia等[33]指出PD患者冻结步态与跌倒的发生率相关(3级证据),Gazibara等[34]则进一步指出PD患者冻结步态的严重程度与跌倒的频率相关(3级证据)。另有研究发现,PD患者站立时31%的跌倒与冻结步态有关,行走中71%的跌倒与冻结步态有关[25](4级证据),见表2。因此,对PD患者冻结步态的管理对预防跌倒以及减少跌倒的频率具有非常重要的意义。
目前关于冻结步态的潜在发生机制,常见的有4种理论模型[35]。(1) 解耦模型(decoupling model):该模型认为,对于预期姿势调整没有延迟且幅度正常的PD患者,产生冻结步态的可能原因是由于预期姿势调整与跨步之间的异常耦合造成的。(2) 干扰模型(interference model):该模型由Lewis等[36]提出,认为协同神经活动依赖一系列平行神经网络,这些相互竞争但又互为补充的网络允许在运动、认知和边缘功能的广泛领域进行严格的调控。PD患者由于纹状体多巴胺的缺乏,以及基底节区一些相关通路有限的输出核引发三者竞争性输入信息间的相互干扰,可能导致丘脑底核和脚桥核产生阵发性过度抑制,从而引发冻结步态。干扰模型可以解释多重任务或任务复杂性增加时的冻结步态。(3) 阈值模型(threshold model):该模型由Plotnik等[37]提出,指出步行的节律控制、对称性、双侧协调性、动态姿势控制等同时受损并相互作用,在某种条件下达到发生运动障碍的阈值时即可触发冻结步态。该模型可以解释直线行走和转身时的冻结。(4) 认知模型(cognitive model):该模型由Vandenbossche等[38]提出,认为冻结步态与自动性缺陷及认知控制障碍有关,当由基底神经节调节的自动性以及由额叶皮质调节的认知控制受到阻碍时,认知能力不足以处理具有认知挑战性的情况时,就可能发生冻结步态。该模型强调了自动性缺陷及认知控制障碍在冻结步态中的相互作用,有几项研究支持了这一模型[39-40]。这些模型虽具有各自的局限性,但对于理解PD患者在特定情况发生冻结步态的机制具有一定的意义。
综上,姿势不稳与冻结步态都是导致PD患者跌倒的重要运动机能障碍因素,且两者相互联系、互为影响,可能存在某种共性的中枢神经机制。因此,为了进一步了解姿势不稳、冻结步态和跌倒之间的关系,在今后的研究中可能需要通过移动式脑神经成像方法,用以揭示冻结步态和动态姿势控制过程中精确的神经回路,从而为理解PD的姿势不稳与冻结步态的神经机制,以及为PD患者跌倒的有效干预提供科学依据。
3 PD患者认知功能障碍与跌倒
认知功能障碍是PD患者常见的非运动机能障碍,表现为轻度认知障碍(mild cognitive impairment in PD,PD-MCI)及帕金森痴呆(PD dementia,PDD)[41-42]。轻度认知障碍在PD患者中的发生率为25%~50%,涉及到注意力、记忆力、执行功能、心理运动速度以及视觉空间能力等认知功能的损害[42-43]。研究表明,认知功能障碍与PD的跌倒关系紧密[44-45],其中执行功能障碍被认为是PD患者跌倒的主要独立风险因素[46](3级证据),注意力缺陷是重要影响因素[24,47](1级证据)。
3.1 PD患者执行功能障碍与跌倒
执行功能障碍(executive dysfunction)最典型的特征是解决问题能力差、缺乏动力和毅力[48],影响约46%的PD患者[49],是PD患者跌倒和复发性跌倒的重要预测因子[50](2级证据)。
执行功能障碍可能通过启动延迟、注意力缺陷、任务监控和转换受损、以及运动反应抑制失败等机制导致跌倒风险的增加[51-52](2级证据)。具体来说,恢复直立姿势所必需的体位反应启动的延迟可能会导致跌倒;在任务转换中出现困难或延迟,如行走时转弯或避开障碍物,以及在复杂环境下不恰当的行走任务规划或程序也会增加跌倒的风险;在行走过程中同时执行其他任务时,具有执行功能障碍的PD患者在抑制不恰当反应或/和对姿势任务进行优先排序时会遇到困难,这些困难可能会增加跌倒的风险。Latt等[51]研究指出,与无执行功能障碍者相比,有执行功能障碍的PD患者其跌倒风险增加了3倍以上(3级证据)。不仅如此,Allcock等[52]研究了PD患者跌倒频率与执行功能之间的关系,结果发现执行功能与跌倒频率有关(2级证据),见表2。
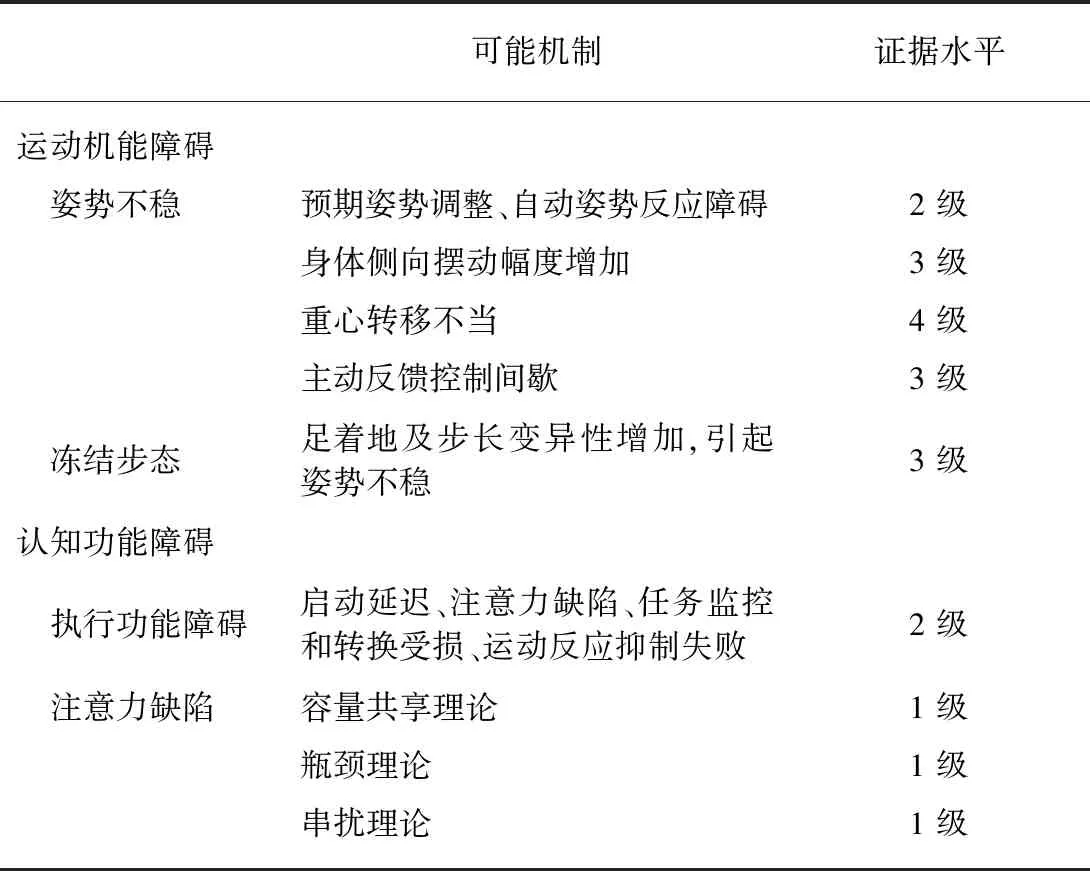
表2 PD患者运动机能障碍和认知功能障碍可能机制Tab.2 The possible mechanism betweenfall and motor-cognitive impairment in PD patients
3.2 PD患者注意力缺陷与跌倒
注意力(attention)是指对环境中的特定信息进行选择性集中的过程[53]。大量研究表明,PD患者具有注意力缺陷[54-55]。而注意力缺陷与步行速度减慢、姿势不稳密切相关,是PD患者跌倒至关重要的因素[47,56]。
神经心理学理论对此进行了解释[57]。(1) 容量共享理论(capacity-sharing theory):假设注意力资源在容量上是有限的,因此两个需要注意力任务的表现会导致其中至少一个任务的表现下降[58](1级证据)。举例来说,在行走过程中执行额外的任务会改变步态(如稳定性、速度),或只执行第二个任务,或两者皆有。(2) 瓶颈理论(bottleneck theory):该理论认为,某些关键任务必须按顺序执行,因此当来自两个不同任务的信息被类似的神经处理器或网络处理时,就会出现瓶颈[59]。具体地说,第二个任务的处理将被延迟,直到处理器不再处理第一个任务(1级证据)。(3) 串扰理论(cross-talk theory):该理论指出当第二个任务的响应要求影响了第一个任务响应的力-时间动力学时,第一个任务的反应会更困难,这表明在第一个任务结束前第二个任务的反应参数已经被激活[60](1级证据),见表2。但是上述三种模型均得到神经成像支持,因此对于人类信息处理和双任务成本的理论还没有达成共识[53]。
由于注意力在多任务行走和变化的情况下起着重要的作用,因此在对PD患者跌倒进行研究时,对注意力的缺损评估和干预应给予更多的关注。而采用双任务行动机能测试可能是评估注意力需求的常用工具,并且对跌倒风险评估具有重要临床意义。
4 运动机能障碍和认知功能障碍在PD患者跌倒中的相互作用
PD患者表现出的运动机能障碍和认知功能障碍并非独立的临床表现,两者具有共同的解剖病理学基础。已有研究表明,注意力由大脑前额叶皮质控制,而大脑前额叶皮质、辅助和初级运动皮质、以及小脑等皮质区域损害又与PD的典型运动症状如运动迟缓、僵直、静止性震颤、步态障碍及姿势不稳有很大关系[10]。此外,PD患者还有许多其他潜在的认知缺陷,如记忆、心理运动速度和视觉空间能力受损等[43],而这些功能都受到基底节的影响[61]。由于基底节通过平行回路的复杂网络与皮质区域相连[61],最新的研究证据支持信息在一定程度上通过基底节-丘脑皮质回路进行整合,从而允许运动和认知回路之间的相互作用[62]。这就意味着一旦运动或认知功能任意一方受到损害,最终很可能出现运动和认知功能同时受损的情况[61]。
Kim等[63]发现,与无认知障碍者相比,有认知障碍的PD患者其步行速度、步长和步幅都明显降低,从而指出认知功能障碍可能是PD患者步态异常或跌倒的替代标志。当PD患者行走时,冻结步态者其注意力、执行功能、记忆力、视空间能力等认知功能较非冻结步态者表现出更大的缺损,从而影响其活动能力[64]。当进行双任务活动时(如运动和计算/记忆/运动等另一项任务同步进行),往往会出现运动能力下降[65],或者运动和认知能力同时下降的现象[66]。例如在进行双任务运动时,与非冻结步态者相比,冻结步态者行走时的步长缩短、步行速度下降;站立时躯干摆动幅度更明显;步态启动时完成第一步需要的时间比单任务运动更长[67]。随着并发任务复杂性的增加,认知功能需求挑战增加,PD患者可能会引发冻结步态,从而增加跌倒的风险[68]。
在姿势不稳与认知功能障碍方面,Allcock等[52]通过1年的前瞻性研究发现,PD患者注意力缺陷与姿势不稳相关,并且增加了跌倒的频率。另有研究表明,同时完成两项需要注意力的任务不仅会引起注意力的竞争,还会挑战大脑对这两项任务的优先顺序,而PD患者由于认知功能受损,因此表现出任务优先选择障碍[69-70]。有研究[71]指出,认知正常的老年人在执行行走-认知双任务时优先考虑姿势的稳定性,即“姿势优先”策略,这可能是他们避免危险和防止跌倒的关键因素之一;但PD患者却使用“姿势第二”策略,从而增加了双任务情况下跌倒的风险。从某种意义上说,由于运动机能障碍、执行功能和注意力分散能力下降以及对有限资源的不当利用,跌倒风险可能会增加。
由此可见,PD患者运动与认知功能联系紧密。冻结步态和执行功能及注意力等特定认知功能之间相互作用;姿势不稳与注意力缺陷相关,且认知功能受损表现出任务优先选择障碍。这些运动和认知功能障碍的联合作用导致PD患者在执行双任务时表现出更大的运动机能缺损,从而限制了功能活动,并增加了跌倒的风险。
5 结 论
综上所述,通过对PD患者运动和认知障碍与跌倒之间关系的分析,本文提出了PD患者跌倒的运动-认知障碍相互作用模型(图1)。由图可知,姿势不稳、冻结步态和执行功能障碍是影响PD患者跌倒的主要独立风险因素,注意力缺陷是影响PD患者跌倒的重要风险因素。PD患者表现出的运动与认知功能障碍并非独立的临床表现,而是具有共同的解剖病理学基础:大脑前额叶皮质损害不仅导致注意力缺陷,而且与PD的步态障碍及姿势不稳等运动机能障碍密切相关;基底节损害导致运动-认知信息整合能力受损。运动机能障碍和认知功能障碍相互影响与作用,共同加剧了PD患者跌倒的风险。一旦运动或认知功能任意一方受到损害,最终很可能出现运动和认知功能同时受损的情况,因此早期发现PD患者运动或认知功能受损,并给予及时的干预和跌倒风险评估具有重要的临床意义。
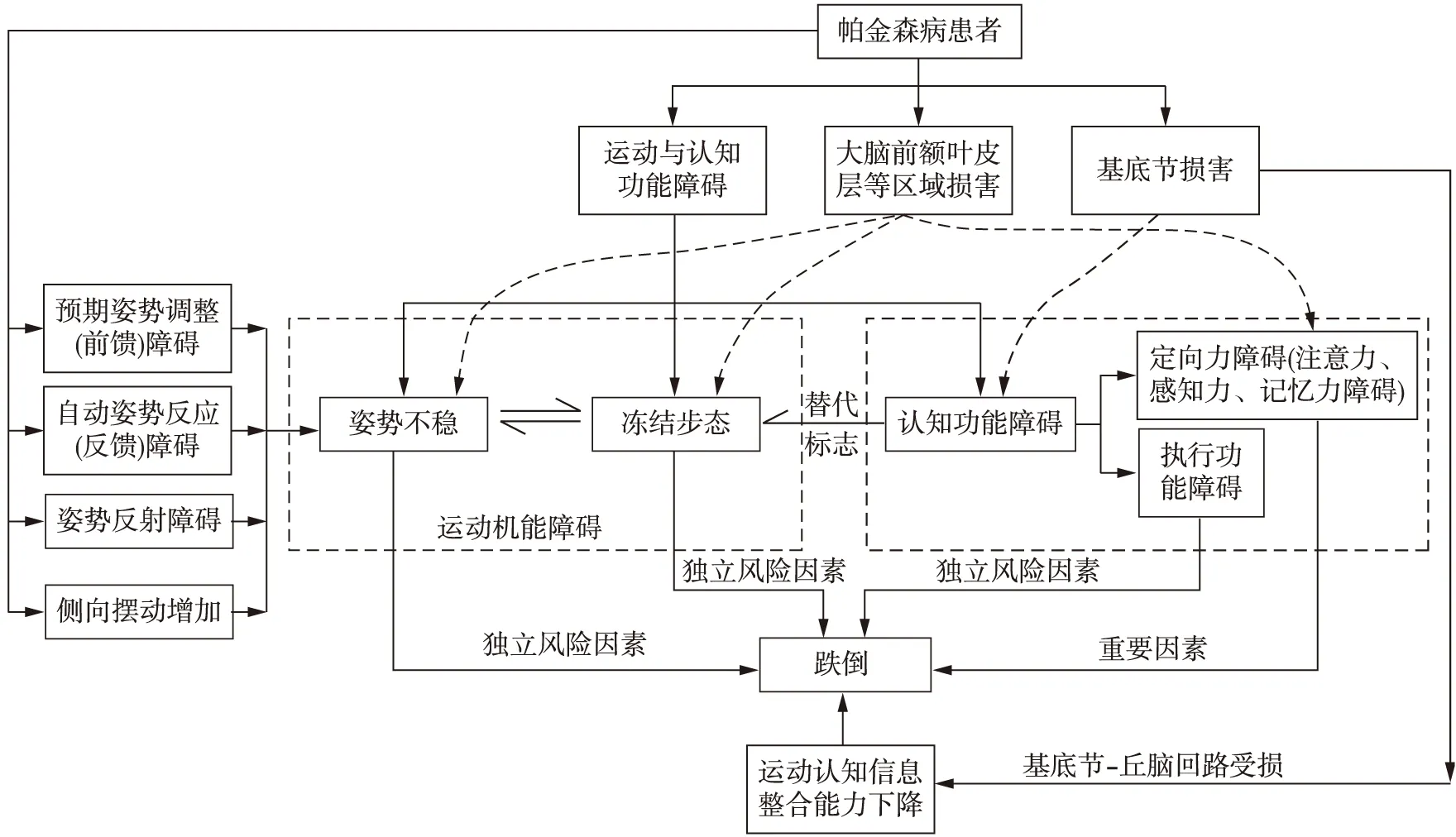
图1 帕金森病患者跌倒的运动-认知障碍相互作用模型Fig.1 The motor-cognitive impairment interaction model in falls of PD patients
