天津地区NIPT开展前2275例和NIPT开展后357例孕妇羊水染色体核型对比
2022-05-30龙英霞史云芳孟凡荣翟春雅王秋霞马艳红袁碧波李晓洲
龙英霞,史云芳,孟凡荣,翟春雅,李 娜,张 颖,王秋霞,马艳红,袁碧波,李晓洲
(天津医科大学总医院,天津市女性生殖健康与优生重点实验室,天津 300052)
我国是出生缺陷大国,产前筛查和产前诊断是降低新生儿出生缺陷的主要手段[1]。血清学筛查仍是我国大部分地区一线产前筛查方法,但阳性预测值低,假阳性率高[2-4]。目前产期诊断方法主要包括绒毛穿刺、羊膜腔穿刺和脐静脉穿刺[1],这些检查均属于有创操作,技术复杂,细胞培养周期长,同时会增加流产及宫内感染等风险。因此,需一种更准确、快速、无创、简便的筛查方法,减少不必要的产前诊断。无创产前检测(non-invasive prenatal testing,NIPT)是利用高通量测序技术检测母体血浆中游离的胎儿DNA,从而发现常见染色体非整倍体高风险胎儿。与血清学筛查相比,NIPT具有更高的灵敏度、特异度和准确性[5-6]。在发达国家,NIPT已成为产前筛查的首选方案[7-8],但其对产前诊断效能的影响鲜有报道。本研究通过分析NIPT开展前、后产前诊断资料,探讨NIPT在染色体核型分析中的应用价值,为NIPT作为一线筛查方法提供数据支持。
1 资料与方法
1.1 一般资料 选取NIPT开展前(2013年10月至2015年9月)、NIPT开展后(2017年10月至2019年9月)于天津医科大学总医院产前诊断中心行羊膜腔穿刺的孕妇(孕19~24周)。NIPT开展前,我院总分娩数9404例,其中2275例(24.18%)需行产前诊断;NIPT开展后,我院总分娩数8464例,其中357例(4.22%)需行产前诊断。羊水染色体检测孕周19~24周,有产前诊断指征的孕妇均进行遗传咨询,在知情选择的情况下,自愿签署知情同意书。
1.2 NIPT检测方法 抽取孕妇静脉血5mL,4℃条件下6h内提取血浆中胎儿游离DNA,采用Nextseq CN500基因检测仪以及染色体非整倍体(T21、T18、T13)基因测试试剂盒(北京贝瑞和康公司)进行全基因大规模平行测序。读取的序列数据通过生物信息软件分析,获得染色体数目评价结果。根据Z值进行结果判读,Z值参考范围-3~3。
1.3 染色体核型分析方法 孕妇在B超引导下,经腹羊膜腔穿刺,抽取羊水20mL,离心弃上清。将羊水细胞接种于无菌培养液,置于37℃、5%CO2培养箱培养7d,显微镜下观察细胞生长情况后更换培养液,37℃、5%CO2继续培养2~3d。收获3h前向培养基中加50μL/mL秋水仙素,按本室常规方法制片、G显带,染色体自动扫描分析系统下计数20个分裂相,选择2~5个分裂相进行染色体核型分析,如遇到嵌合体情况,则加数至50个分裂相。
1.4 结果判读 根据人类细胞遗传学国际命名体制(International System for Human Cytogenomic Nomenclature,ISCN)2020版的规范命名。
1.5 观察随访 对所有孕妇进行随访,追踪其妊娠结局:染色体异常终止妊娠者观察胎儿表型;染色体正常者于天津市妇幼系统及电话随访至产后1年。
1.6 统计学处理 采用SPSS 26.0统计学软件,计数资料用频数、率和构成比来表示。阳性预测值=真阳性/(真阳性+假阳性)。不同组别率的比较采用卡方检验或校正的卡方检验,P=0.05作为检验水准进行统计分析。
2 结 果
2.1 NIPT开展前后各产前诊断指征对染色体异常的预测效能 NIPT开展前,行产前诊断2275例(24.18%),共检出染色体异常73例,所有产前诊断指征对染色体异常的总效能为3.21%(73/2275)。各类产前诊断指征中,夫妇一方染色体异常的预测效能最高(72.73%),血清学筛查高风险和单纯高龄的阳性预测值分别为2.94%和2.56%,其余指征均未发现异常染色体。具体染色体异常检出情况见表1。

表1 NIPT开展前产前诊断指征对染色体异常的预测效能
NIPT开展后,行产前诊断357例(4.22%),共检出染色体异常140例,所有产前诊断指征的总效能为39.22%(140/357)。各类产前诊断指征中,NIPT高风险的阳性预测值为48.36%,仅次于夫妇一方染色体异常的阳性预测值(56.67%),血清学筛查高风险和超声软指标异常的阳性预测值分别为14.29%和11.76%,其余指征均未发现异常染色体。具体染色体异常检出情况见表2。NIPT开展后羊水染色体核型异常检出率为39.22%,显著高于开展前(3.21%),差异有统计学意义(P<0.001)。
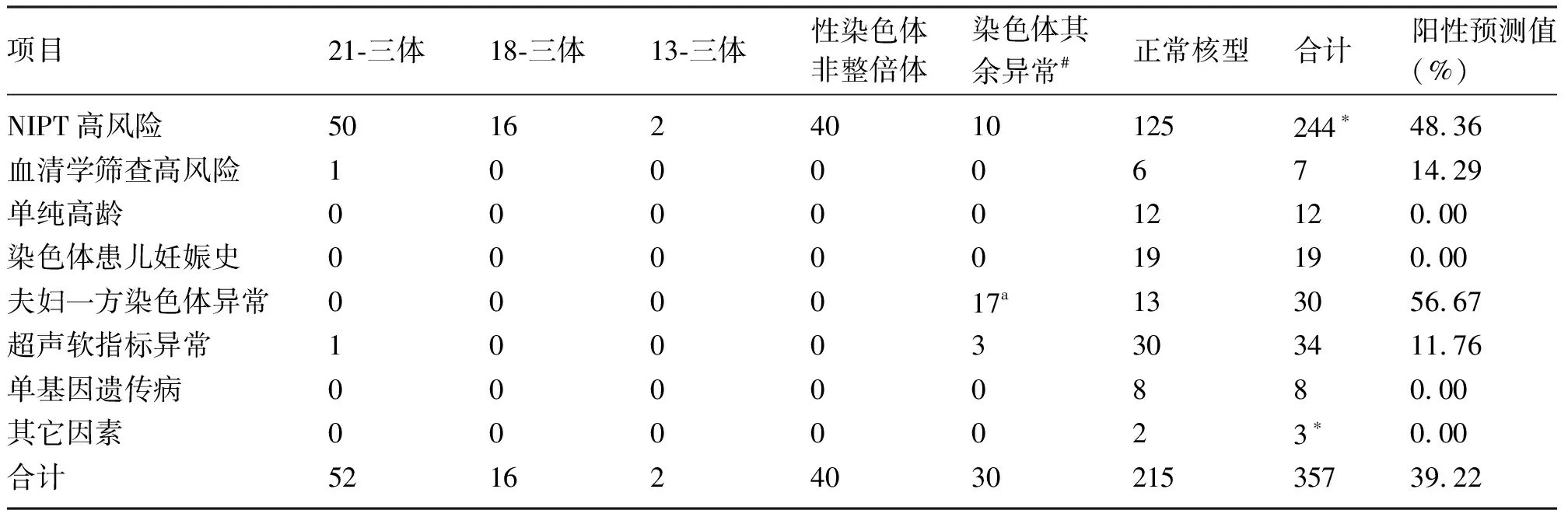
表2 NIPT开展后产前诊断指征对染色体异常的预测效能
*羊水细胞培养失败1例;a染色体异常遗传自亲代
2.2 NIPT开展前后产前诊断指征的构成 NIPT开展前2275例行羊膜腔穿刺病例中,血清学筛查高风险约占95.56%,其余产前诊断指征构成比由高到低依次为单纯高龄、染色体患儿妊娠史、夫妇一方染色体异常、超声软指标异常及其他因素(包括亲子鉴定、怀疑胎儿病毒感染等)。
NIPT开展后357例行侵入性产前诊断病例中,NIPT高风险约占68.35%,血清学筛查高风险占1.96%,仅高于因其他因素行羊膜腔穿刺的病例数;其余产前诊断指征构成比由高到低依次为超声软指标异常、夫妇一方染色体异常、染色体患儿妊娠史、单纯高龄、单基因病家族史。具体产前诊断指征分布见表3。

表3 NIPT开展前、后产前诊断指征的构成
2.3 随访结果 羊水染色体核型分析提示染色体数目异常和染色体非平衡结构重排的孕妇均终止妊娠,观察到胎儿表型与染色体异常相符;其它染色体平衡结构改变及阴性结果于天津市妇幼系统及电话随访至产后1年,未见异常表型及生长发育迟缓。
3 讨 论
我国出生缺陷发生率约为5.6%,其中最常见的因素是染色体异常[9-10]。染色体异常患儿的预后差,缺乏有效的治疗手段,给家庭及社会带来极大的经济负担和精神压力[11]。染色体核型分析是诊断染色体疾病的金标准,但我国是一个人口大国,产前诊断资源有限,难以满足临床需求。因此,高效、准确的筛查方法尤为重要。NIPT具有很高的灵敏度和特异性,正逐渐成为国外产前筛查的首选方法[12-13],其对产前诊断的效能影响也是临床关注的焦点。
血清学筛查作为我国一线筛查方案,以其作为产前诊断指征,阳性预测值仅3%~5%[2-4]。本中心数据显示,NIPT开展前以血清学筛查为产前诊断指征占95.56%,但阳性检出率仅为2.94%,大多数血清学筛查的孕妇被高风险,增加羊膜腔穿刺数量的同时降低了产前诊断的效能,与其他研究结果一致[14]。天津市政府在“国卫办妇幼发[2016]45号文件”基础上[15]提出NIPT慎用人群在充分告知并知情同意的前提下可自愿申请NIPT检测,NIPT高风险再进一步行产前诊断。因此,许多孕妇直接选择NIPT或二者联合筛查,因血清学高风险行产前诊断的占比大幅度下降,仅占1.96%。一些发达国家已将NIPT作为一线产前筛查方法,但在我国NIPT仍为二线产前筛查,原因在于价格昂贵。有研究指出,若将NIPT的价格降到60.50美元,其作为一线筛查的成本-收益会高于血清学筛查[16-18]。因此,2019年天津市政府将NIPT纳入惠民政策,免费为本市户籍孕产妇进行检测。
NIPT的开展不仅减少不必要的产前诊断,还能提高产前诊断的效能。国外一些研究发现,NIPT的应用使产前诊断数量下降约40%[14,19-20]。本研究数据显示,NIPT开展后产前诊断由24.18%(2275例)降至4.22%(357例),产前诊断数量下降了84.31%,高于既往的研究数据。但是目前国内外的研究并未提供NIPT在产前诊断中效能良好的证据。本研究中,NIPT开展后染色体核型分析的效能(39.22%)显著高于开展前(3.21%)。值得注意的是,本研究NIPT开展前后各产前诊断指征中夫妇一方染色异常孕妇的胎儿染色体异常检出率均最高,且胎儿染色体异常均为亲源性。NIPT只是筛查方法,不能代替产前诊断。对于夫妇一方染色体异常,应充分告知患者及家属相关风险,建议首选介入性产前诊断。本研究不足之处在于随访年限仅1年,只能观察到早期表现出来的异常表型和生长发育障碍,故后续研究应考虑增加随访时限。
综上所述,在产前遗传咨询中,必须强调NIPT仅是筛查手段,临床医生仍需根据孕妇具体情况提供适当选择,有针对性地建议哪些情况需要行产前诊断。本研究发现,天津地区扩大NIPT的应用范围在提高羊水染色体核型分析效能的同时减少了产前诊断的数量,尤其是因血清学高风险行产前诊断的孕妇数量明显下降。建议在政府主导及政策法规的支持下,经济发达的地区将NIPT作为血清学筛查临界风险、高龄、辅助生殖技术等慎用人群的一线筛查方法。
