不同胰岛素泵基础量分段法对2 型糖尿病患者血糖控制的优劣对比
2022-05-29袁志新罗菊红
袁志新,罗菊红
孝昌县第一人民医院内分泌科,湖北孝感 432900
2 型糖尿病是以血糖升高为主要特征且呈缓慢进展的终身代谢性疾病, 其发病和病情发展两个最重要的病因和推动力分别为胰岛素抵抗和胰岛β 细胞功能缺陷,其中胰岛β 细胞的功能会随着病程进展而不断下降, 同时持续高血糖所导致的糖脂毒性是引起和加重细胞功能损害的主要原因[1-2]。 对于糖尿病患者,若血糖水平无法得到及时有效地控制,会引发多个系统和脏器功能不全,包括心脑血管系统、眼、四肢、肾脏和神经等[3]。美国和英国的两项权威性研究均指出, 强化胰岛素治疗能够减缓糖尿病患者病情进展,能减少约50%的严重糖尿病肾病、糖尿病神经病变和糖尿病视网膜病变等并发症[4-5]。 胰岛素泵强化治疗是不同于常规2 型糖尿病阶梯式治疗的一种血糖控制方案, 也是最为核心的胰岛素强化治疗手段。 其通过对正胰岛素正常生理分泌模式进行模拟,可实现快速有效地降低24 h 血糖,同时还能减少多次胰岛素注射所带来的胰岛素过量或不足的问题,近年来在临床应用越来越多。采用胰岛素泵治疗时,基础量输入设定是重要环节,不同胰岛素泵分段方法可能会影响血糖控制效果[6]。 此外,胰岛素的用量和低血糖的发生也会一定程度上影响患者依从性,但临床医师在实际治疗中对其关注较少。该研究基于不同胰岛素泵基础量分段法对该院2017 年9月—2021 年4 月治疗的165 例2 型糖尿病患者血糖控制的优劣进行对比和分析, 从而为临床治疗方案的选择提供依据,现报道如下。
1 资料与方法
1.1 一般资料
选取在该院接受治疗的165 例2 型糖尿病患者作为研究对象进行研究, 按照随机性原则将其随机分为A 组、B 组和C 组,各55 例。 纳入标准:①符合2017 年版《中国2 型糖尿病防治指南》[7]中2 型糖尿病的诊断标准;②年龄>18 周岁;③体质指数(BMI)20~30 kg/m2;④住院期间的饮食、运动相对固定,均接受糖尿病健康教育。排除标准:①合并糖尿病酮症酸中毒、糖尿病高渗昏迷、急性感染等患者;②合并重要脏器存在严重功能障碍者; ③合并严重的呼吸系统、循环系统疾病者;④患有乙肝、HIV 等传染病者;⑤依从性差,不能配合医护人员进行治疗和护理者。A 组中男30 例,女25 例;年龄42~76 岁,平均(58.61±9.84)岁;病程9 个月~14 年,平均(5.73±1.29)年;BMI 20.3~28.0 kg/m2,平均BMI(25.25±1.98)kg/m2。 B组中男28 例,女27 例;年龄39~75 岁,平均(59.33±9.10)岁;病程7 个月~11 年,平均(5.87±1.62)年;BMI 20.5~28.3 kg/m2,平均BMI(25.4±1.92)kg/m2。 C组中男31 例,女24 例;年龄39~71 岁,平均(50.48±8.52)岁;病程11 个月~13 年,平均(5.71±1.33)年;BMI 19.5~27.8 kg/m2,平均BMI(25.82±1.84)kg/m2。3 组患者一般资料比较,差异无统计学意义(P>0.05),可进行比较。该研究通过医院伦理委员会审核。患者和家属均知情该研究方案,自愿参与,且签署知情同意书。
1.2 方法
胰岛素泵为美国Medronic Minimed712 型胰岛素泵,药物为门冬胰岛素注射液(诺和锐,国药准字J20050097;规格3 mL:300U)。
在患者腹壁脐周3 cm 位置处皮下埋置针头,参照胰岛素泵说明书进行具体操作。 3 组患者起始剂量均为0.5 U/(kg·d), 之后根据其实际血糖值进行剂量调整。基础量设置为每日胰岛素用量的50%,剩余的量按照20%:15%:15%的比例分别在三餐前追加应用。其中A 组采用3 段法,即分别在0:00-3:00、3:00-17:00、17:00-24:00 3 个时间段泵入,以每日基础量22.7 U 为例,3 个时间段的泵入剂量分别为0.8、1.0、0.9 U/h;B 组采用5 段法, 即分别在0:00-3:00、3:00-9:00、9:00-17:00、17:00-20:00、20:00-24:00共5 个时间段泵入, 以每日基础量25 U 为例,5 个时间段的泵入剂量分别为0.6、1.4、1.0、1.2、0.8 U/h;C 组则采用24 段法, 即分别在每个小时内泵入,剂量根据患者血糖值确定。 每组患者治疗前3 d 均进行血糖值检测(空腹血糖、餐后2 h 血糖和凌晨3:00血糖),治疗第4 天开始每隔1 d 测定一次。
1.3 观察指标
①检测并比较3 组患者治疗前后各个时间点的血糖值;②治疗后对各组患者进行随访,时间为3 个月,记录各组患者的日胰岛素使用量、血糖达标所需时间及低血糖发生情况,并进行比较。以空腹状态和三餐后2 h 时血糖值分别<7.0 mmol/L 和10.0 mmol/L,毛细血管血糖值≥3.9 mmol/L 为血糖达标标准。
1.4 统计方法
采用SPSS 23.0 统计学软件进行数据分析。 符合正态分布的计量资料以(±s)表示,差异比较以t检验,多组间比较以F检验;计数资料以频数及百分比(%)表示,组间差异比较以χ2检验,P<0.05 为差异有统计学意义。
2 结果
2.1 3 组患者治疗前后各时间点血糖值比较
治疗前3 组患者血糖值比较差异无统计学意义(P>0.05);治疗后相比治疗前的清晨空腹、餐后和凌晨3 点血糖值均显著降低,差异有统计学意义(P<0.05),但3 组间血糖值比较差异均无统计学意义(P>0.05)。见表1。
表1 3 组患者治疗前后各时间点血糖值比较[(±s),mmol/L]
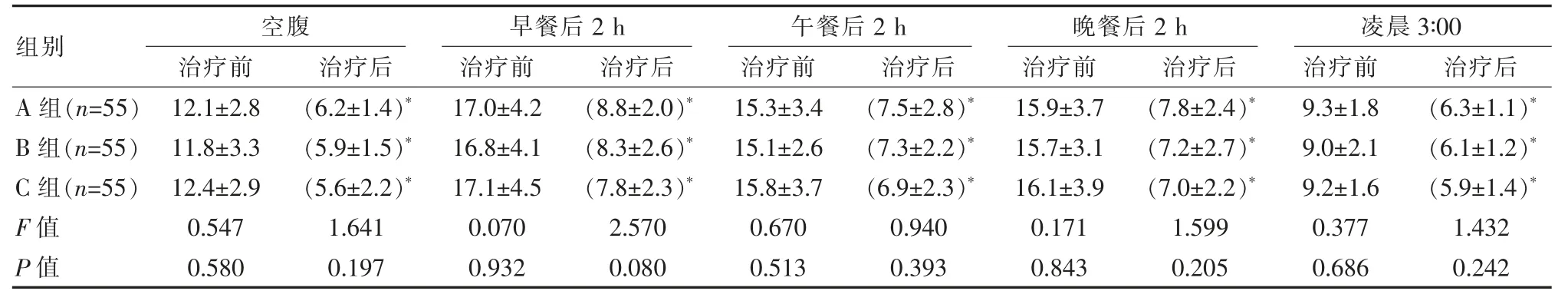
表1 3 组患者治疗前后各时间点血糖值比较[(±s),mmol/L]
注:与同组治疗前比较,*P<0.05
?
2.2 3 组患者血糖值达标时间、胰岛素用量比较
3 组患者的血糖值达标时间和胰岛素用量差异有统计学意义(P<0.05);其中B 组和C 组血糖值达标时间和胰岛素用量均明显短于和少于A 组,C 组血糖值达标时间和胰岛素用量也明显短于和少于B组,差异有统计学意义(P<0.05)。 见表2。
表2 3 组患者血糖值达标时间和每日胰岛素应用总量比较(±s)

表2 3 组患者血糖值达标时间和每日胰岛素应用总量比较(±s)
注:与A 比较,*P<0.05;与B 组比较,#P<0.05
?
2.3 3 组患者低血糖发生情况比较
A 组9 例发生低血糖, 发生率为16.4%;B 组例4 低血糖,发生率为7.3%;C 组1 例低血糖,发生率为1.8%,3 组比较差异有统计学意义 (χ2=6.820,P=0.033);其中C 组低血糖发生率明显低于A 组,差异有统计学意义(χ2=5.390,P=0.020);A 组和B 组之间比较, 及B 组和C 组之间比较差异无统计学意义(P>0.05)。
3 讨论
2 型糖尿病(T2DM)最主要的两个生理病理基础分别为胰岛素抵抗的胰岛β 细胞功能缺陷,是T2DM 发病发展的中心环节, 而长期存在的高血糖毒性会加重胰岛β 细胞的功能缺陷。相关研究指出,胰岛β 细胞功能缺陷在糖尿病(DM)早期是可逆的,尽早给予胰岛素强化治疗不仅能快速降低血糖,还能减轻长期高血糖水平对胰岛β 细胞产生的毒性作用,有利于延缓胰岛β 细胞功能缺陷的进一步发展,从而延缓病情的发展[8-9]。
胰岛素泵强化治疗是通过模拟生长生理性胰岛素分泌模式来达到迅速且良好控制血糖值的目的[10]。自国外学者1997 年时首次提出用胰岛素泵强化治疗T2DM 胰岛素依赖型, 很多新诊断患者获得了很大益处,通过短期内的胰岛素泵强化治疗,患者血糖水平得到控制, 高糖毒性的解除也使胰岛β 功能得到了改善[11]。 目前认为,胰岛素泵持续皮下输注胰岛素是最佳的T2DM 胰岛素强化治疗手段, 能在短时间内控制患者24 h 血糖值在良好且平稳的状态,改善残存胰岛β 细胞功能。 该治疗方式提供基础量和大剂量胰岛素不仅能保证肝糖原的持续输出, 以满足外周组织的基础糖利用, 还能补充因进食引起的胰岛功能代偿不足而造成的胰岛素缺乏, 从而使患者全天24 h 的血糖值都被控制在一个稳定的范围内。而且在短期治疗使血糖达标后,其还具有长期控制血糖的效果[12]。
在具体应用胰岛素泵治疗时, 其所具有的分段泵入功能可实现对不同时间段进行不同胰岛素用量。 合理设置基础量对缩短血糖控制时间和降低低血糖等不良事件发生率有重要意义。 目前临床采用的基础量分段法有3 段法、5 段法、6 段法、24 段法、48 段法等,但分段越多,所需设置的胰岛素泵参数也越复杂,影响患者依从性。因此该研究主要对3 段法、5 段法和24 段法的血糖控制整体效果进行对比分析,结果显示,采用不同基础量分段法治疗的T2DM患者,其治疗后的空腹、餐后和夜间多个时间点血糖值较治疗前均明显降低,而各组治疗后的5 个时间点血糖值比较差异无统计学意义(P>0.05),说明3种不同基础量分段法都有效降低血糖值; 比较3 组患者的血糖值达标时间和胰岛素用量显示,3 组之间差异有统计学意义(P<0.05)。 其中24 段法的血糖值达标时间为(2.7±1.8)d,明显短于5 段法的(3.6±1.1)d和3 段法的(5.3±1.5)d;胰岛素用量为(36.15±4.10)U/d,也明显少于5 段法的 (41.84±4.52)U/d 和3 段法的(44.28±5.81)U/d(P<0.05),5 段法与3 段法的胰岛素用量和血糖达标时间比较差异有统计学意义(P<0.05),说明24 段法相比较而言在缩短血糖达标时间和减少胰岛素用量方面有明显优势, 与相关学者研究得到的研究结论一致[13-15]。同时比较3 组低血糖发生率显示,24 段法相比3 段法(1.8% vs 16.4%)低血糖发生率明显降低,与5 段法比较(1.8%vs 7.3%)差异无统计学意义(P>0.05),提示24 段法还能进一步降低低血糖的发生。 曾飞等[16]对120 例2 型糖尿病患者进行研究,所有患者均给予胰岛素泵治疗,将其随机分为分3 个时段泵入的A 组,分5 个时段泵入的B 组和分24 个时段泵入的C 组,比较3 组患者低血糖率显示,A 组为20.0%,B 组为5.0%,C 组为2.50%,B组和C 组相比A 组明显降低,B、C 两组比较差异无统计学意义(P>0.05)。 该研究3 组低血糖率比较结果与其一致。 24 段基础量设置法的胰岛素输入更符合人体正常生理胰岛素脉冲式分泌模式, 根据患者病情和生活、饮食、运动等习惯进行胰岛素剂量的调整,使得该种分段法对血糖值的控制更为精细,从而能以最小剂量的胰岛素用量达到快速有效控制血糖值的效果,即降糖效率大幅提升,同时其还有利于保持24 h 血糖值稳定,减少低血糖的发生[17-18]。但同时24 段分量法的实际操作也更为繁琐,不利于患者和家属掌握,在实际应用时可能有一定局限性。
综上所述,3 段、5 段和24 段3 种不同胰岛素泵基础量分段法对2 型糖尿病患者血糖控制效果相当,但在胰岛素应用剂量、血糖控制至标注那范围所需时间及低血糖发生率这3 个方面有明显不同,其中24 段法相比较而言的效果最优, 但其设置方法繁琐,因此治疗时可根据患者情况进行个体化给药。该研究的不足在于样本量较少, 而且未将并发症考虑在其中,在今后的研究中需要进一步扩大样本量,并对患者并发症进行细化分类,在进一步明确不同基础量分段法控制血糖值效果的基础上,深层次分析其对T2DM 并发症的影响,从而真正实现个体化治疗。
