Kounis综合征患者2例病例报道及文献回顾
2022-05-16陈盼盼张田军李显庭
陈盼盼, 刘 芳, 张田军, 李显庭
Kounis综合征属于一种比较罕见的急性冠状动脉综合征(ACS),由过敏反应释放炎症因子导致冠状动脉痉挛引起的,伴或不伴有动脉粥样硬化斑块侵蚀或破裂。该病进展快,病情凶险,目前存在临床诊断率低,无确切治疗指南及大样本病例分析等问题,现将2例Kounis综合征患者抢救经验及该病的文献回顾做一概述,与君共勉。
1 病例简介
1.1病例1介绍
1.1.1 一般资料 患者,男,61岁,于2021年2月20日 17:10入院,主因进食2只炸蚂蚱后全身皮肤瘙痒,头、面及颈部皮肤潮红伴大汗、胸闷、咽部紧缩感来诊。既往颈动脉硬化伴狭窄二年余,否认高血压、糖尿病等慢性病史,吸烟40年(10支/d)。入院查体:血压(BP)70/40 mm Hg,呼吸(R)20次/min,心率(HR) 96次/min,体温(T)35.6 ℃。神清、精神弱,皮肤潮红、多汗;双肺听诊无明显干湿性啰音,心律齐,腹软,无压痛,双下肢无水肿。
1.1.2 治疗 入院后首次心电图示:Ⅱ、Ⅲ、AVF导联抬高,AVL导联压低0.1 mV(见图1A)。立即予吸氧、心电监护,开放2条静脉通路,0.9%NaCl 1000 mL/h静脉点滴快速补液,地塞米松10 mg入壶,肾上腺素0.4 mg和非那根10 mg肌肉注射,经过13 min抢救后血压回升至90/60 mm Hg。
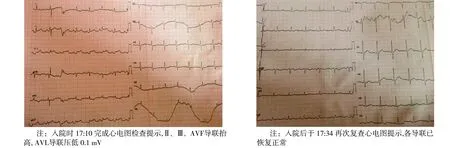
图1A 病例1患者入院首次心电图 图1B 病例1患者再次复查心电图
1.1.3 辅助检查 血气分析示:pH 7.411, PaO245.0 mm Hg, PaCO235.4 mm Hg;血生化:血 Na+140 mmol/L, 血K+3.10 mmol/L,血Lac 3.0 mmol/L。于入院24 min后再次复查心电图,Ⅱ、Ⅲ、AVF、AVL各导联恢复至基线水平,心电图已表现为正常心电图(见图1B)。实验室回报:血常规、肝肾功能、心肌酶谱、心梗五项[心肌肌钙蛋白I(cTnI)、肌酸激酶同工酶(CK-MB)、肌红蛋白(Myo)、N端-B型钠尿肽前体(NT-proBNP)及D-二聚体(D-dimer)]均未见明显异常。为进一步诊治该患者最终收入CCU。但收入院后多次复查心电图、心肌酶及心肌梗死三项均无异常变化,患者最终于住院第3天出院返家;回家后口服拜阿司匹林100 mg(1次/d)、阿托伐他汀20 mg(1次/d),酒石酸美托洛尔12.5 mg(2次/d)。随访8个月余一切正常,未曾出现心绞痛相关症状。
1.2病例2介绍
1.2.1 一般资料 患者,男,55岁,2021年8月11日 9:20入院,于田间劳作时被蜂蜇伤头部0.5 h入院。查体:T 35.2 ℃, BP 40/?mm Hg,P 88次/min,R 20次/min。意识模糊,问话不语,全身皮肤潮红、大汗;心肺查体无明显异常,双下肢无水肿。既往肺气肿病史5年,吸烟史二十余年(10支/d)。
1.2.2 治疗方法
120转运途中已予心电监护、吸氧、开放静脉通路,并先后给予地塞米松磷酸钠10 mg(入壶)、非那根25 mg和肾上腺素0.5 mg(肌注)。
患者入抢救室后突发抽搐,心电监护及心电图示室颤(见图2A),颈动脉搏动消失。立即予胸外心脏按压、简易呼吸器辅助通气,以及给予非同步200 J电除颤、气管插管,3 min后心电监护仍为室颤再次予非同步双向波200 J电除颤,2 min后仍为室颤,再次予电除颤1次,期间给予肾上腺素1 mg静推、胺碘酮300 mg静推,患者最终于心肺复苏(CPR)后13 min恢复自主心律及颈动脉搏动,BP升至90/60 mm Hg,HR 110次/min;予有创呼吸机辅助通气,患者再次出现躁动、间断抽搐;予丙泊酚、咪达唑仑适量镇静,同时予20%甘露醇125 mL脱水降颅压、奥美拉唑40 mg静脉滴注抑酸、吸痰、大量补液、补钾等对症治疗。气管插管术后,该患者 4 h后复查心电图各导联ST-T均已恢复正常(见图2B)。
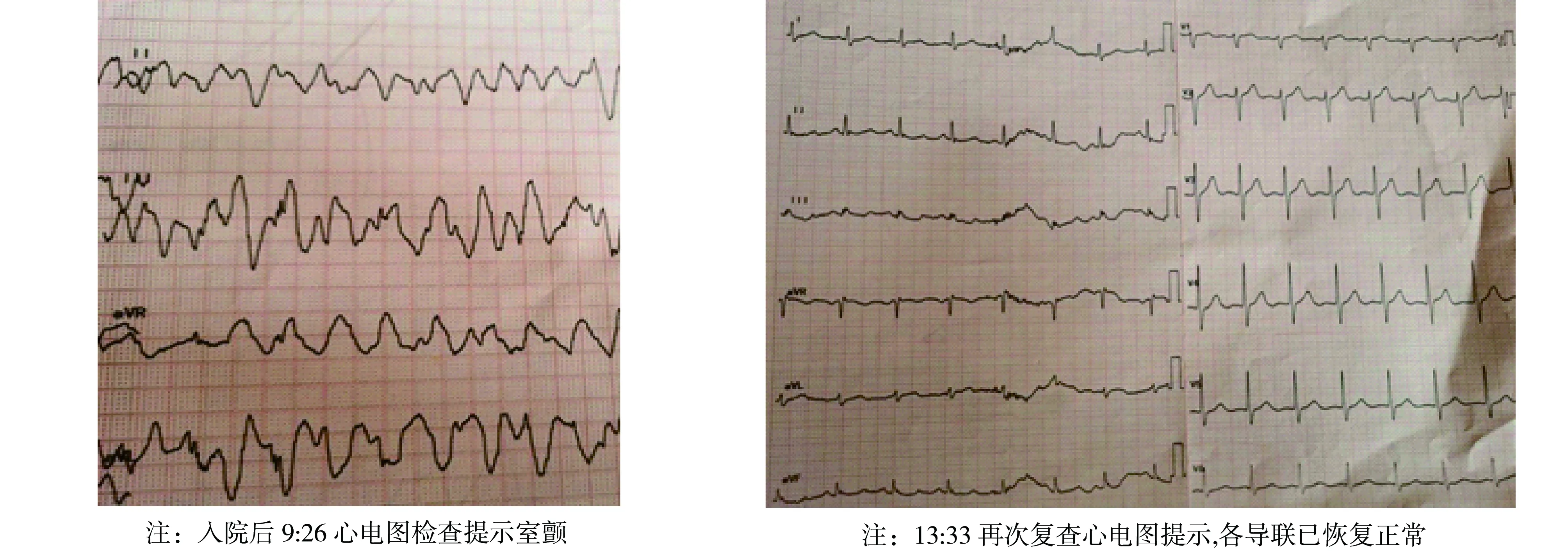
图2A 病例2患者入院首次心电图 图2B 病例2患者室颤后4 h复查心电图
1.3辅助检查 急查血气分析(有创通气条件下)示:pH 7.260, PaCO227.8 mm Hg,PaO2133.6 mm Hg,血Lac 12.3 mmol/L; 急查血常规: WBC 22.84×109/L,NEUT 12.24×109/L,RBC 152 g/L, PLT 262×109/L; 血生化检查: 血K+2.68 mmol/L, 血Ca2+2.13 mmol/L,CK-MB 47 U/L,乳酸脱氧酶(LDH)309 U/L, 谷草转氨酶(AST)44.7 U/L。心梗五项:cTnI 0.066 ng/mL、CK-MB 17.0 ng/mL、Myo>900 ng/mL、NT-proBNP 434 ng/mL、D-dimer 3410.0 ng/mL。
1.4诊断 ①过敏性休克合并室颤;②心脏停搏CPR后;③气管插管术后。
患者最终于CPR后23 h成功拔除气管插管。胸CT示:混合型肺气肿;左胸第2~6多根肋骨骨折。予胸带固定,除主诉仍有胸痛外,无其他不适,2 d后行急诊床旁心脏超声提示,各室壁运动良好,二尖瓣轻度反流。患者最终于留观第5天出院,随访2个月未曾出现心绞痛不适症状。
2 病例分析与文献回顾
过敏性休克在急诊日常工作中属于比较常见的急危重症,掌握其基本救治原则是急诊科一线医师必备的专业能力。以上2个病例不只是过敏性休克,还有其共同的特点,即诱发了ACS的临床表现,这种由过敏反应诱发ACS的情况称之为Kounis综合征。
典型病例首次报道于上世纪50年代,并于1991年被Nicholas G. Kounis命名为Kounis综合征[1]。目前国内外关于此病研究文献主要以个案报道和综述为主,现结合这2个病例,就其流行病学、发病机制、诊断与治疗方面概述如下。
2.1Kounis综合征的流行病学调查 Kounis综合征可发生在几乎任何年龄段(2~90岁)及不同种族、地域[2],随着1991年该病被命名“Kounis综合征”以来,病例报道逐年增多,但基本都以单个或多个病例报道为主,因此,对于该病尚缺乏其患病率和确切发病率的大型前瞻性研究[3]。迄今为止,在一项前瞻性研究中,对某医院急诊科1年内所有就诊人员进行调查,发现共有793例过敏患者,其中确诊Kounis综合征的例数有27例,因此得出了Kounis综合征在过敏患者中发病率为3.4%(27/793)。此外,土耳其伊斯坦布尔一家三级医院对其3年间(2006~2009年)共3876例怀疑急性心肌梗死而接受紧急冠状动脉造影的患者进行调查,发现其中有8例患者最终被诊断为Kounis综合征。因此,有报道[4]指出,在接受心脏导管检查的患者中Kounis综合征的患病率约为0.002%。Helbling等[5]对瑞士伯尔尼某区域约94万居民进行了3年的调查,发现在7739例过敏患者中疑似Kounis综合征的发病例数为215例,因此推断在当地人群众中Kounis综合征的年度发病例数大概为每10万人中可出现7.9~9.6例。Cha 等[6]在急诊科首次使用超声心动图发现,在300例过敏反应患者中,7.3%的患者存在心肌损伤,由此可见,该病临床诊断上很容易被忽略。
2.2Kounis综合征的临床表现及发病诱因
Kounis综合征临床表现为过敏反应(头痛、不适、恶心、瘙痒、呕吐、气喘、皮疹、低血压、出汗)和急性心血管症状(急性胸痛、呼吸困难、胸部不适、心悸、心动过速和体征或心动过缓,甚至呼吸、心脏骤停。该病心电图的征象是ST段抬高或压低,T波平和(或)倒置,快速或缓慢的恶性心律失常[3]。
本文报道2个病例均是由过敏反应诱发的心脏症状,病例2的过敏性休克可能由于种种原因没有及时得到纠正而出现了室颤。所以,该病的早期识别,及时把握抢救时机,可以有效地改善该病预后。实验室检查常可以有血白细胞计数、嗜酸性粒细胞增多及心肌酶升高等情况。另外,根据冠状动脉造影的结果,Kounis综合征可以分为以下三个类型[2]: Ⅰ型为冠状动脉无明显狭窄,由于炎症因子引起冠状动脉痉挛,导致心肌缺血;Ⅱ型为患者有冠状动脉狭窄史,炎症因子引起冠状动脉痉挛,并伴有动脉粥样硬化斑块侵蚀或破裂,导致冠状动脉闭塞;Ⅲ型为冠状动脉支架植入术后状态,但由于炎症因素导致支架内血栓形成。本文报道的2例经过早期积极抢救均脱离生命危险,临床随访均未再出现心血管相关症状,因此并未对其进行心脏造影检查,因此具体属于Kounis综合征哪种分型尚不清楚,只能根据病史和现有症状推测其属于Ⅰ型或者Ⅱ型Kounis综合征。
引起Kounis综合征的常见过敏原文献报道有:药物类(如抗生素、非甾体抗炎药、化疗药物、解痉药等),昆虫叮咬(如蜜蜂、红蚁及蜘蛛等),食品类(如变质生鱼类、蚕蛹甚至芒果及蘑菇等[7-9]),其中抗生素(27.4%)和昆虫叮咬(23.4%)是最常见的诱因[10]。本文2例病例报道的蚂蚱及蜂均属于昆虫,只是接触路径不同,一个经消化道吸收过敏原,另一个经皮肤接触过敏原。而进食炸蚂蚱引起Kounis综合征则尚未见有关报道,可能因为将蚂蚱作为食品的国家有很强的地域性,多以我国及东南亚国家为主,尚不属于日常接触食品,所以相关报道鲜为人知。
2.3Kounis综合征的发病机制 关于Kounis综合征发病机制,人们普遍认为,过敏性休克中诱发ACS的主要原因是由于全身血管舒张引起的冠状动脉低灌注,以及血管通透性增加引起的容量损失。而相关学术研究则指出,Kounis综合征发生的主要病理生理机制是由于肥大细胞脱颗粒和超敏反应中释放的炎症介质(如组胺、血小板活化因子、花生四烯酸及中性蛋白酶等)增加而引起心外膜冠状动脉血管痉挛所致[11]。Felix等[12]对豚鼠实验表明,用卵清蛋白致敏豚鼠过敏反应模型,在给予卵清蛋白后3 min内发生了以下心脏事件:①心输出量减少90%; ②左室舒张末期压显著升高(35%),提示泵衰竭; ③动脉血压明显升高(35%),4 min后开始稳定下降; ④同时出现的心电图改变提示急性心肌缺血。Tamogi等[13]报道了实验狗接受造影剂静脉注射后出现ST段压低,继而发生室颤,经过短暂CPR后实验狗恢复了自主心律。以上实验均表明心脏,尤其是冠状动脉可以成为过敏性炎症介质的主要靶点,过敏反应可直接引起冠状动脉损伤,进而升高心肌肌钙蛋白和肥大细胞胰蛋白酶水平,各种炎症介质尤其肥大细胞胰蛋白酶可直接导致心肌损害和心室功能障碍[14]。
2.4Kounis综合征的治疗概况
Kounis综合征的治疗是非常有挑战性的,而且尚缺乏这方面疾病的治疗指南,治疗方面的经验大多来自病例报道。首先,对于过敏性休克,肾上腺素无疑是首选药物,其能激动α、β1和β2受体,使血管收缩,血压增高,兴奋心肌,增强心肌收缩力,增加心排血量,松弛支气管平滑肌,改善呼吸困难等。而对于Kounis综合征,这一过敏反应同时合并ACS的特殊类型,有学者[3]提出了肾上腺素可能会增加心肌耗氧量,增加冠状动脉痉挛的可能性,但本文报道认为,无论患者有无ACS的表现,当出现了过敏性休克这一极端危及生命的情况,肾上腺素仍为首选。这2例病例中,病例1应用肾上腺素后休克症状很快缓解,心电图也恢复了正常;但病例2应用肾上腺素后却出现了室颤,而室颤的出现是否与应用肾上腺素直接相关,希望未来能有关于这方面问题的实验研究成果。另外,对于Kounis综合征患者,吗啡、可待因等缓解急性胸痛的阿片类药物应慎用,因为该类药物会引起大量肥大细胞脱颗粒,加重过敏反应。
总之,对于Kounis综合征治疗方面除了需要及早控制炎症介质引起的全身过敏反应外,还要同时兼顾其诱发的心血管病变,尤其是当出现心电图动态演变时,更应及时提高警惕,预防恶性心脏事件的发生。在治疗药物上,除了抗过敏药物(如非那根或苯海拉明、肾上腺素、地塞米松)早期应用外,对没有出现休克的过敏患者虽有学者[3]指出可以尝试给予硝酸甘油或钙通道阻滞剂等,但因为这些药物可能会诱发低血压性休克,因此,在实际临床应用中应慎之又慎。另一方面,如果已经出现了休克,组织脏器面临低灌注缺血、缺氧的情况,则一定要注意及早液体复苏,因为往往随着过敏性休克的纠正,心血管症状可能会逐步缓解。一旦出现没有及早纠正休克引发室颤等恶性心律失常的情况,立即给予CPR、气管插管成为最后挽救生命的利器,在有条件的医疗结构应积极对该类患者进行冠状动脉造影,及早发现心脏冠状动脉病变情况,必要时采取手术等干预措施。
Kounis综合征是由于过敏反应释放炎症因子,引起冠状动脉痉挛所致,是一种特殊情况下诱发的ACS。本文报道的2例病例均是由昆虫引起全身过敏反应,继而引起心血管临床表现,包括ACS甚至恶性心律失常、室颤等危及生命的情况。该病进展快,病情凶险,且临床认识不足,诊断率较低。因此,作为急诊一线医生应提高对Kounis综合征的认识,提高诊断率,及早对该类患者进行妥善救治,或许可降低过敏性休克病死率。
