影响剖宫产术后子宫瘢痕妊娠妇女子宫切除方案的相关因素分析
2022-05-05汪玲玲赵洪涛
汪玲玲 赵洪涛
(遂平县人民医院产科,河南 驻马店 463100)
剖宫产术后子宫瘢痕妊娠(Cesarean scar pregnancy,CSP)是一种临床上比较特殊的异位妊娠种类,并且是剖宫产手术患者术后的并发症之一,发生率较高,CSP也指有剖宫产手术史的妇女患者再次妊娠时机体中的胚胎着床会留在原来的剖宫产手术瘢痕位置的肌层里面,从而大大增加了向瘢痕组织侵袭的机会和可能性,因此发生率较高。近年来,剖宫产手术在临床上开展越来越广泛,CSP的发生率呈逐年升高的趋势[1],如果不进行及时的诊治,CSP很可能继发凶险性前置胎盘,严重时甚至可能发生子宫大出血,进而威胁到患者的生命安全。目前CSP的治疗主要秉承着及时终止妊娠的原则,从而降低发生严重并发症的可能性,同时也尽可能保留妇女患者的生育功能,因此手术治疗的难度较大。手术治疗目前仍然是治疗CSP疾病的首选和主要治疗方法,具体治疗方案众多,包括清宫手术、子宫动脉栓塞术(UAE)、子宫病灶切除术、子宫切除术等,视患者的具体病情、临床医生的经验及技术而定,通常首选清宫手术和UAE[2],子宫病灶切除术与子宫切除术因创伤大,常作为CSP的补救治疗方案[3]。本研究回顾性分析了CSP患者的临床资料,重点分析本中心选择这两种子宫切除方案可能受到的影响因素,从而能够为临床治疗提供一定的参考依据,现报告如下。
1 资料与方法
1.1 一般资料:选取2017年1月至2019年2月我院接收治疗的采用开腹子宫病灶切除术或子宫切除术62例CSP患者,其中43例行开腹子宫病灶切除术,归为A组,19例行开腹子宫切除术,归为B组。所有患者均有明确的停经史,妇科体检、经阴道彩色多普勒超声、血人绒毛膜促性腺激素(hCG)等确诊为CSP,且临床资料完整可靠。
1.2 具体实施方法:所有患者及家属均对手术方案知情同意,简要操作如下:A组:子宫病灶切除术包括取子宫切开和妊娠物病灶切除术,首先将膀胱分离出来,下推至子宫颈外口水平,在子宫前峡部找出妊娠包块,沿着其边缘横行切开子宫肌层,清除妊娠包块,最后采用间断单层缝合法缝合子宫切口。B组:子宫切除术主要应用于病情危急的患者,根据患者的病情和意愿决定切除范围,即进行子宫全切或者次全切除术。记录所有患者的年龄、孕次、剖宫产次数、发病距离末次剖宫产术时间、确诊CSP时的停经时间、血β-hCG水平、胎囊直径、瘢痕厚度、有无胎心搏动、是否为持续性CSP等基线资料,手术时间、术中出血量、术前和术后出血量、围手术期有无输血、有无发生子宫大出血、子宫穿孔及总住院时间等围手术期资料。持续性CSP是指术前曾接受过前期失败的治疗,如果患者接受其他治疗方案后24h内改行病灶切除术或子宫切除术,则不认为是持续性CSP。
1.3 统计学处理:运用SPSS 19.0统计软件进行分析和计算,计量资料采用t检验计数资料采用卡方检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组剖宫产术后子宫瘢痕妊娠患者的基线资料比较:A组患者的年龄值、确诊CSP时的停经时间值、胎囊直径值、持续性CSP的发生率均显著低于B组(P<0.05)。A组共有21例持续性CSP,均在术前患者曾行清宫术,其中有6例患者清宫失败后行宫腔镜清除病灶,但仍发现有胎囊残留,2例患者诊断CSP后首先采用甲氨蝶呤子宫动脉灌注治疗。B组共有16例持续性CSP,其中15例在术前曾行清宫术,1例行甲氨蝶呤子宫动脉灌注治疗,其余3例患者在综合评估病情后直接行子宫切除术,详见表1。
表1 两组剖宫产术后子宫瘢痕妊娠患者的基线资料比较(±s)

表1 两组剖宫产术后子宫瘢痕妊娠患者的基线资料比较(±s)
组别 年龄(岁) 孕次 剖宫产次 发病距离末次剖宫产术时间(年)A组(n=43)32.2±5.2 3.5±0.8 1.3±0.5 5.9±1.6 B组(n=19)35.3±6.3 3.9±1.1 1.5±0.6 6.5±2.2 t/2值 2.027 1.612 1.365 1.209 P值 0.047 0.112 0.177 0.231确诊CSP时的停经时间(d)67.2±9.1 82.8±7.2 6.605<0.001 β-hCG(U/L)23963.6±12606.7 28983.2±9668.8 1.544 0.128胎囊直径(cm)持续性CSP[n(%)]6.8±2.3 2.0±0.6 26(60.5) 21(48.8)8.9±3.3 2.3±0.8 15(78.9) 16(84.2)2.887 1.634 2.010 6.852 0.005 0.107 0.156 0.009瘢痕肌层厚度(mm)无胎心搏动[n(%)]
2.2 两组围手术期资料比较:A组的手术时间、术中出血量、术前和术后出血量、围手术期输血率、子宫大出血、严重并发症发生率、总住院时间均显著低于B组(P<0.05)。并发症方面,A组共发生3例严重并发症,包括2例盆腔严重感染,1例失血性休克合并弥漫性血管内凝血(DIC);B组共发生6例严重并发症,包括3例失血性休克合并DIC,2例盆腔严重感染,1例子宫巨大血肿(直径5.6cm),经过保守治疗后均好转,详见表2。
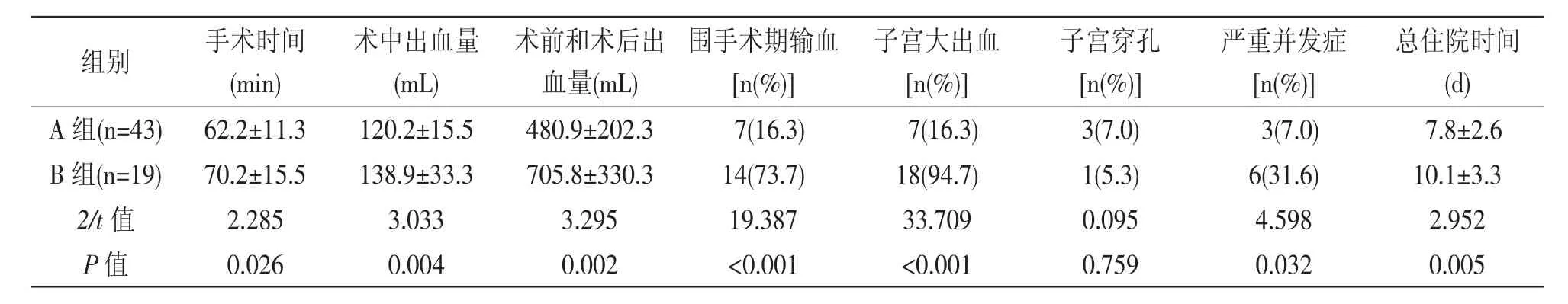
表2 两组围手术期资料比较 [n(%)]
3 讨论
本研究回顾性分析了行开腹子宫病灶清除术和子宫切除术两种手术的CSP患者的临床资料,结果表明A组的年龄、确诊CSP时的停经时间、手术时的孕周、胎囊直径、持续性CSP的发生率均显著低于B组,提示年龄、孕周、胎囊直径和既往治疗方案可能影响了手术方案的选择。通常情况下,孕周为5~8周、胎囊直径不足3.0cm的CSP患者行经阴道手术的成功率较高,孕周、胎囊越大,手术失败率越高[4-5]。本研究中,行开腹子宫病灶清除术、子宫切除术的患者孕周多在9~10周、12周以上,提示孕周越大,手术切除的范围和创伤也越大,这可能是由于CSP是病理性胎盘的早期表现之一,随着孕周的增大,患者发生胎盘植入、粘连、穿透性胎盘等的风行越高,故尽早终止妊娠是CSP的治疗原则。此外,孕周越大的患者发生大出血的风险越高。国内最新的指南也提出清宫术适合于孕周不足8周的CSP患者,对于超过8周者需做好大出血的治疗准备。因此,对于孕周超过10周的患者,笔者推荐考虑采用更加安全的腹部手术来终止妊娠,此时盲目进行经阴道手术,发生CSP紧急状态的风险过高。除了孕周外,胎囊直径同样是影响手术方式选择的因素,目前认为对于3cm以下孕囊,通过传统清宫术或宫腔镜手术等经阴道手术的疗效较为确切,但对于3~5cm的孕囊,术后容易残留妊娠物。本研究中,A组的孕囊平均直径为(6.8±2.3)cm,近一半的患者为持续性CSP,因前期治疗失败导致妊娠物的残留,B组的孕囊平均直径接近9cm,明显高于A组,提示孕囊越大,治疗难度更大,更需要切除子宫。除了经阴道清除更困难外,孕囊较大者行经阴道手术发生大出血的风险也越高。
本研究既往治疗方案同样能影响手术方式的选择,两组患者中持续性CSP的发生率均较高,以往文献报道CSP患者行清宫术或甲氨蝶呤灌注治疗失败率高达25%~30%,发生持续性CSP。本研究共有39例患者为持续性CSP,其中绝大部分在前期行清宫术失败,部分患者联合行UAE、甲氨蝶呤、宫腔镜手术等,经阴道手术仍然均失败,且有25例患者在刮宫过程中发生大出血,紧急行经腹病灶清除术或子宫切除术,可见持续性CSP患者的治疗是临床的难点。本研究结果表明A组的手术时间、术中出血量、术前和术后出血量、围手术期输血率、子宫大出血、严重并发症发生率、总住院时间均显著低于B组,提示病灶切除术的创伤更小,这与孕周较小、孕囊较小、病情较轻等有关,笔者认为病灶切除术可作为年龄较轻、孕周为9~10周、孕囊直径为6~9cm的CSP患者的首选治疗方法,对于孕周>12周、血流动力学不稳的持续性CSP患者,应考虑采用子宫切除术来进行替代,避免子宫穿孔、大出血的发生。
