肺部12分区超声评分法在新生儿呼吸窘迫综合征中的应用价值
2022-04-28王卫卫张红伟崔清洋石计朋孙亚洲唐成和
王卫卫,张红伟,崔清洋,孔 岩,石计朋,孙亚洲,唐成和
(1.新乡医学院第一附属医院新生儿科,河南 卫辉 453100;2.新乡医学院第一附属医院麻醉科,河南 卫辉 453100;3.新乡医学院第一附属医院超声科,河南 卫辉 453100)
新生儿呼吸窘迫综合征(neonatal respiratory distress syndrome,NRDS)是新生儿期常见的一种疾病,其主要是因为新生儿肺泡表面活性物质(pulmonary surfactant,PS)缺乏导致肺泡萎陷,引起新生儿进行性呼吸困难、吸气三凹征、发绀、呻吟等主要症状,而且随着肺泡萎陷的加重可引起患儿死亡[1]。NRDS发病急、进展快,是新生儿(尤其是早产儿)死亡的主要原因[2]。据2019版欧洲NRDS防治指南统计,出生28周的早产儿NRDS发生率高达80%[3],早期诊治能改善患儿的预后。以往对NRDS的病情判断主要依据胸部X线检查,但X线检查有一定放射性;近年来,随着超声的发展,肺部超声评分在临床得到广泛应用。本研究参照李莲花等[4]、BOUHEAD等[5]关于急性呼吸窘迫综合征(acute respiratory distress syndrome,ARDS)的肺部超声评分方法,对NRDS患儿进行量化评估,拟定肺部12分区评分法方案[6-7],将肺部超声评分与X线分级进行对比研究,并与氧合指数、新生儿危重症评分、新生儿呼吸窘迫评分等临床常用的病情判断指标进行相关性比较,探讨肺部12分区超声评分法对NRDS患儿病情严重程度的评估价值。
1 资料与方法
1.1 一般资料采用前瞻性研究方法选择2018年10月至2020年1月出生24 h 内即入住新乡医学院第一附属医院新生儿科的77例NRDS患儿为研究对象,其中男45例,女32例;胎龄28+6~35+4周,出生体质量980~5 100 g,发病时间0.4~12.0 h;早产儿59例,足月儿18例;剖宫产20例,阴道分娩57例;双胎4例,单胎73例。病例纳入标准:(1)符合NRDS的诊断标准[8];(2)出生 24 h 内因NRDS入院;(3)患儿家属知情同意并签署知情同意书。病例排除标准:(1)患儿存在严重宫内窒息或感染病史、出生时伴有重度窒息病史;(2)合并先天性畸形如食管气管瘘、复杂性先天性心脏病或染色体异常等;(3)患有其他新生儿期常见肺部疾病,如:新生儿湿肺、吸入综合征、肺出血、气漏综合征等。本研究获得医院医学伦理委员会审核批准(伦理编号:2018178)。
1.2 方法
1.2.1 肺部12分区超声检查和评分所有患儿应用可移动迈瑞M5床旁超声诊断仪进行超声检查。采用肺部12分区法(图1):以患儿胸骨旁线、腋前线、腋后线、后正中线为界线进行分区,每侧肺脏分为前区、侧区、后区,以两乳头连线为界将上述每个区域分为上下2个肺野,双肺共分为左前上、左前下、右前上、右前下、左腋上、左腋下、右腋上、右腋下、左后上、左后下、右后上、右后下共12个区域。参照李莲花等[4]、BOUHEAD等[5]关于ARDS肺部超声评分方法拟定出肺部12分区评分法方案:每个区域的分值以最严重的超声征象(图2)进行计分,具体评分方法:具有平滑的A-线或少于3条孤立的B-线计0分,大量B-线(部分融合)计1分,大量融合B-线计2分,肺实变计3分,以12区评分的总和为最终超声评分总分,分值为0~36分,分值越高,表示肺部症状越重。为排除误差,入选患儿均行肺部床旁超声、床旁X线,因NRDS患儿病情变化较快,上述2项检查控制在1 h内完成。肺部超声检查由同一位经过系统肺部超声检查培训的超声科医师进行,并由2名专业超声医师对检查结果共同进行判读。
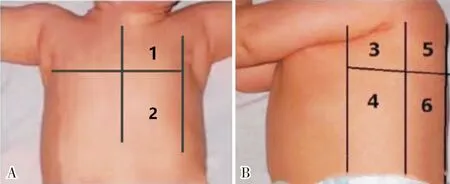
1:前上;2:前下;3:腋上;4:腋下;5:后上; 6:后下。
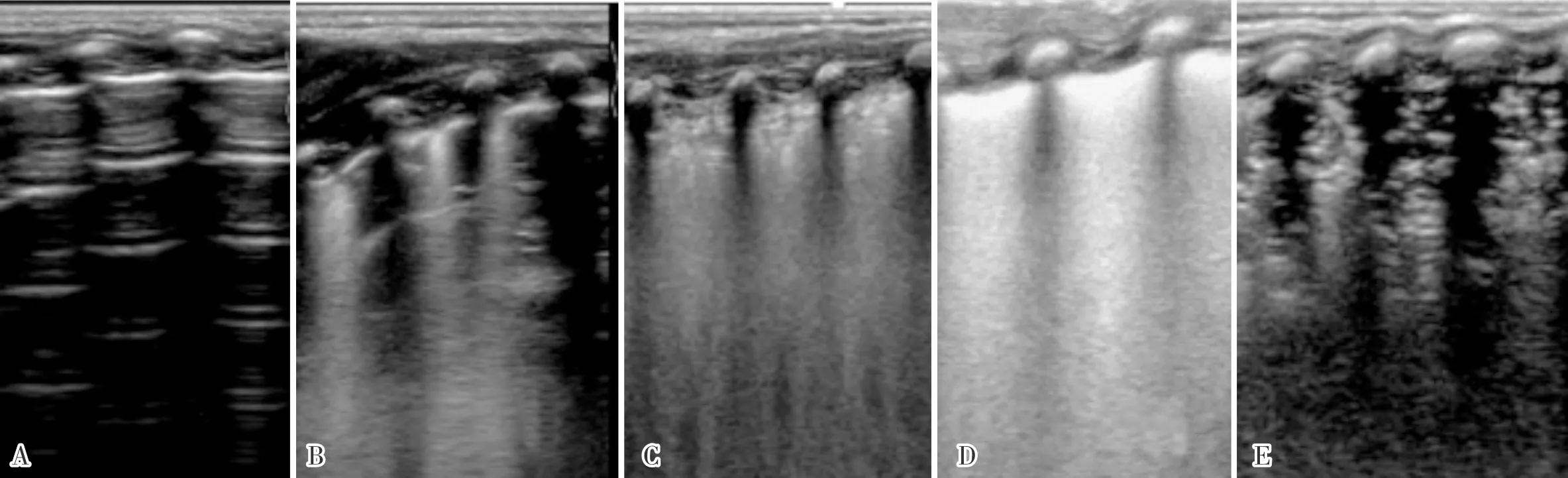
A:正常肺部超声征象;B散在清晰的B线;C:大量B-线(部分融合);D:大量融合的B线;E:肺部实变。
1.2.2 胸部X线检查及X线分级采用移动数字化X射线摄像系统GM85对77例患儿进行胸部X线检查。NRDS的X线诊断标准及分级参照《实用儿科放射诊断学》[9],NRDS各级X线征象见图3。Ⅰ级:肺野透亮度减低,肺内仅见广泛颗粒状影,心影、横膈轮廓清晰可见;Ⅱ级:肺野透亮度进一步减低,肺内见广泛网状、颗粒状影,并出现支气管充气征,心影、横膈轮廓尚清晰可辨;Ⅲ级:肺野透亮度明显减低,肺内网状、颗粒状影明显增多、增大,境界模糊,可见广泛融合,支气管充气征更加广泛,心影、横膈模糊不清;Ⅳ级:肺野呈致密影(白肺),心影、横膈轮廓边缘难辨。
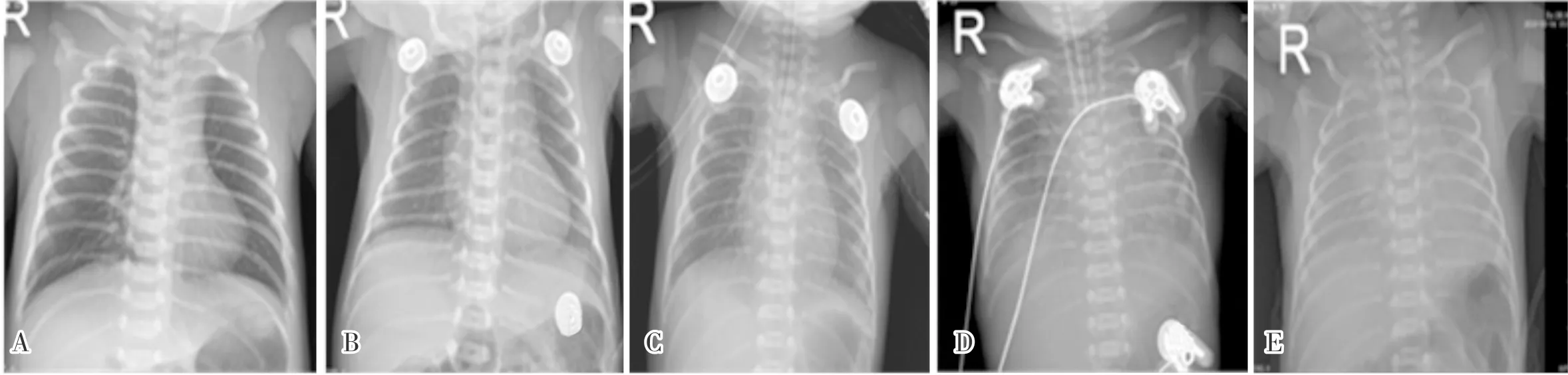
A:正常胸部X线征象;B:Ⅰ级NRDS胸部X线征象;C:Ⅱ级NRDS胸部X线征象;D:Ⅲ级NRDS胸部X线征象;E:Ⅳ级NRDS胸部X线征象。
1.2.3 新生儿呼吸窘迫评分参照文献[10]对所有患儿进行新生儿呼吸窘迫评分,包含胎龄、吸入氧浓度、呼吸频率、呼吸呻吟、吸气性三凹征、肺部呼吸音6项内容。每1项分为3个等级,分别赋予0分、1分、2分,最高合计12分。NRDS患儿依据新生儿呼吸窘迫评分结果分为轻、中、重度呼吸窘迫3个等级,<5分为轻度呼吸窘迫(轻度呼吸窘迫组),5~8分为中度呼吸窘迫(中度轻度呼吸窘迫组),>8分为重度呼吸窘迫(重度呼吸窘迫组)。
1.2.4 氧合指数测定应用血气分析仪进行氧合指数监测,选用患儿入院时未吸氧状态下的第1次监测值。氧合指数正常值为400~500 mm Hg(1 mm Hg=0.133 kPa),<300 mm Hg为肺呼吸功能障碍[11]。
1.2.5 新生儿危重病例评分参照文献[12]进行新生儿危重病例评分,由新生儿危重病例评分法和新生儿危重病例单项指标2部分组成。新生儿危重病例单项指标包含10条内容,患儿符合其中1条即可认定为危重患儿。新生儿危重病例评分法从心率、收缩压、呼吸、氧分压、pH值、血钠、血钾、肌酐、尿素氮、红细胞压积比、胃肠表现共11项来判断患儿情况,每1项分3个等级,分别赋予4分、6分、10分,各项相加为总分,总分>90分为非危重,70~90分为危重,<70分为极危重。

2 结果
2.1 不同X线分级NRDS患儿肺部12分区超声评分比较及肺部12分区超声评分对不同X线分级NRDS的诊断价值77例NRDS新生儿肺部超声评分为(19.47±6.00)分。其中X线分级 Ⅰ 级、Ⅱ 级、Ⅲ级、Ⅳ级NRDS患儿分别有21、37、11、8例,其肺部超声评分分别为(12.86±3.76)、(19.11±2.22)、(25.36±1.80)、(29.88±1.36)分;Ⅰ 级、Ⅱ级、Ⅲ级、Ⅳ级NRDS患儿肺部超声评分比较差异有统计学意义(F=89.75,P<0.05)。Ⅱ级、Ⅲ级、Ⅳ级NRDS患儿肺部超声评分显著高于Ⅰ级NRDS患儿,Ⅲ级、Ⅳ级NRDS患儿肺部超声评分显著高于Ⅱ级NRDS患儿,Ⅳ级NRDS患儿肺部超声评分显著高于Ⅲ级NRDS患儿,差异有统计学意义(P<0.05)。肺部超声评分以14.5分为截断值,鉴别诊断X线分级Ⅰ级与Ⅱ级的敏感度为0.946,特异度为0.714,AUC为0.882;肺部超声评分以23.0分为截断值,鉴别诊断X线分级Ⅱ级与Ⅲ级的敏感度为0.818,特异度为0.757,AUC为0.875;肺部超声评分以29.5分为截断值,鉴别诊断X线分级Ⅲ级与Ⅳ级的敏感度为0.750,特异度为0.818,AUC为0.858。
2.2 肺部12分区超声评分与肺部X线分级的相关性结果见图4。Spearman分析显示,肺部12分区超声评分与X线分级之间存在正相关(r=0.742,P<0.05)。
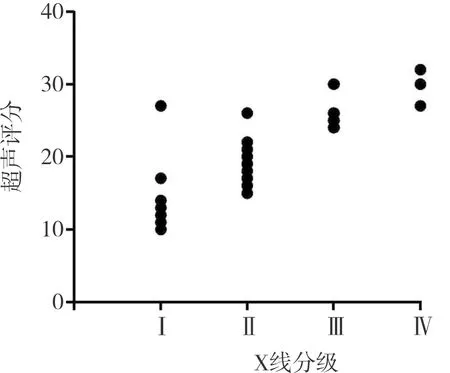
图4 肺部12分区超声评分与X线分级的相关性
2.2 肺部12分区超声评分与氧合指数的相关性分析结果见图5。77例患儿氧合指数为(327.22±102.76) mm Hg。Pearson分析结果显示,肺部12分区超声评分与氧合指数呈负相关(r=-0.827,P<0.05)。
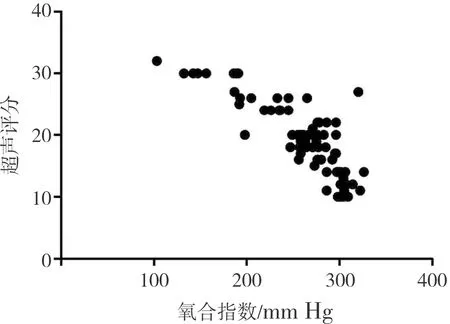
图5 肺部12分区超声评分与氧合指数的相关性
2.3 肺部12分区超声评分与新生儿呼吸窘迫评分相关性分析结果见图6。77例NRDS患儿新生儿呼吸窘迫评分为(5.16±2.56)分。呼吸窘迫轻度组、呼吸窘迫中度组、呼吸窘迫重度组分别有59、10、8例患儿。呼吸窘迫轻度组、呼吸窘迫中度组、呼吸窘迫重度组患儿肺部12分区超声评分分别为(16.95±4.52)、(25.30±1.89)、(29.44±1.81)分。3组患儿肺部12分区超声评分比较差异有统计学意义(F=48.52,P<0.05)。中度组患儿肺部12分区超声评分显著高于轻度组,重度组患儿肺部12分区超声评分显著高于中度组及轻度组,差异有统计学意义(P<0.05)。Pearson分析结果显示,肺部12分区超声评分与新生儿呼吸窘迫评分呈正相关(r=0.917,P<0.05)。
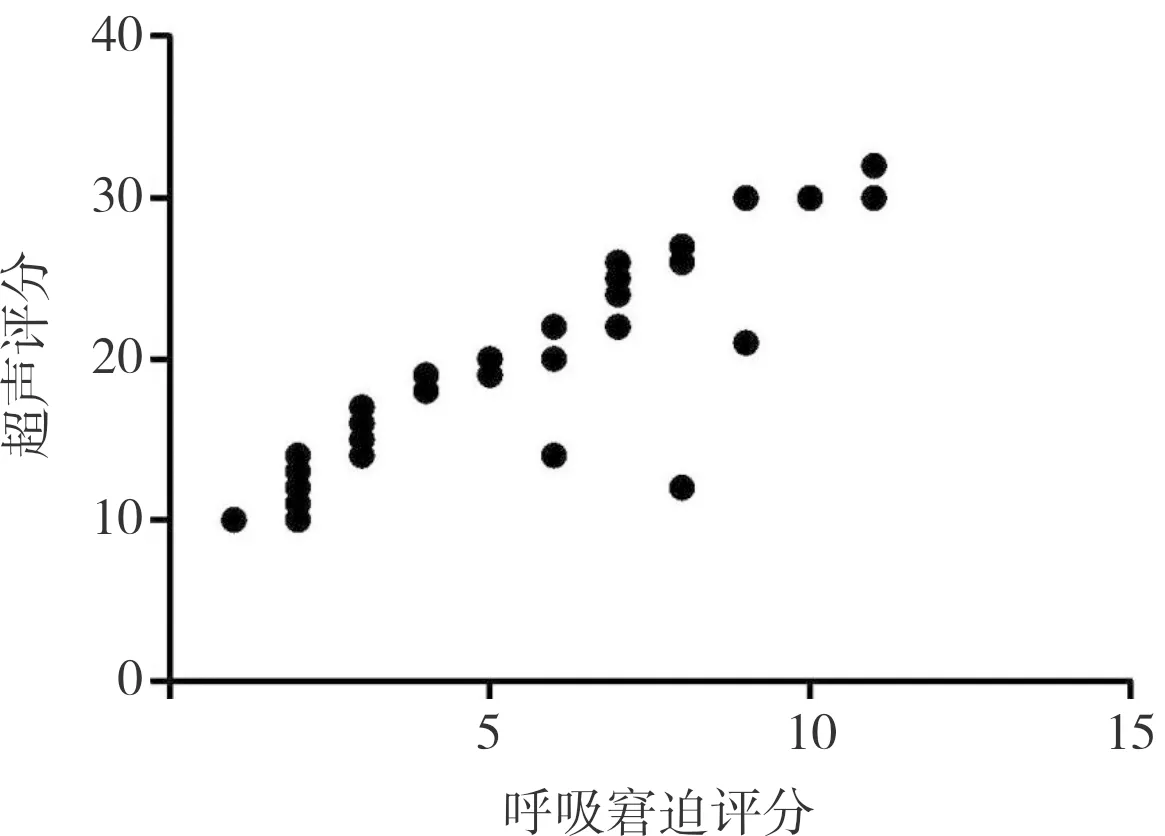
图6 肺部12分区超声评分与呼吸窘迫评分相关性
2.4 肺部12分区超声评分和新生儿危重病例评分的相关性分析结果见图7。77例NRDS患儿新生儿危重病例评分为(93.95±12.57)分。极危重组、危重组、非危重组分别有56、13、8例患儿。极危重组、危重组、非危重组患儿的肺部12分区超声评分分别为(29.85±1.46)、(25.75±2.18)、(16.79±4.18)分;3组患儿的肺部12分区超声评分比较差异有统计学意义(F=57.34,P<0.05)。极危重组患儿肺部12分区超声评分显著高于危重症组,危重症组患儿肺部12分区超声评分显著高于非危重症组,差异有统计学意义(P<0.05)。Pearson分析结果显示,肺部12分区超声评分与新生儿危重病例评分呈负相关(r=-0.799,P<0.05)。
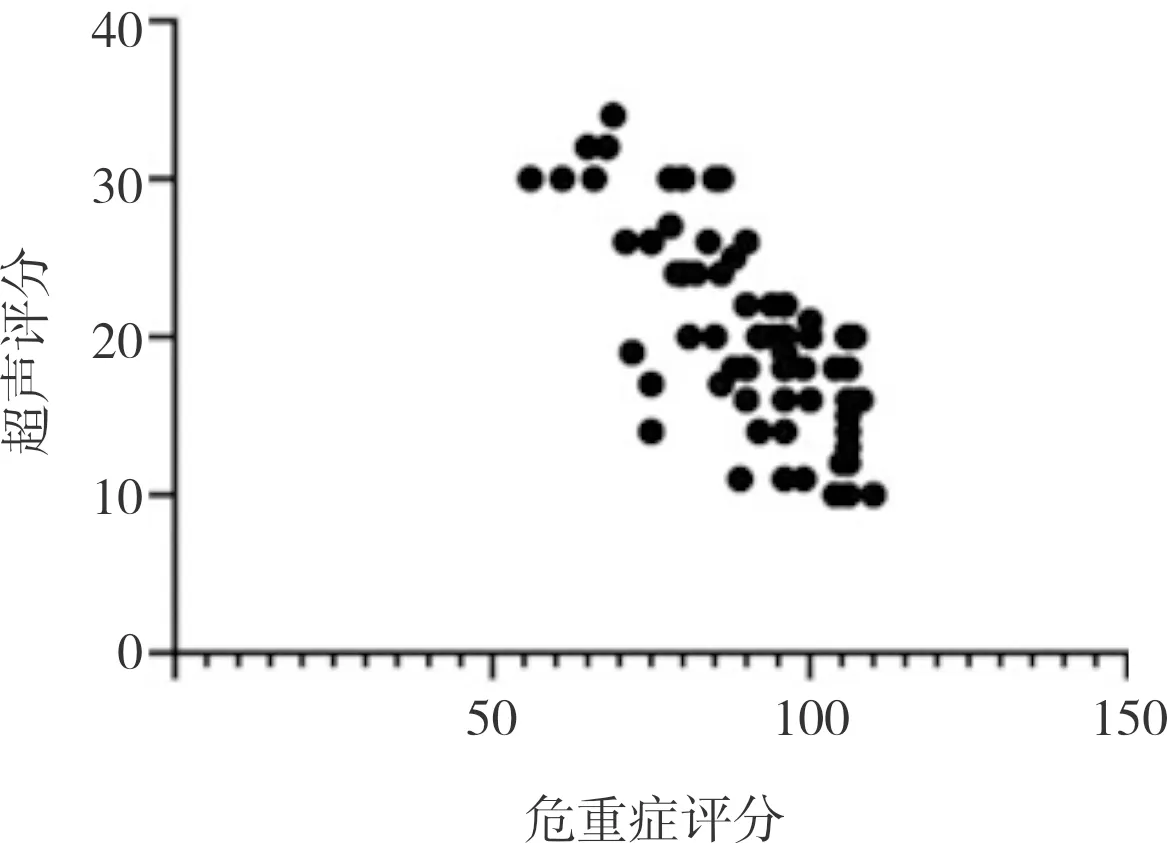
图7 肺部12分区超声评分与新生儿危重病例评分的相关性
3 讨论
随着医疗技术的发展,对早产儿的管理手段不断成熟,但NRDS仍是早产儿呼吸系统重要疾病[13]。对NRDS病情评估的影像学检查主要依靠床旁X线分级,但X线具有放射性,新生儿更为敏感,可致畸和致突变。肺部超声检查具有便捷、无辐射、重复性强等特点,近年来,肺部超声检查在新生儿领域逐渐成为研究的热点。肺部超声对于NRDS的研究始于2006年,对131例有呼吸衰竭表现的新生儿进行肺部超声检查研究,结果显示,肺部超声诊断NRDS的敏感度和特异度均大于90%,同时发现肺实变等一些超声征象对NRDS的诊断有重要价值[6]。随后,大量文献报道,胸膜线异常、不同程度的B-线和肺实变伴支气管充气征是NRDS患儿的主要超声表现[6,14-16]。有研究报道,胸膜线异常、不同程度的B-线和肺实变伴支气管充气征3种肺部超声征象诊断NRDS的敏感度为100%、特异度为92%[17]。随着肺部超声诊断技术的不断深入,2018年新生儿肺脏疾病超声诊断指南[18]正式发布,该指南指出NRDS的主要超声表现为肺实变伴支气管充气征或支气管充液征、胸膜线异常与A-线消失、非实变区呈 AIS 样改变甚至胸腔积液等表现。近年来,临床医师试图依据肺部超声结果进行评分,根据肺部超声评分情况判断患者肺部的严重程度。有研究报道,肺部超声评分可被引入NRDS病情的评估,从而减少X线检查带来的辐射,对疾病的监测及治疗提供一定帮助[19]。本研究对NRDS患儿肺部12分区超声评分与肺部X线分级进行比较,结果显示,Ⅱ级、Ⅲ级、Ⅳ级NRDS患儿肺部12分区超声评分显著高于Ⅰ级NRDS患儿,Ⅲ级、Ⅳ级NRDS患儿肺部12分区超声评分显著高于Ⅱ级NRDS患儿,Ⅳ级NRDS患儿肺部12分区超声评分显著高于Ⅲ级NRDS患儿。Spearman分析显示,肺部12分区超声评分与X线分级之间存在正相关。这一结果说明在预测NRDS患儿病情的严重程度上,肺部12分区超声评分与X线分级具有一致性,通过肺部12分区超声评分能反映患儿整体病情严重程度。
氧合指数是临床上常用的反映患儿吸氧状态下的氧合情况的指标,能较好地反映机体在该吸氧状态下是否缺氧和缺氧程度,患儿肺部损伤和机体严重缺氧时,氧合指数较低。新生儿呼吸窘迫评分是一种能够快速有效地判断患儿呼吸情况的方法,新生儿呼吸窘迫评分越高,反映患儿呼吸功能越差,病情越严重。新生儿危重病例评分是目前国内统一的危重新生儿评估标准,评分越低表示患儿病情越重。本研究结果显示,肺部12分区超声评分与氧合指数呈负相关;呼吸窘迫轻度组、中度组、重度组患儿肺部12分区超声评分比较差异有统计学意义,新生儿呼吸窘迫评分中度组患儿肺部12分区超声评分显著高于轻度组,重度组患儿肺部12分区超声评分显著高于中度组、轻度组,肺部12分区超声评分与呼吸窘迫评分呈正相关。本研究结果显示,新生儿危重病例评分非危重组、危重组、极危重组患儿的肺部超声评分差异有统计学意义,随危重度增高,肺部12分区超声评分显著增高,肺部12分区超声评分与新生儿危重病例评分呈正相关。本研究结果证实,肺部12分区超声评分与氧合指数、新生儿呼吸窘迫评分及新生儿危重病例评分在预测NRDS患儿病情的严重程度上具有一致性。
综上所述,肺部12分区超声评分法与胸部X线、氧合指数、新生儿呼吸窘迫评分、新生儿危重症评分系统在判断患儿的病情严重程度上具有一致性。在评估NRDS患儿病情上,肺部12分区超声评分因具有方便、快捷、无创、可重复性强等特点相对而言更有优势。但由于本研究危重患儿的病例偏少,对结果可能会造成一定的偏倚;此外,在对患儿进行超声检查中,肺区实变范围大小有所不同,如何将这一现象也纳入初始评分,从而能更加客观的反映患儿肺部的真实情况,需要进一步的临床研究。
