NPPV对舒张型心功能不全合并阻塞性睡眠呼吸暂停低通气综合征患者的脑钠肽水平及左心室功能变化的影响*
2022-04-26张伟常远冯军军李梦洁余泳波杨惠王莞尔
张伟,常远,冯军军,李梦洁,余泳波,杨惠,王莞尔
(北京大学国际医院1.睡眠中心,2.呼吸与危重症医学科,北京 102206)
阻塞性睡眠呼吸暂停低通气综合征(obstructive sleep apnea hypoventilation syndrome, OSAHS)是增加心脑血管疾病病死率的主要原因之一。诸多原因所致的呼吸道堵塞会干扰人体睡眠过程中的正常通气,使得呼吸中枢调控功能失调,继而引起间歇性低氧血症、睡眠结构片段化等一系列生理病理变化[1]。中枢交感神经活性激活后,可进一步导致心肌缺血坏死、心室肥厚,加重心肌僵硬度,从而造成左心室被动充盈和主动松弛受损,最终导致舒张型心功能不全[2]。脑钠肽(brain natriuretic peptide, BNP)主要由心室细胞分泌,是反映心室功能的重要标志物,心室负荷增加可引起BNP 水平升高,降低BNP 水平在改善心室功能中尤为关键[3]。目前,无创正压通气(non-invasive positive pressure ventilation, NPPV)已成为各种呼吸和睡眠呼吸障碍疾病的一线治疗方案,主要模式包括持续正压通气(continuous positive airway pressure, CPAP)、双水平正压通气(bi-level positive airway pressure,BiPAP)。NPPV 无需建立人工气道,通过给患者连接口鼻面罩、鼻罩或鼻枕,由呼吸机提供正压支持,达到增强患者通气的目的。但临床上关于NPPV 治疗对舒张型心功能不全合并OSAHS 患者左心室功能变化的相关报道较少。本研究分析NPPV治疗对舒张型心功能不全合并OSAHS 患者BNP 水平及左心室功能变化的影响,现报道如下。
1 资料与方法
1.1 一般资料
本研究属于前瞻性研究,符合《赫尔辛基宣言》相关标准。选取2018年5月—2020年5月北京大学国际医院收治的148 例舒张型心功能不全合并OSAHS 患者,按随机数字表法分为常规组与NPPV组,每组74 例。纳入标准:舒张型心功能不全符合《中国心力衰竭诊断和治疗指南2018》[4]诊断标准,OSAHS 符合《成人阻塞性睡眠呼吸暂停基层诊疗指南》[5]诊断标准,NPPV 符合《无创正压通气临床应用专家共识》[6]标准;舒张型心功能不全原发病为高血压性心脏病、冠心病、肥厚型心肌病;患者意识清醒,可进行简单交流;患者及家属知情并已签署研究知情同意书。排除标准:先天性心脏病、心脏瓣膜病;心房纤颤、房室传导阻滞、频发早搏二联律等严重心律失常;急性心肌梗死;严重肺栓塞、慢性阻塞性肺疾病;肾衰竭。常规组男性43 例,女性31 例;年龄48~82 岁,平均(65.39±8.50)岁;睡眠呼吸暂停低通气指数(AHI)31~39 次/h,平均(35.12±3.79)次/h;微觉醒指数(MAI)18~56 次/h,平均(37.06±3.87)次/h。NPPV 组男性44 例,女性32 例;年龄47~81 岁,平均(64.08±8.18)岁; AHI 32~38 次/h,平均(35.06±3.66)次/h;MAI 17~56 次/h,平均(36.69±3.71)次/h。两组一般资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2 方法
常规组给予常规药物治疗:美托洛尔(瑞典AstraZeneca AB 公司,国药准字J20100098,规格:4.75 g)2.375 g/次,1 次/d;卡托普利片(山东新华制药股份有限公司,国药准字H37020331,规格:25 mg)12.5 mg/次,2 次/d;乙酰唑胺片(上海信谊药厂有限公司,国药准字H31021144,规格:0.25 g)0.25 g/次,2 次/d;莫达非尼片(法国Lafon 制药公司,国药准字H2001244567,规格:100 mg)100 mg/次,1 次/d。同时给予水电解质、酸碱平衡纠正、控制饮食;伴有糖尿病患者给予相应的降糖治疗。NPPV 组在上述常规治疗基础上再给予NPPV 治疗,通气模式采用CPAP,应用美国瑞思迈公司的S8 AutoSet Spirit CPAP呼吸机。呼吸频率12~16 次/min,吸气压力0.67~1.76 kPa,压力滴定在2~6 cmH2O,以95%的睡眠时间中可以消除气流受限为佳。维持睡眠中血氧饱和度(SaO2)>90%。保证治疗时间>4 h/d,治疗周期为7 d。
1.3 观察指标
1.3.1 临床疗效治疗7 d 后,心功能指标正常,呼吸困难、头晕、心慌、口干等临床症状消失,夜间睡眠明显好转,无憋醒情况发生,鼾声消失或明显减少,为显效;心功能指标正常,临床症状有所改善,夜间睡眠憋醒次数及鼾声减少,AHI 降低幅度≥50%,为有效;心功能指标、夜间睡眠质量、临床症状无明显改善,AHI 降低幅度<50%,为无效。总有效=显效+有效。
1.3.2 左心室功能应用GE Vivid E9 多普勒超声心动图分析患者治疗前、治疗7 d 后左室射血分数(LVEF)、左室收缩末期内径(LVESD)及左室舒张末期内径(LVEDD)。
1.3.3 睡眠指标记录患者治疗前、治疗7 d 后AHI、MAI、Epworth 嗜睡量表(ESS 评分)。ESS 评分包含8 种情况:坐着看书时、看电视时、在公共场所静坐时、连续乘车1 h 没有休息、如果环境允许午后躺下休息时、坐着与人交谈时、午饭(不饮酒)后静坐时、乘坐出租车遇到交通阻塞停车几分钟时,评估患者在以上情况下是否有瞌睡的可能性;采用0~3 级评分法(0=从不打瞌睡,1=轻微瞌睡,2 =中度瞌睡,3 =重度瞌睡),总分24 分,分数越高嗜睡程度越严重。
1.3.4 血气指标应用美国贝克曼GEM3000 血气分析仪(购自上海涵飞医疗器械有限公司)检测治疗前、治疗7 d 后动脉血氧分压(PaO2)、动脉血二氧化碳分压(PaCO2),并记录氧减饱和度指数(ODI)。ODI 为SaO2下降≥4%的次数。
1.3.5 血清因子抽取患者治疗前、治疗7 d 后外周静脉血3~4 mL,2 500~3 000 r/min 离心5 min,取上清液,应用OTA-400 全自动生化分析仪(购自沈阳万泰医疗设备有限责任公司),采用免疫散射比浊法测定C 反应蛋白(CRP)、BNP 水平,采用电化学发光免疫测定检测肌钙蛋白I(cTnI)水平。
1.4 统计学方法
数据分析采用SPSS 23.0 统计学软件。计量资料以均数±标准差(±s)表示,两组间比较采用独立样本t检验;计数资料用率(%)表示,采用χ2检验。P<0.05 为差异有统计学意义。
2 结果
2.1 两组的临床疗效比较
NPPV 组治疗总有效率(97.30%)与常规组(93.24%)比较,差异无统计学意义(χ2=1.350,P=0.245)。见表1。

表1 两组患者临床疗效比较 [n=74,例(%)]
2.2 两组的LVEF、LVESD、LVEDD比较
治疗前,两组患者的LVEF、LVESD、LVEDD比较,差异无统计学意义(P>0.05);治疗7 d 后,两组患者的LVEF、LVESD、LVEDD 比较,差异有统计学意义(P<0.05),NPPV 组LVEF 高于常规组,LVESD、LVEDD 小于常规组,两组治疗7 d 后LVEF 较治疗前均升高,LVESD、LVEDD 较治疗前均减小。见表2。
表2 两组LVEF、LVESD、LVEDD比较 (n=74,±s)

表2 两组LVEF、LVESD、LVEDD比较 (n=74,±s)
LVEF/%LVESD/mm LVEDD/mm 组别治疗前41.07±5.62 40.43±5.38 0.708 0.480常规组NPPV组t 值P 值治疗7 d后51.83±6.89 55.85±8.27 3.213 0.002 t 值10.41 13.445 P 值0.000 0.000治疗前48.68±6.06 49.11±6.02 1.057 0.292治疗7 d后44.60±5.67 40.37±5.18 4.738 0.000 t 值4.229 9.467 P 值0.000 0.000治疗前61.28±7.83 60.57±7.55 0.799 0.426治疗7 d后46.70±5.56 42.46±4.94 4.904 0.000 t 值13.060 17.267 P 值0.000 0.000
2.3 两组的AHI、MAI、ESS评分比较
治疗前,两组患者的AHI、MAI、ESS 评分比较,差异无统计学意义(P>0.05);治疗7 d 后,两组患者的AHI、MAI、ESS 评分比较,差异有统计学意义(P<0.05),NPPV 组AHI、MAI 少于常规组,ESS 评分低于常规组,两组治疗7 d 后AHI、MAI 较治疗前减少,ESS 评分较治疗前降低。见表3。
表3 两组AHI、MAI、ESS评分比较 (n=74,±s)
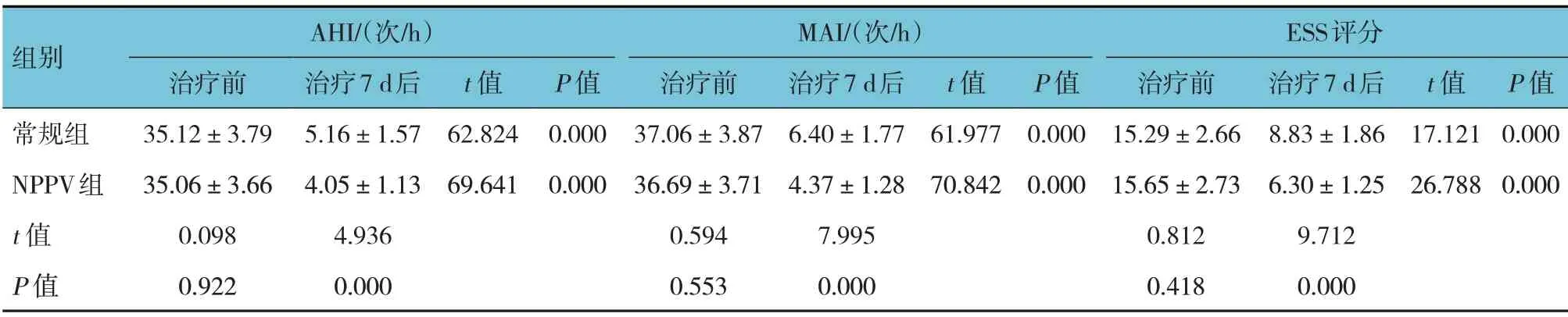
表3 两组AHI、MAI、ESS评分比较 (n=74,±s)
组别AHI/(次/h)MAI/(次/h)ESS评分治疗7 d后5.16±1.57 4.05±1.13 4.936 0.000治疗前35.12±3.79 35.06±3.66 0.098 0.922常规组NPPV组t 值P 值t 值62.824 69.641 P 值0.000 0.000治疗前37.06±3.87 36.69±3.71 0.594 0.553治疗7 d后6.40±1.77 4.37±1.28 7.995 0.000 t 值61.977 70.842 P 值0.000 0.000治疗前15.29±2.66 15.65±2.73 0.812 0.418治疗7 d后8.83±1.86 6.30±1.25 9.712 0.000 t 值17.121 26.788 P 值0.000 0.000
2.4 两组的PaO2、PaCO2、ODI比较
治疗前,两组患者的PaO2、PaCO2、ODI 比较,差异无统计学意义(P>0.05);治疗7 d 后,两组患者的PaO2、PaCO2、ODI 比较,差异有统计学意义(P<0.05),NPPV 组PaO2高于常规组,PaCO2低于常规组,ODI 少于常规组,两组治疗7 d 后PaO2较治疗前升高,PaCO2较治疗前降低、ODI 较治疗前减少。见表4。
表4 两组PaO2、PaCO2、ODI比较 (n=74,±s)

表4 两组PaO2、PaCO2、ODI比较 (n=74,±s)
组别PaO2/(mmHg)ODI/(次/h)治疗前53.26±7.49 52.54±7.54 0.583 0.561治疗7 d后82.51±9.64 94.29±10.33 7.172 0.000常规组NPPV组t 值P 值t 值20.611 28.082 P 值0.000 0.000 PaCO2/(mmHg)治疗前54.84±7.67 55.03±8.15 0.146 0.884治疗7 d后45.39±5.88 40.42±4.50 5.774 0.000 t 值8.411 13.500 P 值0.000 0.000治疗前18.23±3.31 18.09±3.27 0.259 0.796治疗7 d后4.20±0.53 3.18±0.36 13.695 0.000 t 值36.004 38.988 P 值0.000 0.000
2.5 两组的BNP、CRP、cTnI比较
治疗前,两组患者的BNP、CRP、cTnI 比较,差异无统计学意义(P>0.05);治疗7 d 后,两组患者的BNP、CRP、cTnI 比较,差异有统计学意义(P<0.05),NPPV 组BNP、CRP、cTnI 低于常规组,两组治疗7 d 后BNP、CRP、cTnI 较治疗前均降低。见表5。
表5 两组BNP、CRP、cTnI比较 (n=74,±s)

表5 两组BNP、CRP、cTnI比较 (n=74,±s)
组别CRP/(ng/mL)BNP/(mg/L)治疗前5 153.67±670.39 5 190.88±684.50 0.334 0.739治疗7 d后10.54±2.64 6.61±1.71 10.748 0.000治疗7 d后263.47±56.61 183.30±37.24 10.178 0.000 t 值62.528 62.839 P 值0.000 0.000治疗前47.17±6.04 48.21±6.26 1.028 0.306 t 值47.803 55.145 P 值0.000 0.000常规组NPPV组t 值P 值cTnI/(ng/mL)治疗前0.30±0.13 0.29±0.11 0.505 0.614治疗7 d后0.06±0.03 0.04±0.02 4.772 0.000 t 值15.475 19.235 P 值0.000 0.000
3 讨论
正常的睡眠-觉醒周期特征包括血压、心率和心脏事件的昼夜变化,而睡眠呼吸暂停会破坏正常的睡眠-心脏相互作用,其中以心室舒张功能减低最为明显[7]。OSAHS 引起的慢性间歇性低氧血症及高碳酸血症是导致舒张功能不全的主要原因之一。低氧血时细胞三磷酸腺苷(ATP)合成不足,会影响肌质网钙离子Ca2+复位延迟及流动[8]。同时氧血供应不足引起的高碳酸血症也能够延迟Ca2+复位,并影响肌动蛋白与肌球蛋白结合形成的复合体解离,降低心室舒张势能及心室顺应性[9]。此外,缺氧后心肌细胞受损,代谢障碍不利于舒张功能,会导致回心血量减少[10]。BOCQUILLON 等[11]研究指出,睡眠呼吸暂停综合征是心肌功能障碍的危险因素和加重原因。当心室负荷增加时,BNP前体会在酶的作用下裂解成BNP 并释放入血,而入血后的BNP 及其他酶能够激活CRP、白细胞介素-6 等多种炎症介质活性,从而加重舒张功能障碍[12-13]。本研究中,NPPV 组治疗后BNP 水平比常规组低,证实NPPV 有助于调节舒张型心功能不全合并OSAHS 患者血清的BNP 水平,减轻舒张功能障碍程度。
NPPV 目前广泛用于各种呼吸系统疾病、肺疾病及手术后等治疗中[14]。VARGA 等[15]研究显示,心律失常与OSAHS 病情严重程度呈正相关,而NPPV 治疗可降低心律失常、心源性猝死等心脏并发症的患病率。MACINTYRE 等[16]研究指出,NPPV可对心脏功能产生保护作用。但临床关于NPPV 治疗舒张型心功能不全合并OSAHS 的研究还较少。本研究结果显示,NPPV 组LVEF、PaO2高于常规组,LVESD、LVEDD 小于常规组,ODI、AHI、MAI、PaCO2少于常规组,ESS 评分低于常规组,提示NPPV 对改善舒张型心功能不全合并OSAHS 患者左心室功能、血气指标、睡眠质量的作用显著。吴可人等[17]研究显示,CPAP 能够改善患者左心室肥厚及左心室功能,这也与本研究结果相似。分析原因与以下几点有关:①NPPV 可通过提高SaO2,降低交感神经活性,减少夜间缺血事件发生,从而减小左心室后负荷,改善舒张功能[18]。②睡眠呼吸暂停时,胸内负压增大,静脉回流增加,会降低左心室顺应性、左心室充盈量和心搏出量[19];而NPPV 可通过增加胸腔内压力,减少静脉回流,减轻左右心室前负荷,帮助舒张型心功能不全患者减轻心脏负担[20-21]。③NPPV 通过稳定患者中枢神经生理机制及增强患者呼吸驱动性,可有效提高夜间睡眠质量,减少憋醒、打鼾等临床症状[22]。
炎症反应在舒张型心功能不全合并OSAHS 患者的病情发展中也占有重要的作用,炎症介质释放过多会直接损伤血管内皮功能,降低呼吸系统与心室顺应性[23]。而缺氧与BNP 释放入血又会加重炎症反应,从而形成恶性循环。WANG 等[24]研究认为,NPPV 可通过减少炎症反应等途径改善阻塞性睡眠呼吸暂停低通气患者的心律失常。因此,抑制炎症反应也是减少心肌损伤、改善舒张功能的治疗重点。本研究结果显示,NPPV 组治疗后CRP、cTnI 低于常规组,证实NPPV 可能抑制炎症反应,减少心肌损伤。分析原因可能与NPPV 改善缺氧和通气,在始动环节阻止了炎症反应的发生有关。
综上所述,NPPV 治疗舒张型心功能不全合并OSAHS 效果显著,能够改善患者缺氧及左心室功能,提高夜间睡眠质量,降低BNP 水平,抑制炎症反应。
