超声造影与MRI增强扫描对不确定性盆腔肿块良恶性判断的比较研究
2022-04-23袁鲲朱云晓黄羽君王松娟林冬梅刘龙郝轶
袁鲲 朱云晓 黄羽君 王松娟 林冬梅 刘龙 郝轶

【摘要】目的 比较超声造影(CEUS)与MRI增强扫描对不确定性盆腔肿块良恶性的诊断价值。方法 对46例常规超声检查发现不确定性(使用国际卵巢肿瘤分析中的简易准则判断)盆腔肿块行实时CEUS以及MRI增强扫描检查,2名超声科医师及2名放射科医师在结合患者病史以及血清肿瘤标志物前后分别对检查结果独立作出诊断,以术后病理结果(n = 43)或临床治疗后的最终随访诊断结果(n = 3)作为金标准,对比结合病史及肿瘤标志物前后2种影像技术的诊断价值。结果 结合患者病史及肿瘤标志物前,CEUS对不确定性盆腔肿块的诊断准确度为67.4%,低于MRI增强扫描的80.4%,两者比较结果差异有统计学意义(P < 0.05);结合病史和(或)结合肿瘤标志物后,2种影像技术对不确定性盆腔肿块的诊断准确度比较差异均无统计学意义(P均> 0.05)。CEUS结合患者病史和肿瘤标志物对不确定性盆腔肿块诊断准确度为91.3%,与不结合任何病史资料的CEUS比较差异有统计学意义(P < 0.05)。结论 在结合患者病史和血清肿瘤标志物的情况下,CEUS与MRI增强扫描对不确定性盆腔肿块的诊断准确度相当,CEUS对不确定性盆腔肿块的良恶性判断具有良好的临床应用价值。
【关键词】超声造影;磁共振成像;盆腔肿块;病史;诊断
【Abstract】Objective To compare the diagnostic value of contrast-enhanced ultrasound (CEUS) and enhanced magnetic resonance imaging (MRI) in indeterminate pelvic masses. Methods CEUS and MRI were performed on 46 cases of sonographically indeterminate pelvic masses according to International Ovarian Tumor Analysis (IOTA) simple rules. Two independent sonographers and two radiologists reviewed the images before and after combining with medical history and serum tumor markers, respectively. The results of CEUS and MRI were compared with pathologic findings (n = 43) or follow-up data after clinical treatment (n = 3) as gold standard. The diagnostic values of CEUS and MRI before and after combining with medical history and tumor markers were compared. Results The diagnostic accuracy of CEUS in indeterminate pelvic masses was 67.4% without combining with medical history and tumor markers, which was lower than 80.4% of MRI. There was a statistical significance (P < 0.05). However, there was no statistical significance between them after combining with tumor markers and/or medical history (both P > 0.05). The accuracy of CEUS combined with medical history and tumor markers in diagnosing pelvic masses was 91.3%, which was statistically different from CEUS without considering any medical histories (P < 0.05). Conclusion When combining with medical history and tumor markers, CEUS yields an equivalent diagnostic accuracy in differentiating malignant from benign pelvic masses compared with MRI. CEUS has high clinical value for diagnosing indeterminate pelvic masses.
【Key words】Contrast-enhanced ultrasound; MRI; Pelvic mass; Medical history; Diagnosis
女性盆腔腫块大多数来源于女性生殖系统,以卵巢肿瘤居多。2008年国际卵巢肿瘤分析(IOTA)小组提出了鉴别诊断卵巢肿瘤良恶性的10条标准,称简易准则(SR)[1]。也有学者将SR应用到附件区其他来源肿瘤的鉴别诊断[2]。SR由5项恶性包块超声特征(M特征)和5项良性包块超声特征(B特征)共同构成,1个包块如果有至少1项恶性特征且没有良性特征,则被划分为恶性,反之亦然。如果包块同时没有或同时兼具这两类特征,则划分为不确定性包块,需结合其他方法协助诊断。目前,此类肿块多采用MRI检查明确性质。众所周知,MRI具有多种成像模式,软组织分辨率高,其增强扫描更有助于判断肿块内部的血流供应,因而在超声检查发现不确定性附件肿块的诊断中具有较高临床价值[3-6]。近年研究显示,超声造影(CEUS)技术可对病灶内微循环进行评估,为获得灌注相关的组织病理学信息提供了一种无创的检查方法,因而能在不确定性附件肿块中获得比普通超声更多的诊断信息[7-9]。本研究旨在比较CEUS和MRI增强扫描在结合病史和(或)肿瘤标志物前后对不确定性盆腔肿块的诊断价值,同时比较结合病史和(或)肿瘤标志物后CEUS对盆腔肿块的诊断准确度有无提升,现报道如下。
对象与方法
一、研究对象
本研究为回顾性分析,研究对象为2019年2月至2021年2月在中山大学附属第七医院就诊时经超声检查发现的46例不确定性盆腔肿块患者,均为女性,年龄14~68岁。纳入标准:①依据SR常规超声发现的难以定性的盆腔肿块,准备在本院住院或行手术治疗;②尿妊娠试验人绒毛膜促性腺激素(hCG)阴性;③同时接受CEUS和MRI增强扫描检查;④有手术病理结果或临床治疗后的最终随访诊断结果;⑤所有患者行CEUS前均签署知情同意书。排除标准:精神疾病患者。本研究方案经中山大学附属第七医院伦理委员会批准(批件号:KY-2020-061-01)。
二、仪 器
二维超声及CEUS采用日立公司Arietta 70彩色多普勒超声仪,腹部探头型号C251,频率1~5 MHz;腔内探头型号C41V1,频率2~10 MHz。采用Bracco公司SonoVue造影剂,使用剂量为每次2.4 mL。 MRI检查采用GE 1.5 T Signa超导型MRI仪,采用拜耳公司扎喷酸葡胺对比剂,使用剂量为0.2 mL/kg体质量。
三、检查方法
超声检查时患者取仰卧位,行常规妇科经腹部或经阴道超声检查,CEUS前扫查并记录子宫及附件的一般情况,选择最清晰的切面显示病变并转换至造影成像模式。将2.4 mL的造影剂SonoVue团注至肘静脉,随后使用5 mL生理盐水推注冲管。同时启动计时器,观察图像并实时存储至少3 min。在注射造影剂后的1 min内,探头保持稳定不动。MRI扫描采用体部8通道相控阵线圈,平扫序列为T1加权像(轴位)、T2加权像(轴位、冠状位和矢状位)及弥散成像(轴位),层厚6 mm,层间距1 mm,扫描视野250 mm×250 mm,随后行MRI增强扫描,在注射对比剂后18 s T1压脂序列增强(轴位)扫描。
四、图像分析
由2名超声科医师(均有7年超声工作经验)在不知道任何临床资料及病理结果的情况下,独立阅读CEUS图像。盆腔肿块CEUS表现为快速增强、增强水平呈高或等增强的病灶归类于恶性病灶,而增强较慢、增强水平为低或造影显示病灶内部无实性增强成分归类于良性病灶。MRI图像分析由2名放射科医师(分别有6年及10年放射科工作经验)协商进行,医师通过T1、T2加权像分析病灶内部成分,囊性及含有脂肪成分的病灶归于良性病灶,含有实性成分且MRI增强扫描显示病灶内实性成分明显增强的病灶归于恶性病灶。再分别给出患者的病史(包括年龄、月经史、主诉和专科体格检查)、患者血清肿瘤标志物[包括癌抗原125(CA125)、糖链抗原199(CA199)、人附睾蛋白4(HE4)和甲胎蛋白(AFP)]及病史+血清肿瘤标志物,其间隔时间均>1周,各医师再次读图,综合病史信息以及造影图像对病灶的良恶性重新判定。
五、统计学处理
采用SPSS 25.0处理数据。计数资料以例(%)表示,采用配对χ2检验。以术后病理结果或临床治疗后的最终随访诊断结果作为金标准,分别比较结合患者病史和肿瘤标志物前后CEUS与MRI增强扫描对盆腔肿块定性诊断的准确度,同时,比较结合患者病史和肿瘤标志物前后CEUS对盆腔肿块定性诊断的准确度。P < 0.05为差异有统计学意义。
结果
一、总体情况
共纳入46例不确定性盆腔肿块患者,其中3例因临床病史及多种检查资料怀疑是输卵管炎症,临床采取保守抗炎治疗后临床症状好转或消失,出院后6个月内复查超声显示包块明显缩小或消失;其余43例行手术切除后均取得术后病理。良性病灶共24例,患者年龄(44.5±13.2)岁;恶性病灶共22例,患者年龄(53.6±11.0)岁,见表1。1例典型病例的CEUS及MRI增强扫描图像资料如图1所示。
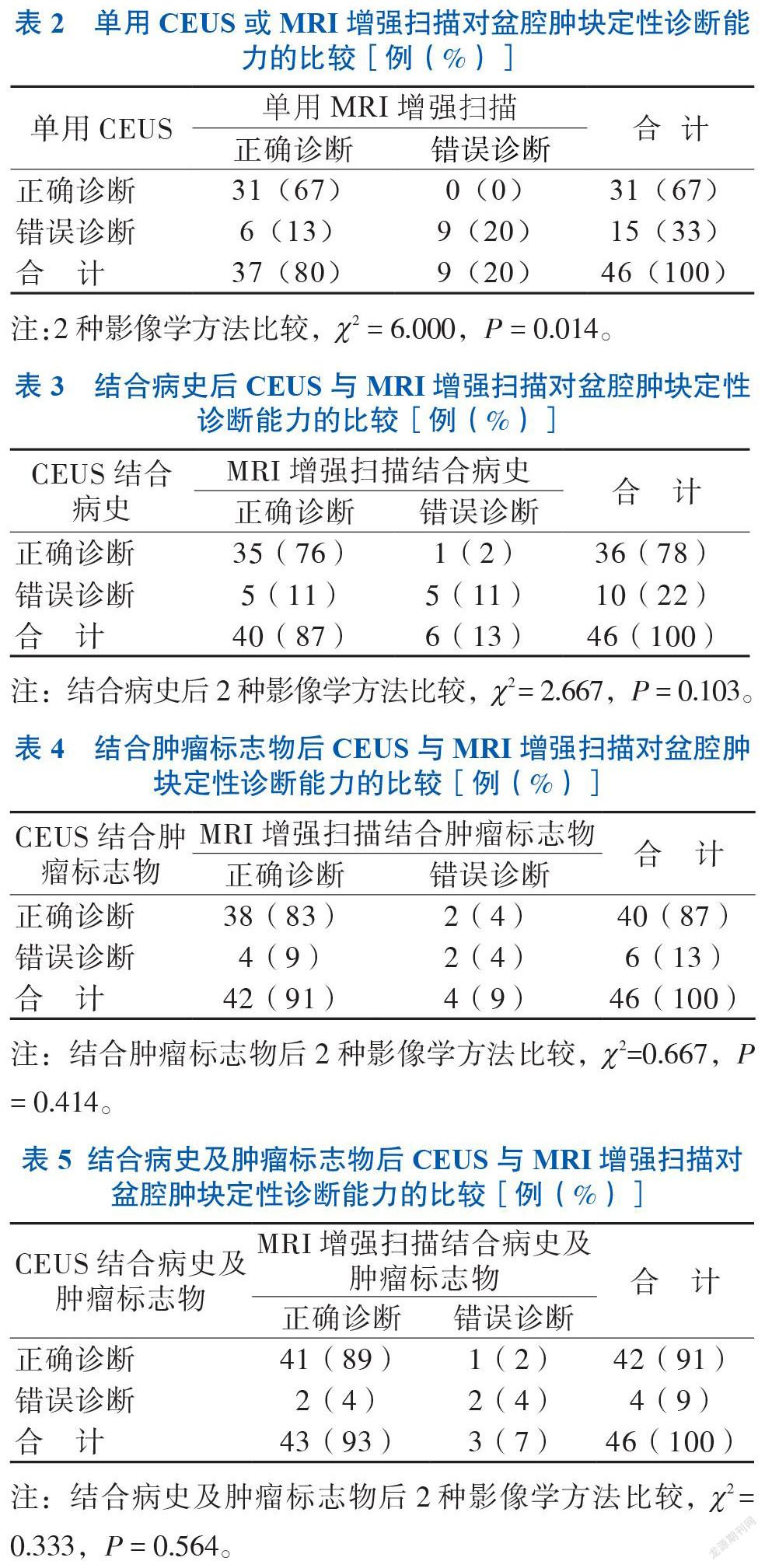
二、2种方法诊断不确定性盆腔肿瘤良恶性的准确度比较
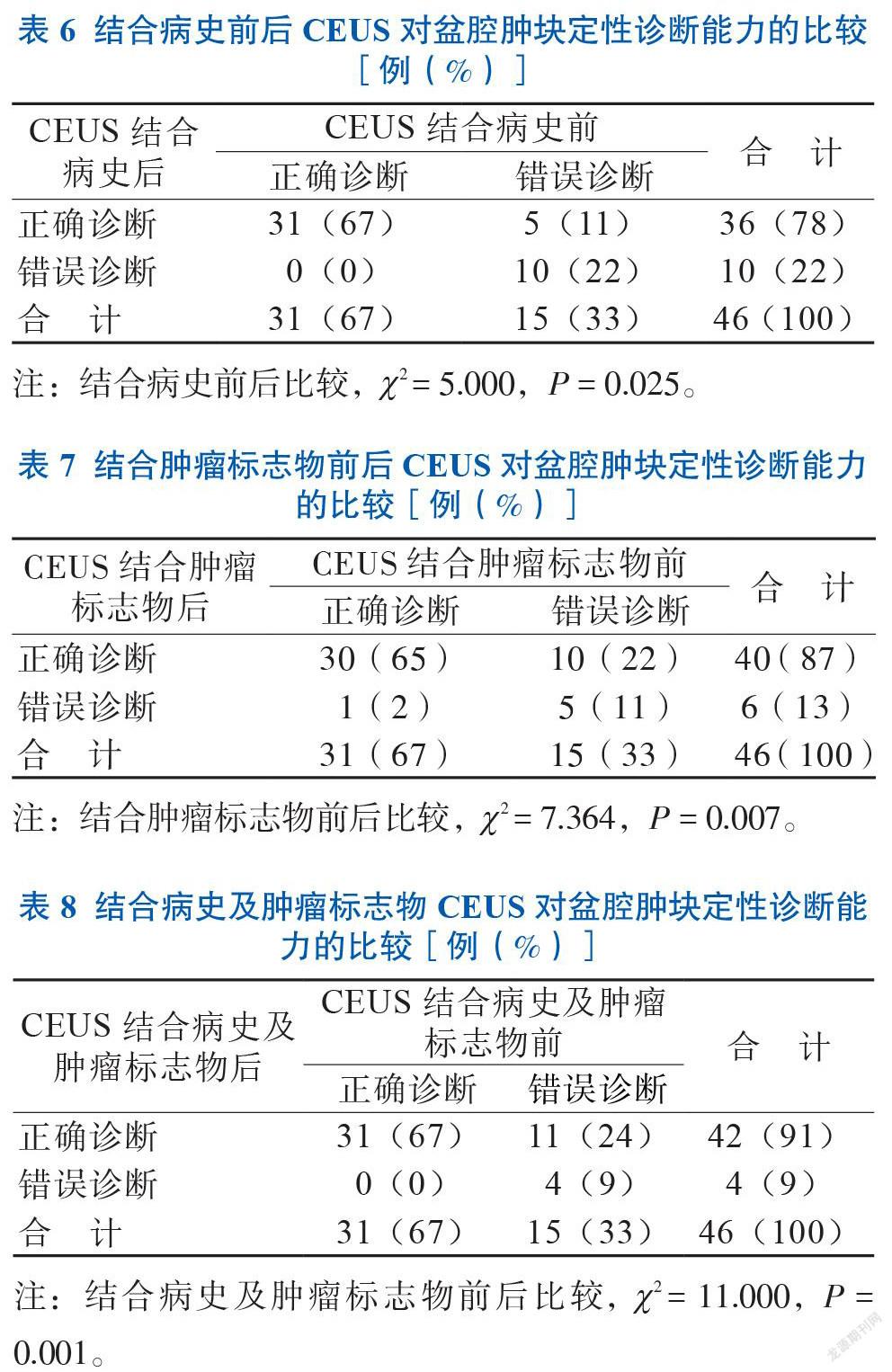
在未结合病史及肿瘤标志物的情况下,MRI增强扫描对不确定性盆腔肿块的诊断准确度高于CEUS(P < 0.05),见表2。结合病史及肿瘤标志物后,2种影像学方法诊断不确定性盆腔肿瘤良恶性的准确度比较差异无统计学意义(P > 0.05),见表3~5。
三、结合病史及肿瘤标志物前后CEUS诊断不确定性盆腔肿块良恶性的准确度比较
CEUS在结合病史和肿瘤标志物的情况下对不确定性盆腔肿块的诊断准确度高于不结合任何病史资料,其差异有统计学意义(P < 0.05),见表6~8。
讨论
超声检查在盆腔肿块的诊断与鉴别诊断中起着非常重要的作用[10]。IOTA的超声SR通过使用标准化的术语和定义描述卵巢肿瘤的良性征象和恶性征象,将卵巢肿瘤分为良性、恶性和不确定性3类。在现有的影像检查方法中,MRI因其成像优势被认为是不确定性盆腔肿块诊断效能较佳的影像学检查方法[5, 11]。CEUS在普通超声的基础上实时动态观察病灶的微循环灌注,提高肿瘤血管形态学方面的显示,丰富了肿瘤良恶性术前评估的内容,提高盆腔肿块的诊断准确度[12-13]。
目前研究显示,CEUS能较好地分辨盆腔囊实性肿块内的实性成分是有活性(有血供)的组织还是囊内出血、机化而形成的“类实性”的假象,且盆腔恶性病变CEUS主要表现为快速增强、增强水平呈高或等增强,而盆腔良性病变则表现为增强较慢、增强水平多为低或等信号。恶性病灶的灌注特征可能與肿块内部大量新生血管生成并引起血液灌注量、血流速度等改变有关。上述CEUS的典型表现可为定性盆腔肿块提供依据[12-14]。本研究基于上述良恶性肿块的血供特点,在未结合患者病史和肿瘤标志物的情况下,单用CEUS对不确定性盆腔肿块诊断准确度为67%,低于单用MRI增强扫描的80%,分析原因可能是读取超声图片获得的信息不如超声动态扫查时获取病灶内部及周围结构的信息多,而MRI检查对软组织对比度及分辨率比超声更具优势,可以多切面观察病灶的解剖结构和位置,多种成像参数优势辨别病灶内部的组织成分,再加上MRI增强扫描能评估肿块内部的血供,在未结合病史资料及肿瘤标志物的情况下较CEUS能获取更多的诊断信息[5-6]。
結合患者病史后,CEUS诊断不确定性盆腔肿块的准确度高于未结合病史的准确度,而与同样结合患者病史的MRI增强扫描比较差异无统计学意义。因此,应重视病史信息对肿块良恶性判断的指向作用,如炎性包块[9]。本研究中的3例输卵管炎性包块CEUS均表现为早期快速且不均匀的高增强。此时若未能结合患者渐进性盆腔疼痛伴发热等病史信息,往往会误诊为恶性肿块。此外,患者的年龄、月经史、主诉、专科体格检查等病史信息均可能帮助判断肿块的性质。本研究中的1例输卵管癌,内部实性成分的CEUS表现为增强时间与强度同步于正常子宫肌层,此时单纯通过CEUS难以做出判断,而患者有绝经后阴道流液的病史,CEUS与病史相结合能增强超声医师对附件肿块良恶性的诊断信心。
CEUS结合肿瘤标志物的诊断准确度高于未结合肿瘤标志物的准确度,与MRI增强扫描结合肿瘤标志物诊断准确度相近。盆腔恶性肿瘤患者肿瘤标志物CA125、CA199或HE4多有明显升高,但有时盆腔恶性肿瘤(如肉瘤)内部组织伴有较多坏死时,其CEUS可能会表现为低增强[15-19]。若脱离血清肿瘤标志物的提示,仅根据CEUS特征判断容易造成误判。虽然本研究中也有2例子宫内膜异位囊肿和2例成熟畸胎瘤肿瘤标志物CA125或CA199轻度升高,但结合其CEUS囊内实性成分呈现无增强的特征,不难做出正确的判断。
CEUS联合患者病史和肿瘤标志物后,其诊断准确度明显提高,本研究中其与MRI增强扫描联合患者病史和肿瘤标志物的诊断准确度比较差异无统计学意义,提示CEUS联合患者病史和肿瘤标志物的诊断能力足以媲美MRI增强扫描[20]。临床病史和血清肿瘤标志物能丰富诊断的信息量,从而提高操作者诊断信心,这种诊断效能的提升对于CEUS更加明显。
本研究的局限性在于病例病种分布较分散,未就CEUS与MRI增强扫描对某一种疾病的诊断效能进行比较。另外,本研究的超声受试者工作经验均为7年,没有与从事妇科超声检查的高年资医师进行一致性检验。目前,关于CEUS与MRI增强扫描对盆腔不确性肿块的定性诊断及诊断效能评估等研究工作已在本单位常规展开,有望在不久的将来积累更多的病例,对本结果进行更加客观合理的分析、总结。
综上所述,不确定性盆腔肿块良恶性的判断需要紧密结合临床资料,这对于提高超声诊断效能很有帮助。相比于MRI增强扫描,CEUS具有操作简单、灵活、经济、实时动态观察、无辐射、可重复检查等优势[21]。CEUS结合患者病史及血清肿瘤标志物,对不确定性盆腔肿块的诊断准确度可与MRI增强扫描相媲美。
参 考 文 献
[1] Timmerman D, Testa A C, Bourne T, et al. Simple ultrasound-based rules for the diagnosis of ovarian cancer. Ultrasound Obstet Gynecol, 2008, 31(6): 681-690.
[2] Tongsong T, Wanapirak C, Tantipalakorn C, et al. Sonographic diagnosis of tubal cancer with IOTA simple rules plus pattern recognition. Asian Pac J Cancer Prev, 2017, 18(11): 3011-3015.
[3] Chandramohan A, Bhat T A, John R, et al. Multimodality imaging review of complex pelvic lesions in female pelvis. Br J Radiol, 2020, 93(1116): 20200489.
[4] Kaijser J, Vandecaveye V, Deroose C M, et al. Imaging techniques for the pre-surgical diagnosis of adnexal tumours. Best Pract Res Clin Obstet Gynaecol, 2014, 28(5): 683-695.
[5] Anthoulakis C, Nikoloudis N. Pelvic MRI as the “gold standard” in the subsequent evaluation of ultrasound-indeterminate adnexal lesions: a systematic review. Gynecol Oncol, 2014, 132(3): 661-668.
[6] Sadowski E A, Rockall A G, Maturen K E, et al. Adnexal lesions: imaging strategies for ultrasound and MR imaging. Diagn Interv Imaging, 2019, 100(10): 635-646.
[7] Szymanski M, Socha M W, Kowalkowska M E, et al. Differentiating between benign and malignant adnexal lesions with contrast-enhanced transvaginal ultrasonography. Int J Gynaecol Obstet, 2015, 131(2): 147-151.
[8] Delaney L J, Machado P, Torkzaban M, et al. Characterization of adnexal masses using contrast-enhanced subharmonic imaging: a pilot study. J Ultrasound Med, 2020, 39(5): 977-985.
[9] Dutta S, Wang F Q, Fleischer A C, et al. New frontiers for ovarian cancer risk evaluation: proteomics and contrast-enhanced ultrasound. Am J Roentgenol, 2010, 194(2): 349-354.
[10] Bromley B. Pelvic ultrasound: a powerful tool in managing the patient with an adnexal mass. Menopause, 2017, 24(6): 599-601.
[11] Haggerty A F, Hagemann A R, Chu C, et al. Correlation of pelvic magnetic resonance imaging diagnosis with pathology for indeterminate adnexal masses. Int J Gynecol Cancer, 2014, 24(7): 1215-1221.
[12] 戴晴. 卵巢恶性肿瘤的超声评价及研究进展. 肿瘤影像学, 2016, 25(1): 1-5.
[13] 张伟, 徐琳, 马永红, 等. 超声造影诊断附件区肿块的Meta分析. 中国医学影像学杂志, 2018, 26(1): 51-55.
[14] 许爱玲, 聂芳, 高峻, 等. 超声造影和国际卵巢肿瘤分析组织(IOTA)简单评价法鉴别诊断附件区肿瘤良恶性的价值比较. 中华超声影像学杂志, 2018, 27(11): 986-990.
[15] 杨丽新, 徐士丞, 陈莹, 等. 超声造影评估子宫肌层肿瘤的形态学特征. 解剖学研究, 2018, 40(6): 514-516.
[16] 许怡韵, 李芒, 蔡艳, 等. 超声造影联合肿瘤标志物对卵巢良恶性肿瘤的诊断价值. 中国医师杂志, 2019, 21(8): 1146-1148.
[17] Skates S J, Greene M H, Buys S S, et al. Early detection of ovarian cancer using the risk of ovarian cancer algorithm with frequent CA125 testing in women at increased familial risk- combined results from two screening trials. Clin Cancer Res, 2017, 23(14): 3628-3637.
[18] 陶洁, 赵肖波, 孙静, 等. 超声联合肿瘤标志物预测附件包块良恶性质的临床价值. 中国实用妇科与产科杂志, 2012, 28(2): 127-130.
[19] 胡燕, 朱燕英, 张文辉, 等. 卵巢上皮性肿瘤患者术前检测血清sE-CAD的临床意义及其与CA125的相关性研究——附77例报告. 新医学, 2010, 41(2): 101-103.
[20] 廖建梅, 杨舒萍, 王霞丽, 等. 经阴道三维超声造影与磁共振检查在诊断卵巢肿瘤中的应用比较. 中国超声医学杂志, 2019, 35(11): 1011-1014.
[21] Moss H A, Berchuck A, Neely M L, et al. Estimating cost-effectiveness of a multimodal ovarian cancer screening program in the United States: secondary analysis of the UK collaborative trial of ovarian cancer screening (UKCTOCS). JAMA Oncol, 2018, 4(2): 190-195.
(收稿日期:2021-10-08)
(本文編辑:林燕薇)
